stampa | chiudi
Lunedì 20 DICEMBRE 2021
Case di Comunità. Facile a dirsi...più difficile a farsi. Ecco una road map per farle sul serio
Passo dopo passo cosa si dovrà fare (e con quali difficoltà) per arrivare alla realizzazione concreta delle nuove Case di Comunità prevista dal Pnrr. Le Case della Comunità dovrebbero essere il luogo fisico di prossimità e di facile individuazione dove la comunità può accedere per poter entrare in contatto con il sistema di assistenza sanitaria e sociosanitaria. Dovrebbero promuovere un modello organizzativo di approccio integrato e multidisciplinare attraverso équipe territoriali e dovrebbero essere la sede privilegiata per la progettazione e l’erogazione di interventi sanitari e di integrazione sociale
Nel PNRR vengono introdotte per la prima volta nel lessico “sanitalese” le “Case di Comunità” che dovrebbero sostituire le preesistenti “Case della Salute” assumendone le funzionalità e implementandone alcune.
In realtà esiste una serie di documenti di policy sanitaria precedenti che definiscono questi modelli di “strutture intermedie” tra ospedali e reti di cure primarie anticipando quanto poi ribadito e sistematizzato in parte nel PNRR stesso. Le novità del PNRR sono relative al loro inserimento in una logica di reti territoriali integrate in base al modello “Hub & Spoke”, precedentemente applicato prevalentemente nel mondo della ospedalità e nelle reti tempo dipendenti. Oltre, ovviamente, alla quantità e capillarità della loro diffusione nei territori.
Le risultanze del Tavolo “Re.Se.T.” (2018)
Il documento più organico precedente al PNRR è senza dubbio quello relativoa “La riorganizzazione delle Reti dei Servizi Territoriali (Re.Se.T.) e l’integrazione dell’assistenza ospedaliera con l’attività territoriale-Linee di indirizzo per il potenziamento e l’armonizzazione dei modelli di assistenza primaria in Italia, con particolare riferimento al tema della cronicità”, 17.01.2018.
In questo documento, frutto di un Tavolo Inter Istituzionale, veniva previsto il superamento della dicotomia “ospedale-territorio” e della frammentazione dei servizi territoriali, più che dalle dichiarazioni di intenti programmatici … “dalle prassi effettivamente realizzate, dai PDTA, dall’assistenza intermedia già in pieno sviluppo nel Paese, superando la logica del “a chi competono” le cure ed affermando la logica del “chi è in grado di dare la risposta in modo più appropriato, efficace, efficiente e nel luogo e nei tempi più adeguati”
Quindi veniva affermata una logica di integrazione, di sussidiarietà, di reti integrate sanitarie, sociosanitarie e sociali, che ritroviamo anche esplicitata nel PNRR, Modulo 6 “Salute”.
Dal Tavolo Re.Se.T. escono anche le più recenti definizioni delle strutture intermedie quali Case della Salute, Ospedali di Comunità, Residenze, Centrali Operative e PUA nonché forme associative delle reti di cure primarie.
Le strutture territoriali polivalenti
In questi documenti di policy sanitaria le “strutture intermedie” possono essere così definite: “strutture polivalenti e funzionali che ospitano, in uno stesso spazio fisico, funzioni dell’assistenza primaria, garantendo la continuità assistenziale, anche specialistica, e le attività di prevenzione attraverso il lavoro in team multi professionali e multidisciplinari del personale dedicato. In particolare, esse sono la sede della presa in carico di pazienti affetti da patologie croniche in una logica di medicina di iniziativa, in collegamento con altre articolazioni territoriali per garantire il più alto grado di qualità dei percorsi di cura e di integrazione sociosanitaria, oltre al necessario collegamento con l’ospedale.”
In tali strutture trovano sede “… la/le UCCP locali, variamente organizzate, in costante contatto con le AFT ed altre UCCP del territorio di influenza della struttura polifunzionale ed i servizi e le attività distrettuali al fine di realizzare, attraverso la contiguità e la complementarietà, percorsi assistenziali e livelli essenziali di intervento come esplicitamente richiamato nel D. Lgs. 299/99 e nella L. 328/2000, che pongono al centro del “bene salute” il concetto di integrazione degli interventi sociosanitari”.
Anche queste considerazioni vengono richiamate nel PNRR.
Questa strutture, per il Tavolo Re.Se.T., sono un cantiere aperto sul futuro dell’assistenza primaria, una tappa del percorso di riorganizzazione per far fronte alle criticità odierne e migliorare la qualità dei servizi.
Sono di fondamentale importanza gli aspetti funzionali ed operativi:
- “L’affermarsi di un sistemaunico multicentrico, nel quale, cioè, ogni componente del sistema sia in grado di raccordarsi con le altre componenti e di rendere documentabile il contributo di valore fornito ai processi di presa in carico e di cura”.
- “L’attuazione di una strategia di prioritarizzazione degli interventi attraverso il concretizzarsi di un disegno gestionale ed assistenziale correlato all’ “intensità di cura”, in grado, cioè, di diversificare i pazienti sulla base del loro grado di complessità e di differenziare, quindi, le caratteristiche dell’offerta, articolando piani di assistenza individualizzati e concordati tra i componenti dei team multi-professionali chiamati a gestire i PDTA”;
- “L’attuazione di una politica di gestione delle risorse umane, mirata a promuovere il cambiamento ed a valorizzare le leadership emergenti nel sistema organizzativo, individuando nuove funzioni e nuove responsabilità, in seno alla dirigenza, alla convenzionata ed al comparto, che vanno formalmente riconosciute e valorizzate attraverso le formule in atto previste dai contrattidi lavoro per le componenti interne e dagli accordi nazionali e regionali per le componenti convenzionate”.
Il Piano Nazionale delle Cronicità, 2016
Nello stesso Piano Nazionale delle Cronicità si individua la necessità di nuovi modelli organizzativi che, compatibilmente con le risorse economiche, organizzative e strutturali disponibili, “prevedano interventi basati sull’unitarietà di approccio, centrati sulla persona ed orientati su una miglior organizzazione dei servizi con la piena integrazione e responsabilizzazione di tutti gli attori dell’assistenza, al fine di migliorare la tutela della salute delle persone affette da patologie croniche riducendo il peso sull’individuo, sulla famiglia e sul contesto sociale, migliorando la qualità di vita, rendendo più efficaci ed efficienti i servizi sanitari in termini di prevenzione ed assistenza e assicurando maggior uniformità ed equità di accesso ai cittadini.”
Si prevede, come poi nel PNRR, di “far emergere localmente una “piramide del rischio”, che permetta di articolare il “case mix” della popolazione e che indirizzi le strategie più idonee per sviluppare interventi basati sull’ “intensità di cura”, concentrando prioritariamente gli interventi sulla percentuale di popolazione più complessa, per la quale si rilevano ampi margini di miglioramento sia in termini di risultati di salute e di qualità di vita, sia in termini di costi evitabili”.
“Piramide del rischio” e “stratificazione dei bisogni” delle popolazioni di riferimento presente come “incipit” Nel Modulo 6 del PNRR come precondizione per definire le scelte di policy sanitaria e sociosanitaria nei territori.
Il Piano Nazionale della Prevenzione, 2014-18
Lo stesso Piano Nazionale della Prevenzione (PNP) 2014-2018 nell’ambito del macro-obiettivo 1 “Ridurre il carico prevenibile ed evitabile di morbosità, mortalità e disabilità delle malattie non trasmissibili” prevedeva una linea operativa per “aumentare l'offerta di approccio comportamentale o farmacologico per le persone con fattori di rischio per Malattie Croniche Non Trasmissibili (MCNT)”; in particolare, l’elaborazione di un “Progetto di fattibilità per un programma di medicina d’iniziativa in una popolazione di età 50-60 in condizioni di rischio aumentato per MCNT”.
Il PNP prevedeva la promozione della salute e dei corretti stili di vita nella popolazione e nei soggetti a rischio, anche ai fini dell’invecchiamento attivo, ed identificava le attività per favorire l’invecchiamento sano e attivo degli ultra 64enni del nostro Paese e “il raggiungimento dell’obiettivo europeo per il 2020 di aumentare di 2 anni in buona salute la vita dei cittadini europei, attraverso la prevenzione dei fattori di rischio comportamentali e intermedi, la modifica degli stili di vita e l’attivazione di interventi trasversali, integrati con i percorsi terapeutico-assistenziali di presa in carico, allo scopo di prevenire o ritardare l’insorgenza delle complicanze”.
Anche quanto sopra viene richiamato nel Modulo 6 del PNRR.
Nuovi modelli di rete integrati ospedale, territorio, domicilio
Obiettivo comune di questi documenti di policy sanitaria è “… la creazione di una piattaforma intermedia di cure tra ospedale e territorio dove tutti gli operatori collaborano alla presa in carico comune dei pazienti”, che “può concretizzarsi, secondo alcuni modelli, in strutture territoriali (Case della salute, Presidi territoriali di assistenza, presidi di prossimità, Ospedali di Comunità) nelle quali, da una parte, dare attuazione a quanto previsto sulla medicina di iniziativa con la creazione e operatività di team multi-professionali in costante contatto con i colleghi che operano all’interno degli ospedali, dall’altra, rispondere ai bisogni sanitari e sociali dei pazienti più anziani e disabili”.
Ovvero “… tali strutture, variamente denominate, dimensionate e distribuite sul territorio fungono, localmente, da raccordo tra i diversi servizi, promuovendo, ove possibile, la loro concentrazione in edifici visibili e riconoscibili dalla popolazione. Il nuovo paradigma dovrà volgere verso una sanità di iniziativa con il coinvolgimento sempre maggiore dei cittadini per la promozione della loro salute”.
Questo approccio lo ritroviamo ancor più rinforzato nel PNRR.
L’integrazione sociosanitaria
Per realizzare l’integrazione sociosanitaria, secondo quanto previsto dal DPCM 12 gennaio 2017 “Definizione e aggiornamento dei livelli essenziali di assistenza, di cui all'articolo 1, comma 7, del decreto legislativo 30 dicembre 1992, n. 502”, pubblicato sulla G.U. del 18.03. 2017, sarebbe necessario procedere con atti e azioni da parte delle Regioni e P.A., delle Autonomie Locali e degli stessi operatori dei servizi, coerenti e integrati.
Nodo cruciale per gli aspetti istituzionali è la presenza di un rapporto stabile tra Azienda sanitaria, nelle sue declinazioni territoriali, rappresentate dal Distretto, ed i Comuni singoli o associati (le grandezze territoriali tra Distretto sanitario, Ambiti, Zone o altro devono essere coincidenti e potranno – in base alla legislazione regionale – assumere la connotazione di Distretti Sociosanitari.
Gli atti di programmazione “locale”, secondo la normativa vigente[1], Programma delle Attività Territoriali - PAT - e Piani sociali di Zona, Ambito, ecc.), dovrebbero a loro volta condividere “obiettivi di salute” per persone con non autosufficienza e cronicità, quindi attività di cura, riabilitazione, reinserimento nella vita sociale, orientate nel senso di una continuità assistenziale per le diverse fasi della vita.
Da questo dovrebbe derivare l’adozione di modelli assistenziali integrati a “rete”, già sperimentati e consolidati (es: Chronic Care Model, o altri) in cui trovano spazio e confluenza le prestazioni sanitarie, di assistenza e aiuto personale, dove la continuità assistenziale è il metodo, anche per facilitare la riabilitazione e l’integrazione e la socializzazione per le disabilità che escludono la persona dai circuiti sociali abituali.
Infine si dovrebbero stabilire per i progetti sociosanitari dotazioni finanziarie miste (sanità, sociale, persona/famiglia, fondi sanitari e sociosanitari integrativi) per agevolare i processi di cura e il recupero anche nel caso di scelte di tipo residenziale, sburocratizzando il più possibile i processi amministrativi.
Per realizzare il tutto servono accordi per garantire un’adeguata distribuzione territoriale delle AFT e UCCP per la continuità assistenziale territoriale ed una presa in carico rispettosa dei criteri sopra individuati, anche secondo le indicazioni dei nuovi LEA, accordi da definire con i Medici di Medicina Generale, gli altri attori dell’assistenza primaria e glispecialisti territoriali, nonché con i terzi prestatori di servizi in una logica di “filiere assistenziali integrate”
I “punti di forza” per la riorganizzazione dei servizi sul territorio e per l’integrazione sociosanitaria su cui avevano convenuto Ministero/Regioni e PPAA, sono i seguenti:
1. Assistenza sociosanitaria: promozione del dialogo tra le istituzioni sanitarie e sociali a tutti i livelli, focus sulla non autosufficienza e riabilitazione;
2. Assistenza domiciliare e residenziale: strumenti per una omogenea e condivisa classificazione dei pazienti da avviare ai due setting assistenziali. Prestazioni e costi. Individuazione delle risorse;
3. Strutture territoriali deputate alla presa in carico dei pazienti cronici(Case della Salute e altro);
4. Integrazione ospedale-territorio;
5. Monitoraggio delle reti attraverso la individuazione di indicatori;
6. Formazione del personale e aggiornamento professionale, comprese le nuove figure professionali.
Gli obiettivi strategici di questi “sistemi territoriali” dovrebbero essere:
- Equità e omogeneità di accesso ai servizi;
- Confrontabilità dei modelli di presa in carico e dei percorsi assistenziali;
- Interoperabilità dei sistemi informativi;
- Univocità del sistema di monitoraggio e di valutazione delle reti integrate e di valutazione del rischio;
Meccanismi di supporto formativo e di aggiornamento professionale.
Skill professionali e competenze relative
Nello specifico, vanno ridefinite le funzioni e le responsabilità degli attori nelle reti e le nuove possibili articolazioni di progressione (orizzontale) delle carriere professionali nella prospettiva di “dare valore a chi produce valore”, attraverso gli strumenti contrattuali disponibili (incarichi professionali di medio-alta specializzazione per la dirigenza, posizioni organizzative per il comparto) o attraverso nuove formule di valorizzazione anche per la convenzionata.
Tutto ciò non può prescindere da una formazione indirizzata a tutte le figure professionali e che comprende sia la formazione di base universitaria, sia la formazione continua dei professionisti.
“Particolare attenzione va posta alle figure in ingresso quali i nuovi attori dell’assistenza primaria e, in tale direzione, si appalesa la necessità di un quadro di offerta uniforme della medicina generale e della specialistica territoriale da realizzarsi anche attraverso il transito delle Scuole di formazione verso percorsi specialistici universitari”.
I PDTA, Percorsi Diagnostico-Terapeutici ed Assistenziali
I PDTA sono il fulcro intorno al quale devono ruotare servizi e risorse umane. Rappresentano i percorsi lungo i quali agiscono i servizi sanitari e quelli sociali, dove vengono “presi in carico” soggetti che hanno bisogno di interventi “mixed”, divenendo così “PDTA integrati”, ovvero Piani di “presa in carico globale” del paziente. Si sostanziano conseguentemente in Piani Assistenziali Individuali, poi definiti nel PNRR Piani di Salute Individualizzati.
La definizione di PDTA è quella riportata nel Piano Nazionale per il Governo delle liste di attesa 2010-2012, e nel documento del Ministero della salute – “Monitoraggio e valutazione dei percorsi diagnostico-terapeutico assistenziali” - 2017: “Il PDTA è una sequenza predefinita, articolata e coordinata di prestazioni erogate a livello ambulatoriale e/o di ricovero e/o territoriale che prevede la partecipazione integrata di diversi specialisti e professionisti (oltre al paziente stesso), a livello ospedaliero e/o territoriale, al fine di realizzare la diagnosi e la terapia più adeguate per una specifica situazione patologica”.
Obiettivo generale e strategico dei PDTA è, quindi, favorire l'integrazione fra gli operatori, ridurre la variabilità clinica, contribuire a diffondere la medicina basata sulle evidenze (EBM), utilizzare in modo congruo le risorse, valutare le prestazioni erogate mediante indicatori e costituire la base per la costruzione di un modello di gestione del rischio clinico, anche alla luce della recente Legge n.24 del 2017.
Sono lo strumento che risponde meglio alla necessità di un cambio di paradigma della sanità, dalla “medicina di attesa” alla “medicina di iniziativa”, che mette al centro del sistema i bisogni dei cittadini.
Le Case di Comunità nel PNRR
Le Case della Comunità dovrebbero essere il luogo fisico di prossimità e di facile individuazione dove la comunità può accedere per poter entrare in contatto con il sistema di assistenza sanitaria e sociosanitaria. Le Case di Comunità dovrebbero promuovere un modello organizzativo di approccio integrato e multidisciplinare attraverso équipe territoriali. Dovrebbero essere la sede privilegiata per la progettazione e l’erogazione di interventi sanitari e di integrazione sociale.
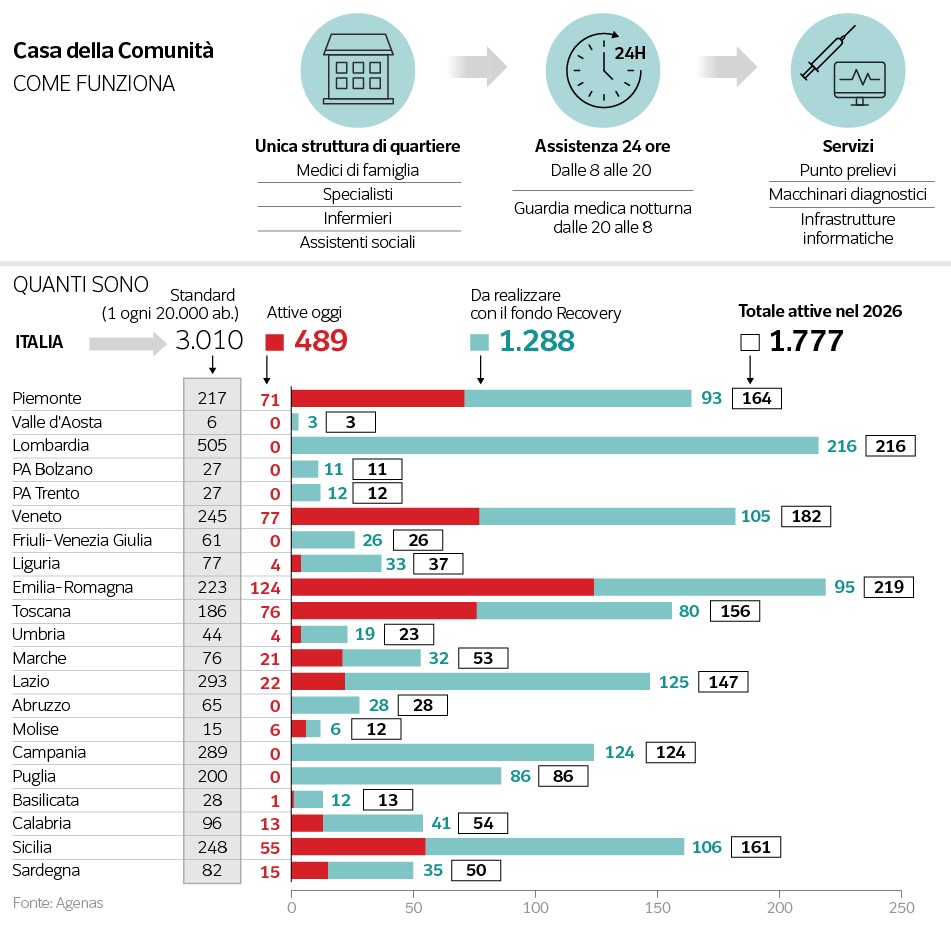
Nel PNRR si prevedono 1 Casa di Comunità hub per ogni Distretto e almeno 3 Case di Comunità spoke (1 ogni 30/35.000 nelle aree metropolitane; 1 ogni 20/25.000 abitanti nelle aree urbane e sub-urbane; 1 ogni 10/15.000 abitanti nelle aree interne e rurali) per favorire la capillarità dei servizi e maggiore equità di accesso, in particolare nelle aree interne e rurali.

In esse dovrebbero essere presenti le aggregazioni della Medicina Generale e Pediatria di Libera Scelta, AFT (aggregazioni funzionali territoriali) e UCCP (unità complesse delle cure primarie), medicine di gruppo integrate, con sede fisica all’interno delle Case di Comunità, oppure a questa collegate funzionalmente, in qualità di strutture spoke, per quei territori disagiati e a minore densità abitativa. La recente presa di posizione del CD Nazionale della FIMMG contraria a questo obiettivo programmatico non lascia sperare bene. Infine 1 Infermiere di Comunità ogni 2.000-2.500 abitanti, afferenti alle Case di Comunità.
Case di Comunità e la loro integrazione con i servizi territoriali[2]
Le Case di Comunità dovrebbero diventare un nodo centrale della rete dei servizi territoriali sotto la direzione dei Distretti. La loro centralità è data, sul lato del “governo della domanda”, dalle funzioni di “medicina di iniziativa” e di “medicina di prossimità” di presa in carico, di accesso unitario, di filtro di accesso e indirizzo dei pazienti; sul lato del “governo dell’offerta”, dal lavoro multi professionale, dall’integrazione tra unità di offerta afferenti a materie e discipline diverse, dal coordinamento tra sociale e sanitario; sul lato della “governance” dal coinvolgimento attivo della comunità e dei pazienti.
La Casa di Comunità, proprio per il suo ruolo centrale nella rete dei servizi, nel PNRR viene indicata come il soggetto che deve adottare meccanismi di coordinamento strutturali a rete in quattro direzioni:
- Rete intra-Case di Comunità: costituita dalla messa in rete dei professionisti che svolgono la loro attività anche nelle forme associative che hanno sede fisica all’interno della Case di Comunità e quelle che vi sono funzionalmente collegate.
- Rete inter-Case di Comunità: costituita dalla messa in rete tra Case di Comunità “hub” e Case di Comunità “spoke” al fine di contemperare le esigenze di capillarità e di prossimità con la necessità di raggiungere una massa critica per alcuni servizi a maggiore intensità specialistica e tecnologica, sia per poter rispondere in modo flessibile ai diversi contesti geografici e di densità abitativa e a differenti gradienti di presenza attiva degli MMG nelle strutture ambulatoriali delle Case di Comunità.
- Rete territoriale: in quanto le Casa di Comunità andrebbero messe in rete con gli altri setting assistenziali territoriali, domicilio compreso, presenti sul territorio, quali assistenza domiciliare, ospedali di comunità, hospice e rete delle cure palliative, RSA e altre forme di strutture intermedie e servizi.
- Rete territoriale integrata: le Casa di Comunità dovrebbero essere in rete con l’attività ospedaliera, tramite il supporto di piattaforme informatiche, in particolare quella per la specialistica ambulatoriale o di day service svolta in questo contesto.
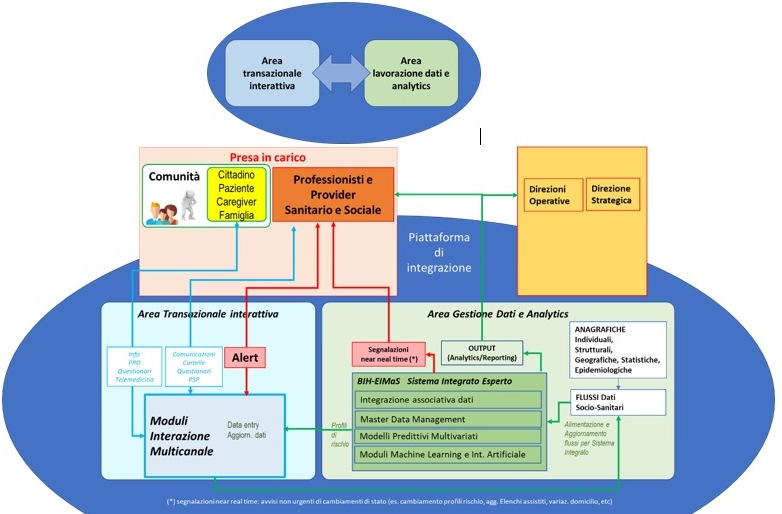
Supporto di una piattaforma di integrazione nell’istituzione di Case di Comunità
Per realizzare quanto sopra è fondamentale poter garantire la “continuità informativa” quale supporto imprescindibile a “presa in carico” dei pazienti e alla “continuità assistenziale”. Questo è possibile solo facendo un salto di tecnologie verso applicativi basati sull’intelligenza artificiale.
Il seguente algoritmo specifica il processo di integrazione tra base dati esistenti in una Azienda e le funzionalità di una piattaforma di integrazione possibile e necessaria:
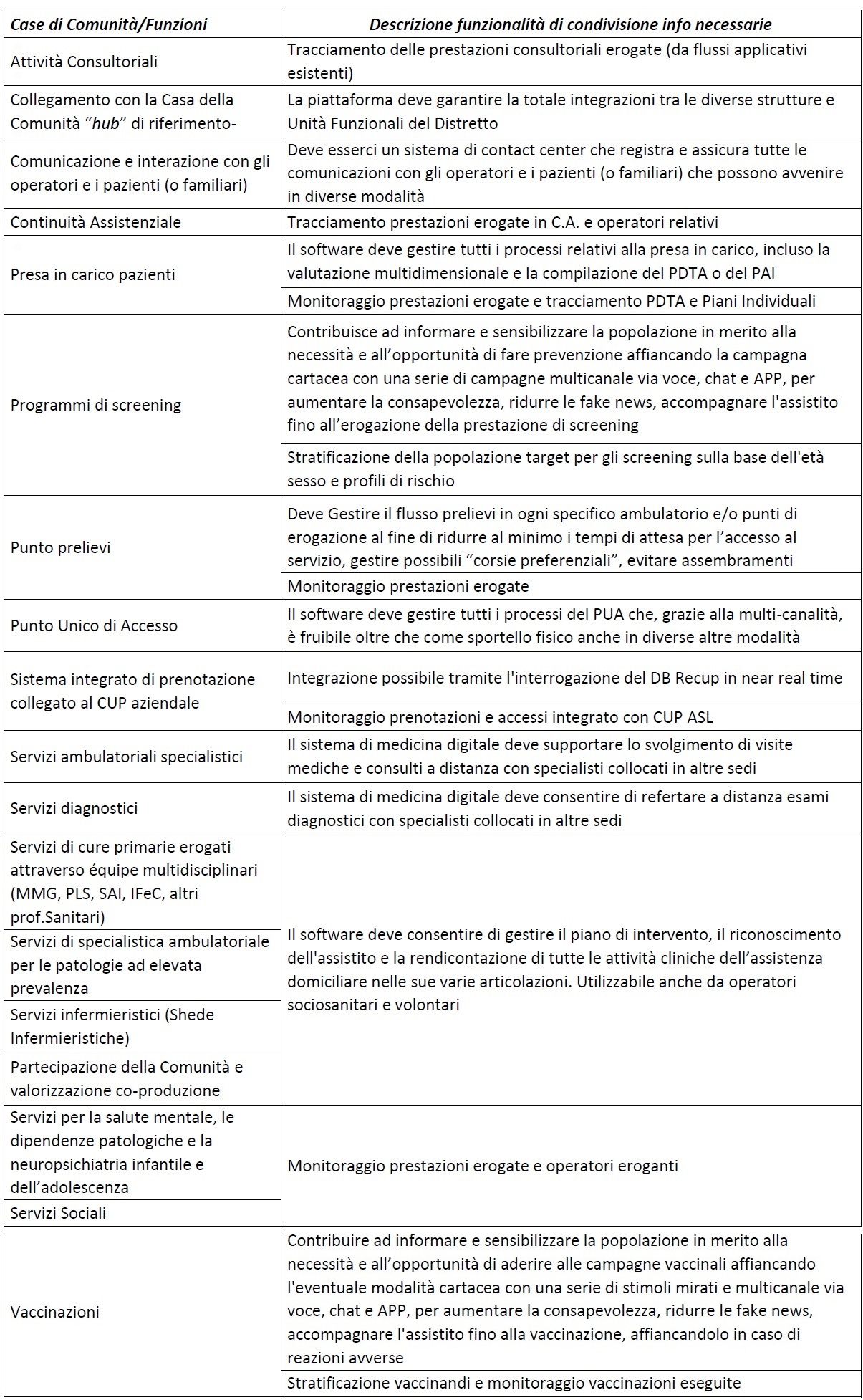
Conclusioni
Gestire queste complessità richiede un alto livello di management, come da me scritto nel recente articolo sempre su “Quotidiano Sanità” dal titolo “Il PNRR e i Distretti socio sanitari. Cosa cambierà?” del 6 dicembre scorso. Per costruire queste reti integrate di servizi, strutture intermedie e reti di cure primarie, connesse e integrate con le reti ospedaliere le Regioni e le ASL devono impegnare i migliori manager disponibili con skill professionali e supporti tecnologici adeguati.
Non basteranno i singoli, ma serviranno delle squadre di lavoro nei Distretti con capacità di governance delle filiere assistenziali, di costruzione di alleanze su obiettivi di salute tra tuti gli attori delle filiere assistenziali, nonché di rapporto con gli stakeholder dei Territori e le loro organizzazioni. Non siamo più nella logica della amministrazione del “day after day” dei servizi territoriali, ma in quella del governo di programmi di salute pubblica nei territori.
Giorgio Banchieri
Segretario Nazionale ASIQUAS
Note:
[1] D. lgs.229/99, Dpcm 14.02.2001, DPCM 12 gennaio 2017, leggi regionali, Piani e Progetti ministeriali, regionali e locali, ecc.