stampa | chiudi
Martedì 24 GENNAIO 2023
Dagli Osservatori fragilità/cronicità alla stratificazione dei bisogni delle popolazioni
Applicando metodologie e strumenti ad hoc è possibile: fare scelte di policy sanitaria e socio sanitaria secondo un approccio “one health”, centrato sulla persona e su target omogenei di pazienti; recuperare, appropriatezza, efficacia ed efficienza delle cure, garantendo equità e universalismo; fare programmazione dal lato di una lettura della domanda di sanità e salute e non più solo dal lato dell’offerta che si vuole autoriprodurre
Premessa
Lo scenario attuale, come è noto, è caratterizzato da:
- Invecchiamento della popolazione crescente a fronte di un processo di denatalità in tutte in tutti i Paesi sviluppati e non (vedi Cina) e nelle le Regioni del Paese e con per la prima volta un tasso negativo nelle Regioni del Sud che perdono popolazione giovanile verso le Regioni del nord e verso l’estero;
- Incidenza rilevante della disabilità connessa all’invecchiamento della popolazione e all’aumento delle fragilità economiche, sociali e di salute;
- Diffusione di innovazioni tecnologiche e farmaceutiche che potrebbero in parte compensare i punti precedenti, ma che richiedono uno sforzo continuo di aggiornamento professionale, di modellizzazione dei processi assistenziali e di cura e dei modelli di governance aziendali e dei servizi;
- Permanere di una alta variabilità prescrittiva ed insufficiente diffusione di linee guida diagnostico-terapeutiche;
- Presenza di nuove patologie a largo impatto, vedi i Disturbi dei Comportamenti Alimentari e i Disturbi dello Spettro Autistico, entrambi con una prevalenza del 3,5 con trend crescenti in permanenza di pandemia;
- Crisi del modello di globalizzazione per le diseguaglianze di salute, sociali ed economiche che determina spesso, senza meccanismi di compensazione e redistribuzione adeguati, una polarizzazione economico e sociale che mette in crisi il modello delle società democratiche nei Paesi più sviluppati;
- Polarizzazione economico e sociale (Rapporto Oxfam) che vede l’1% della popolazione globale avere e gestire il 99% delle risorse globali;
- Aumento della domanda espressa e dei bisogni di salute.
Definizione e criteri di riconoscimento della popolazione fragile …
Nel 1976 il termine “anziano fragile” compare per la prima volta in un’intervista a Bertha Adkins, presidente del Federal Council on the Aging, pubblicata su Geriatrics, che lo identifica come “quelle persone che richiedono continuo supporto sociale a causa dell’accumulo di disabilità associate all’invecchiamento”, precisando che “… i bisogni dell’anziano fragile non sono necessariamente economici in quanto soggetto che necessita di una organizzazione assistenziale in cui i servizi sociali siano strettamente integrati con quelli sanitari”.
Nel 1983 Gordon Streib del Dipartimento di Sociologia e Gerontologia dell’Università di Gainesville della Florida (USA) afferma: “… è chiaro che gli studi di psicologia e sociologia hanno concentrato la propria attenzione su anziani indipendenti, in buona salute, attivi e capaci di esprimere le loro esigenze assistenziali. Dobbiamo prestare maggiore attenzione allo studio di quel 22% che solitamente risulta escluso dai nostri criteri di ricerca, in quanto incapace di esprimersi ma che in realtà è quello più vulnerabile, fragile, bisognoso di maggiore assistenza e supporto sociale”.
L’editoriale “Who are the frail elderly?”, (J Med. 1988) pubblicato dal gruppo di ricerca geriatrica dell’Università di Newcastle, rappresenta il primo tentativo di definire le caratteristiche del frail elderly.
In esso viene affermato che: “Anziani fragili sono individui ultra65enni, dipendenti da altri per lo svolgimento delle attività della vita quotidiana, spesso istituzionalizzati; che non si muovono autonomamente pur in assenza di gravi malattie … ma che tuttavia richiedono continui controlli medici…”. Viene inoltre sottolineato che “la definizione di anziano fragile non si basa solo su criteri sociali (residenti in istituzioni o a domicilio) e funzionali (autonomi o dipendenti), ma deve tener conto anche di aspetti psicologici, così come di indicatori biologici di una ridotta capacità di adattamento a modificazioni dell’ambiente interno o esterno…”.
Il concetto di fragilità è stato oggetto di crescente interesse nell’ultimo trentennio, anche in relazione al fenomeno della “transizione demografica” (Thompson 1929) e, benché ampio spazio vi sia stato dedicato dalla letteratura scientifica, non è stato raggiunto ancora un pieno accordo circa i criteri più corretti per identificarlo (Hogan 2003, Bergman 2007, Karunananthan 2009).
Il termine fragile assume molteplici significati, sia nella lingua italiana sia nei percorsi sociali e assistenziali. Fragile deriva dal latino “fragilis”, da frangere e significa delicato, debole, friabile; il contrario di robusto, durevole, resistente.
I paradigmi che definiscono la fragilità sono:
- Il paradigma biomedico, secondo il quale la fragilità è una sindrome fisiologica caratterizzata dalla riduzione delle riserve funzionali e dalla diminuita resistenza agli stress, risultante dal declino cumulativo di sistemi fisiologici multipli che causano vulnerabilità e conseguenze avverse (Fried 2004);
- Il paradigma bio-psico-sociale, secondo il quale la fragilità è uno stato che colpisce un individuo che sperimenta perdite in uno o più domini (fisico, psichico, sociale), causata dall’influenza di più variabili che aumentano il rischio di risultati per la salute (Gobbens 2010.)
In una ottica di servizi, tuttavia, è necessario riferirsi ad una definizione di anziano “fragile” che sia semplice e operativa, che permetta l’identificazione dei soggetti. Quindi la definizione di “anziano fragile” viene utilizzata per indicare “… quei soggetti di età avanzata o molto avanzata, cronicamente affetti da patologie multiple, con stato di salute instabile, frequentemente disabili, in cui gli effetti dell’invecchiamento e delle malattie sono spesso complicati da problematiche di tipo socio-economico”. Sulla base di questa definizione, “… la fragilità comporta un rischio elevato di rapido deterioramento della salute e dello stato funzionale ed un elevato consumo di risorse...” [Ministero della salute, 2011].
La “fragilità sociale” trova il suo ambito nella povertà, ma non coincide con tale concetto. Ci si riferisce quindi a una condizione di privazione economica e mancanza di risorse materiali. Il suo significato, rilevante per descrivere situazioni economiche complessive della popolazione, risulta più debole rispetto al singolo individuo e alla sua interrelazione con i sistemi socio sanitari.
Policy sanitarie e personalizzazione delle cure
Per definire le strategie di intervento e personalizzare il percorso di cura è fondamentale la “stima dei bisogni assistenziali” in un’ottica di “One Health”, ovvero della singola persona, un processo che deve tener conto non solo dei criteri clinici ma anche di tutti quei fattori individuali e socio-familiari che possono incidere sulla effettiva capacità del paziente di gestire la propria patologia.
Questi modelli di analisi potrebbero consentire di “confrontare i costi sanitari di gruppi di popolazione”, rappresentando quindi uno strumento a disposizione dell’organizzazione sanitaria, sociosanitaria e sociale per spiegare la quota di variabilità dei costi imputabile a differenze nelle condizioni di salute.
Da anni ci si propone di sperimentare un modello di analisi che consenta di definire specifiche modalità di presa in carico per “gruppi di assistiti omogenei” in relazione alla tipologia e all’intensità del bisogno assistenziale, con particolare attenzione ai soggetti che soffrono di più patologie.
Quindi le analisi di popolazione per la “differenziazione” degli interventi richiedono delle proprietà metodologiche a base del processo analitico che si vuole realizzare.
È necessario che il “sistema/modello” per la stima dei bisogni assistenziali della popolazione sia:
- “Valido”: capace di identificare gruppi omogenei di assistiti;
- “Integrante”: orientato all’implementazione di percorsi assistenziali integrati, centrati sul
paziente;
- “Adattabile”: facilmente rimodulabile sulla base di nuove esigenze di programmazione sanitaria o in funzione di possibili innovazioni di sistema.
Un sistema “multidimensionale”
Per perseguire gli obiettivi suddetti occorre avere una “garanzia di flessibilità del sistema” che consenta di “caratterizzare” la popolazione target in funzione delle priorità assistenziali espresse e della programmazione, sia a livello regionale che locale.
Come è noto la Conferenza Stato-Regioni aveva assegnato al NSIS (Nuovo Sistema Informativo Sanitario) i seguenti obiettivi di “governance”:
- Monitoraggio dello stato di salute della popolazione;
- Monitoraggio dell’efficacia/efficienza del sistema sanitario;
- Monitoraggio dell’appropriatezza dell’erogazione delle prestazioni in rapporto alla domanda di salute;
- Monitoraggio della spesa sanitaria;
e anche i seguenti obiettivi di “servizio/comunicazione”:
- Disponibilità a livello nazionale di un sistema integrato di informazioni sanitarie individuali;
- Facilitazione dell’accesso degli utenti alle strutture e alle prestazioni attraverso strumenti informatici;
- Promozione della globalizzazione dell’offerta dei servizi.
Tutti gli “Osservatori Fragilità e Cronicità” sperimentati in Italia prima del PNRR – vedi AUSL di Bologna, ASL di Viterbo, etc. – hanno messo a disposizione strumenti di lettura integrata dei dati, con gli obiettivi specifici di:
- Migliorare l’erogazione delle prestazioni per il cittadino;
- Migliorare la programmazione sanitaria e sociale, possibilmente integrandole;
- Migliorare la conoscenza dell’offerta presente nei territori “pubblica” e “accreditata”;
- Migliorare la conoscenza del fabbisogno assistenziale per “livelli di complessità assistenziale”;
- Monitorare i LEA e la spesa sanitaria e sociale.
Le “basi dati” integrabili
Le basi dati oggi utilizzabili sono diverse e significative, quali Anagrafi Sanitarie, SDO (Schede di Dimissione Ospedaliera), esenzioni ticket per patologia, AFT (Assistenza Farmaceutica territoriale), FED (Farmaceutica ad erogazione diretta), Pronto Soccorso, ASA (Assistenza Specialistica Ambulatoriale), AD (Assistenza Domiciliare), SMAC (Assegni di cura), DSM (Dipartimento di salute mentale), Registro di Mortalità, indice di deprivazione su base regionale, dati di natura economica (reddito familiare dichiarato per Comune), Anagrafe comunale (stato civile, titolo studio, composizione famiglia, abitazione di proprietà) e eventuali Cartelle informatizzate dei servizi sociali (vedi esperienze Comune di Bologna, Città Metropolitana di Roma e altre).
In figura 1 sono rappresentati alcuni dei fattori principali che potrebbero essere utilizzati per la stima dei bisogni socio-assistenziali. Attraverso questa metodologia modulare, proposta in via sperimentale dal Dipartimento di Epidemiologia del S.S.R. - Regione Lazio, sarebbe possibile identificare nella popolazione alcuni sottogruppi omogenei e strategici la cui conoscenza, sia quantitativa che qualitativa, può essere di supporto alla programmazione degli interventi per il riordino delle reti territoriali.
Figura 1. Le dimensioni del bisogno socio-assistenziale

Lo sviluppo di questi modelli, in grado di identificare fasce di popolazione omogenee in termini di bisogni assistenziali e socio-assistenziali, consentirebbe di analizzare alcuni dei passaggi più strategici per un’efficiente pianificazione degli interventi: dal disease management al case management, dalla complessità clinica alla vulnerabilità socio-economica, dalle cure primarie all’integrazione dei diversi setting di cura (cure intermedie, assistenza domiciliare).
Se improntati ai principi del Population Health Management, questi approcci possono essere in grado di differenziare anche la popolazione sana, tenendo conto della presenza di fattori di rischio, sia individuali che relativi al contesto, su cui agire con interventi di promozione della salute. Inoltre, utilizzando le informazioni descritte in figura 1, sarebbe possibile calcolare il numero di assistiti esposti ad un numero molto elevato di trattamenti farmacologici.
Il tema della polypharmacy, per molto tempo trascurato nei setting territoriali, è di grande rilevanza per i pazienti affetti da più patologie croniche e sottolinea l’importanza di un modello assistenziale realmente centrato sul paziente, in grado implementare azioni di deprescribing, riconciliazione e semplificazione terapeutica.
Altri modelli significativi e utili sono quelli sviluppati nella Regione Lombardia con la suddivisione della popolazione per 5 livelli di complessità assistenziale, come da tabella seguente: 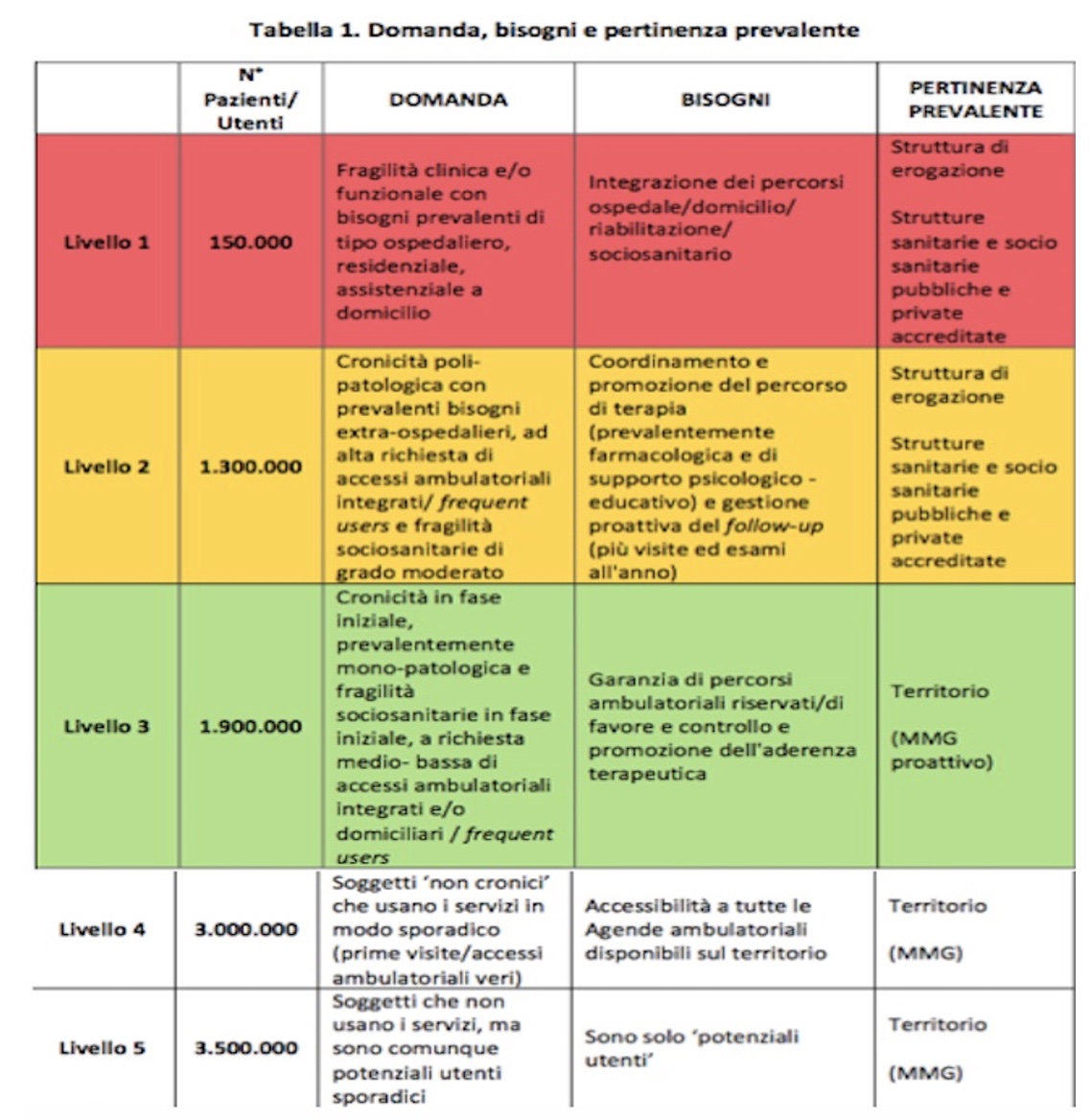
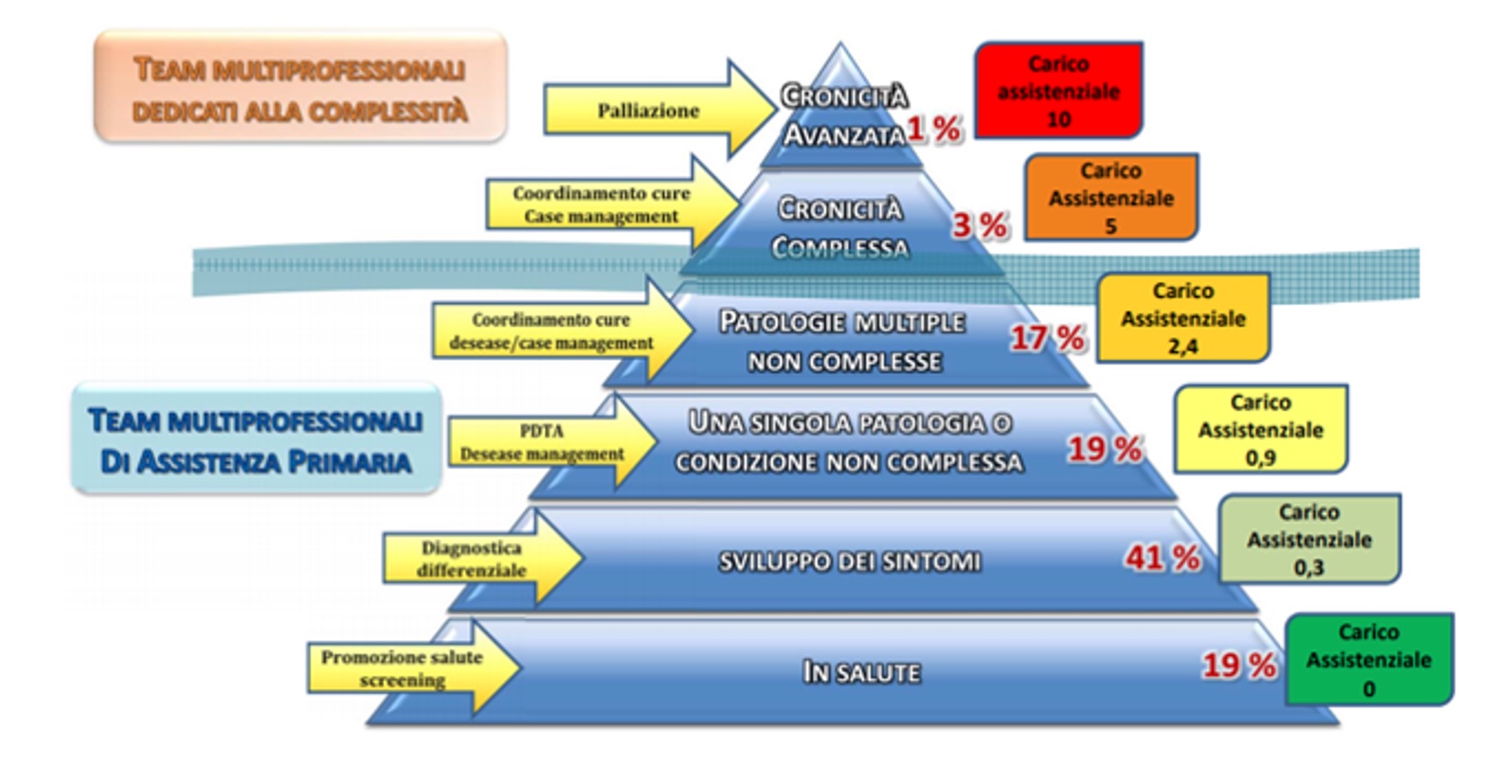
Altro modello di riferimento è quello della Regione Veneto basata su 6 livelli di presa in carico per “intensità di cura e di assistenza”, come segue:
“Stratificazione della popolazione” – come da PNRR - per la programmazione e la presa in carico
L’implementazione di sistemi di misurazione e stratificazione della popolazione per profili di rischio, attraverso algoritmi predittivi, sono in grado di costituire ed alimentare un sistema integrato che contiene informazioni sulle caratteristiche della popolazione assistita in un determinato territorio, sulla prevalenza di patologie croniche, sulla popolazione fragile, e indicatori relativi alla qualità dell’assistenza e all’aderenza alle linee guida per alcune patologie specifiche
Questo può essere fatto implementando una piattaforma informativa di inter operabilità 4.0., basata su algoritmi di Intelligenza Artificiale e su base dati integrate, che sia di supporto per differenziare le strategie di intervento per la “presa in carico degli assistiti” sulla base del livello di rischio, di bisogno di salute e consumo di risorse, per determinare e gestire i progetti individuali di salute, e per verificare i risultati raggiunti dai servizi sanitari e sociosanitari nella comunità di riferimento.

È possibile arrivare alla definizione di un “Modello 2D-6P”, come segue:
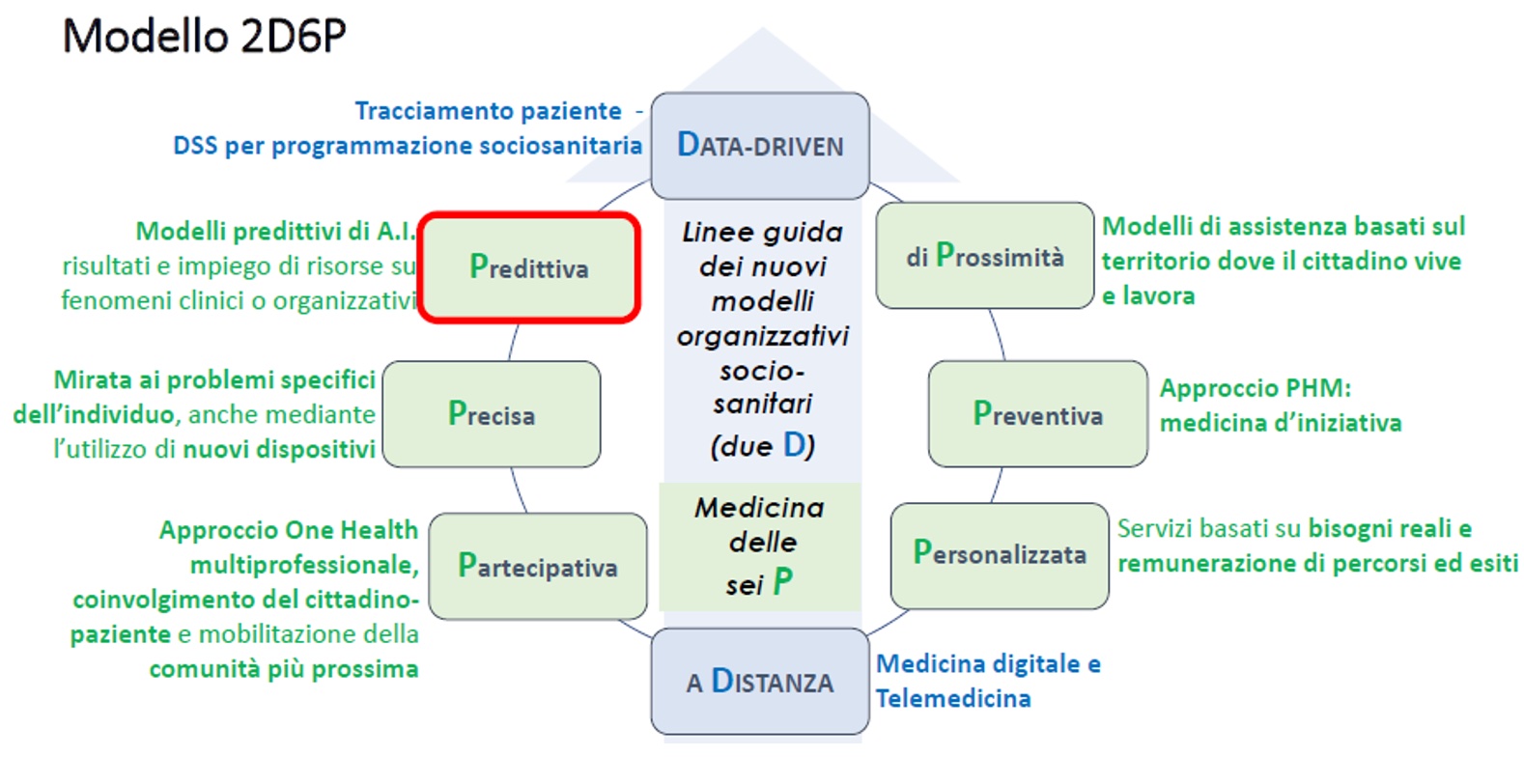
Quanto sopra consente, quindi, di avere profili “dinamici” della popolazione e di prevedere l’evoluzione dei diversi target di pazienti per il combinato disposto delle politiche attive sanitarie e sociali e dei processi di ingravescienza delle patologie di cui sono portatori.
Applicando queste metodologie e strumenti è possibile:
- Fare scelte di policy sanitaria e socio sanitaria secondo un approccio “one health”, centrato sulla persona e su target omogenei di pazienti;
- Recuperare, volendo, appropriatezza, efficacia ed efficienza delle cure, garantendo equità e universalismo;
- Fare programmazione dal lato di una lettura della domanda di sanità e salute e non più solo dal lato dell’offerta che si vuole autoriprodurre.
Altri approcci premiano solo il mercato e le differenze dei redditi.
Questo sempre a proposito del crinale tra sanità pubblica e sanità privata e sempre a proposito di differenze di accesso ai servizi e di diseguaglianze di salute.
La scienza ci dà le riposte possibili, sta poi alla politica e a noi cittadini usarle o farle usare.
Giorgio Banchieri
Segretario Nazionale ASIQUAS
Mirko Di Martino
Dipartimento di Epidemiologia del S.S.R. - Regione Lazio - ASL Roma 1
Michele Fanello
Be-Health