stampa | chiudi
Venerdì 10 FEBBRAIO 2023
L’approccio “One Health” e le policy per la sua gestione
Con l'inclusione formale del “Programma Ambientale” delle Nazioni Unite (UNEP) nella condivisione con WHO, FAO e WOHA nel 2022, e con il successivo lancio del “Global One Health Joint Plan of Action” (2022-26), si è creata finalmente un'opportunità per affrontare in un modo nuovo l’approccio “One Helth”
Le crisi di salute pubblica sono dovute ad eventi biologici, sociali, economici e politici.
Queste sfide non possono essere affrontate solo dalla medicina umana o dalla sanità pubblica ed è stato riconosciuto che è necessario un approccio inter e transdisciplinare.
L'approccio “One Health” è stato adottato in partnership tra l'OMS, Organizzazione Mondiale per la Sanità, l’Organizzazione delle Nazioni Unite per l'Alimentazione e l'Agricoltura e l'Organizzazione mondiale per la Salute Animale [WOAH]) nel 2010, per “gestire e rispondere ai rischi legati alle zoonosi e alcune malattie ad alto impatto”.
“One Health” all’inizio non era concepito nella sua accezione attuale ed era più incentrato sulla salute umana, sulla salute degli animali domestici e sui sistemi alimentari senza tenere conto dei contesti ecologici, socioeconomici, culturali e politici all'interno dei quali la proposta “One Health” oggi viene inquadrata.
Allora non esistevano obiettivi o standard formalmente riconosciuti per l'implementazione di “One Health”, né metriche convalidate per valutare le prestazioni o il valore aggiunto, e gli effetti positivi o negativi.
Con l'inclusione formale del “Programma Ambientale” delle Nazioni Unite (UNEP) nella condivisione con WHO, FAO e WOHA nel 2022, e con il successivo lancio del “Global One Health Joint Plan of Action” (2022-26), si è creata finalmente un'opportunità per affrontare in un modo nuovo l’approccio “One Helth”.
Un primo passo importante è stata la pubblicazione di una definizione di “One Health” approvata e condivisa tra le quattro organizzazioni internazionali con la definizione dei suoi principi di base.
“One Health è un approccio integrato e unificante che mira ad equilibrare e ottimizzare in modo sostenibile la salute di persone, animali ed ecosistemi. Riconosce che la salute dell’uomo, degli animali domestici e selvatici, delle piante e dell’ambiente in generale (ecosistemi inclusi) sono strettamente collegati e interdipendenti. L’approccio One Health spinge molteplici settori, discipline e comunità a vari livelli della società a lavorare insieme per promuovere il benessere e affrontare le minacce per la salute e gli ecosistemi, affrontando al tempo stesso la necessità comune di acqua pulita, energia e aria, alimenti sicuri e nutrienti, contrastando il cambiamento climatico e contribuendo allo sviluppo sostenibile” [One Health High-Level Expert Panel (OHHLEP). Annual Report 2021]
Nel 2016, la Valutazione Esterna Congiunta (JEE) è stato proposta dall'OMS per consolidare il quadro di monitoraggio e valutazione dei singoli Paesi sulla base dei flussi di dati inseriti nel database GHSA.
Lo scopo del JEE è quello di misurare lo status di ogni Paese e i suoi progressi nel perseguire capacità di prevenire, rilevare e rispondere a minacce alla salute pubblica, siano esse naturali, deliberate o accidentali.
Il JEE può essere considerata una valutazione multisettoriale “peer-to-peer” obiettiva, volontaria e potenzialmente indipendente relativa alla tenuta a livello di sicurezza sanitaria di ogni singolo Paese e della sua capacità di risposta nelle 19 “dimensioni” del modello.
JEE è stato revisionato durante la pandemia di COVID-19.
A luglio 2022, 116 Paesi hanno completato una “valutazione” JEE, che, quindi, si è affermato come lo strumento globale più diffuso per valutare la capacità dei singoli Paesi di attivare policy nella sicurezza sanitaria. Lo strumento JEE può essere ulteriormente migliorato o integrato con quadri di valutazione alternativi.
I Paesi dovrebbero e potrebbero utilizzare i risultati di questo o altri strumenti internazionali validati per sviluppare o aggiornare i loro piani d'azione nazionali per la sicurezza sanitaria in modo che le eventuali lacune di conformità possano essere affrontate attivando collaborazioni e partneriati con donatori, agenzie multilaterali e il settore pubblico-privato attraverso l'assistenza finanziaria o tecnica.
Il potere dell'utilizzo di indicatori per valutare contesti altamente complessi e politici è stato esaminato in profondità in altre aree della salute e dello sviluppo ad esempio, attraverso il SENDAI Framework for Disaster Risk Reduction 2015–2030 [SENDAI] e gli obiettivi di sviluppo sostenibile [SDG]).
La “SENDAI Hazard Definition and Classification Review”, sviluppata dall'Ufficio delle Nazioni Unite per la riduzione del rischio di catastrofi e dall'”International Science Council”, utilizza un processo interattivo per individuare eventuali pericoli per le società.
Tuttavia la loro inclusione è solo un primo passo verso il riconoscimento del ruolo dei contesti ecologici, politici, sociali ed economici, e si dovrebbe sviluppare un approccio più coerente alla riduzione del rischio di catastrofi e alla preparazione alle emergenze sanitarie.
Dobbiamo prendere atto che fino ad oggi c'è stata poca discussione pubblica su come dovrebbero essere costruite queste metriche, su come svilupparle per giungere ad una modellizzazione condivisa a livello internazionale.
I framework utilizzati a livello dei singoli Paesi o di gruppi, inoltre, spesso duplicano i dati o contengono lacune, come la non considerazione dei contesti politici e sociali.
Inoltre, i quadri di valutazione spesso non funzionano in modo integrato o si basano su piani esistenti.
L'OMS e la WOAH hanno adottato misure per affrontare questi aspetti sviluppando i “National Bridging Workshops” (NBW) “IHR-Performance of Veterinary Services” (PVS) e tentando di integrare i risultati dello strumento PVS della WOAH e le valutazioni JEE.
A luglio 2022, 40 Paesi in tutto il mondo hanno completato gli NBW, spesso dopo che il Paese aveva già redatto o sviluppato i propri piani d'azione nazionali per la sicurezza sanitaria.
Il modello NBW dovrebbe essere utilizzato con largo anticipo rispetto ai piani d'azione nazionali per la sicurezza sanitaria in ogni Paese per realizzare un approccio operativo armonizzato “One Health”.
Gli esperti in materia tecnica dovrebbero avere accesso alle informazioni contestuali sottostanti che sono alla base dell'integrazione, del monitoraggio e della valutazione dei dati, mentre i responsabili politici necessitano di set di dati di sintesi aggregati per consentire il processo decisionale.
Poiché il JEE non è mai stato concepito per essere utilizzato per confronti tra Paesi, sono stati fatti tentativi per sviluppare metriche indipendenti per valutare la preparazione nazionale e fare confronti tra Paesi, come il Global Health Security Index e l'indice di preparazione all'epidemia.
Più di 200 Paesi e territori sono stati colpiti dalla pandemia di COVID-19, provocando oltre 579 milioni di casi e 6,4 milioni di morti in tutto il mondo al 28 luglio 2022.
I Paesi con punteggi GHSI più alti hanno riportato più casi per milione e più decessi per milione a causa di COVID-19 rispetto ai Paesi con punteggi più bassi. Esistono limitazioni nel confrontare i dati sul numero di casi e decessi dovuti a COVID-19 in ciascun Paese, poiché esistono differenze nelle risposte dei Paesi, incluso il numero e i tipi di test eseguiti e le definizioni dei casi di infezione da COVID-19.
I dati sulla mortalità sono generalmente più accurati ai fini del confronto rispetto ai dati sui casi segnalati.
Le capacità dei singoli Paesi durante la pandemia sono cambiate notevolmente a fronte dei maggiori investimenti pubblici e privati realizzati per rispondere all’emergenza sanitaria.
Gli strumenti e modelli di valutazione comunemente utilizzati dalle Nazioni Unite e dalla Banca Mondiale per la sicurezza sanitaria globale e “One Health” per esercitare pressioni sui Ministeri e sugli Istituti Nazionali di Sanità Pubblica sono riportati nel seguente schema:
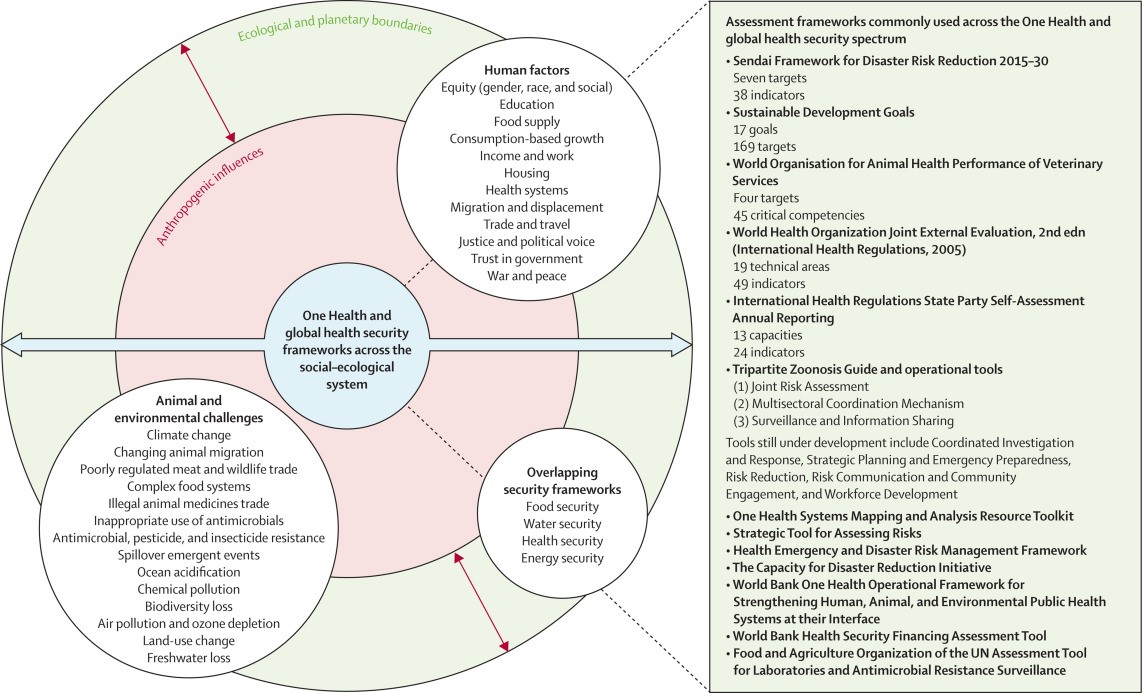
Dei primi 20 Paesi con i più alti tassi di mortalità correlata al COVID-19 (morti per milione), otto Paesi sono anche elencati tra i primi 20 Paesi con il più alto punteggio GHSI e sei Paesi sono elencati tra i primi 20 Paesi con il più alto punteggio JEE. Questi risultati rispecchiano l'analisi dell'Independent Panel for Pandemic Preparedness and Response.
Quello che manca negli strumenti di valutazione, ma è rilevante nella gestione della pandemia, sono la presenza di una buona leadership, la fiducia del pubblico nel governo e negli esperti, un senso di solidarietà comunitaria, lo stato di salute della popolazione e la struttura demografica.
Gli indicatori e la loro ponderazione nel GHSI e nel JEE dovranno essere rivisti in futuro, tenendo conto degli insegnamenti tratti dalla pandemia di COVID-19.
Secondo l’articolo apparso su “The Lancet” relativo a “Quanto è preparato il mondo? Identificare i punti deboli nei quadri di valutazione esistenti per la sicurezza sanitaria globale attraverso un approccio One Health” di Tieble Traore, Sarah Shanks, e altri, di recente pubblicazione a fronte di quanto gli autori ritengono che:
- La pandemia di COVID-19 ha messo in luce i punti deboli dei quadri di valutazione che valutano la preparazione alle crisi di salute pubblica nazionali, regionali e globali. Sebbene esistano incroci tra strumenti di valutazione e indicatori, questi quadri sono minati dalla loro incapacità di considerare sufficientemente il ruolo e le complessità dei fattori sociali, economici, politici, normativi ed ecologici che consentono un'efficace preparazione e risposta “One Health”.
- Saranno necessari modelli a matrice per la valutazione della capacità della sicurezza sanitaria, che monitorino e valutino il raggiungimento dei risultati, nonché garantiscano che i processi intrapresi riflettano l'approccio “One Health” e aderiscano ai suoi principi di base.
- I quadri globali di valutazione e indicatori sono stati storicamente sviluppati per valutare la capacità dei Paesi di rilevare, prevenire e rispondere agli eventi di salute pubblica. Tuttavia, questi strumenti non hanno prodotto valutazioni affidabili degli effetti e dei rischi di vari interventi, in particolare gli effetti più ampi delle strategie di risposta su altri settori. Sebbene i dati quantitativi siano più facili da presentare per confronti sintetici, non tengono conto del contesto, che potrebbe richiedere l'inclusione di informazioni qualitative e l'impegno partecipativo delle comunità locali più colpite dalle crisi.
- I quadri di valutazione e di indicatori esistenti dovrebbero essere rivisti attraverso un approccio basato sull'intero sistema e su tutti i rischi, tenendo conto delle lezioni apprese dalle crisi sanitarie pubbliche precedenti e attuali e riconoscendo le complessità politiche, sociali, economiche ed ecologiche che i paesi devono affrontare sia a livello nazionale che nazionale. e livelli subnazionali …
- È necessario sviluppare un processo di valutazione sostenibile per ridurre l'onere per i Paesi, che dovrebbero rispondere contemporaneamente alle crisi sanitarie pubbliche esistenti e prepararsi per incidenti futuri, riportando allo stesso tempo i progressi attuali rispetto a diverse centinaia di indicatori con investimenti finanziari limitati e capacità di risorse limitate.
- Pur essendo un potenziale impulso politico all'azione, i quadri di valutazione e gli indicatori non dovrebbero essere utilizzati come meccanismi per fare paragoni tra Paesi spuri a causa dei diversi contesti che caratterizzano ciascun Paese. L'attenzione dovrebbe invece essere concentrata sui singoli Paesi e regioni per stabilire valutazioni di base della capacità mediante l'uso di strumenti e indicatori armonizzati per monitorare il progresso autonomo e informare le politiche e gli investimenti futuri.
Inoltre per la “The Lancet Global Health Commission” relativamente al “finanziamento dell'assistenza sanitaria di base: mettere le persone al centro”. [Prof.ssa Kara Hanson, et altri] “… la pandemia di COVID-19 ha messo a fuoco la necessità di un'assistenza sanitaria di base (PHC) ben funzionante. La PHC è la migliore piattaforma per fornire interventi sanitari di base (inclusa la gestione efficace delle malattie non trasmissibili) e funzioni essenziali di sanità pubblica. La PHC è ampiamente riconosciuta come una componente chiave di tutti i sistemi sanitari ad alte prestazioni ed è una base essenziale della copertura sanitaria universale.
La PHC è stata notoriamente fissata come priorità globale nella Dichiarazione di Alma-Ata del 1978. Più recentemente, la Dichiarazione di Astana del 2018 sulla PHC ha lanciato un appello simile per la copertura universale dell'assistenza sanitaria di base durante tutto il ciclo di vita, nonché per le funzioni essenziali di sanità pubblica, l'impegno della comunità e un approccio multisettoriale alla salute. “
Purtroppo nella maggior parte dei Paesi a basso e medio reddito la PHC non è adeguata e non soddisfa le esigenze delle persone che dovrebbero essere al centro delle sue attività. Il finanziamento pubblico per la PHC è generalmente insufficiente, l'accesso ai servizi di PHC rimane iniquo e spesso i pazienti devono pagare di tasca propria per usufruirne. Un circolo vizioso ha minato la PHC: i servizi sottofinanziati sono inaffidabili, di scarsa qualità e non responsabili nei confronti degli utenti.
Dunque, molte persone ignorano le strutture sanitarie primarie per cercare cure specialistiche di livello superiore. Questa azione priva la PHC dei finanziamenti e la mancanza di risorse aggrava ulteriormente i problemi che hanno spinto i pazienti altrove.
La Commissione di “The Lancet” ritiene che l'universalismo progressista dovrebbe guidare ogni aspetto della PHC. Ciò significa mettere al primo posto i diritti e le esigenze delle fasce più povere e vulnerabili di una popolazione. Ciò richiede un impegno e una concentrazione etici, politici e tecnici.
La Commissione ha identificato quattro obiettivi strategici da perseguire:
- Le risorse pubbliche devono fornire il nucleo del finanziamento dell'assistenza sanitaria. I meccanismi di raccolta delle entrate devono essere definiti in base alla capacità di pagare ed essere progressivi. I pagamenti diretti devono essere ridotti a livelli tali da non rappresentare più un ostacolo finanziario all'accesso alle cure necessarie, impoverire le famiglie o spingerle sempre più nella povertà. Nella maggior parte dei Paesi, questo livello di finanziamento pubblico può essere generato solo attraverso maggiori stanziamenti dal gettito fiscale generale, e quindi richiede un'espansione delle capacità fiscali dei paesi. Nei Paesi a basso reddito, sarà necessaria maggiore assistenza allo sviluppo per espandere la dotazione di risorse per l’assistenza sanitaria.
- I fondi messi in comune devono essere utilizzati per consentire a tutte le persone di ricevere assistenza sanitaria gratuitamente al punto di fruizione. Solo una volta raggiunta la copertura universale con l’assistenza sanitaria le risorse messe in comune potrebbero/dovrebbero essere estese per coprire altri diritti.
- Le risorse per l’assistenza sanitaria dovrebbero essere allocate equamente (tra i livelli di erogazione del servizio e le aree geografiche) e protette mentre fluiscono attraverso il sistema verso i fornitori in prima linea. I Paesi dovrebbero implementare una serie di strumenti strategici di allocazione delle risorse (tra cui una formula di allocazione delle risorse pro capite basata sui bisogni e strumenti efficaci di gestione delle finanze pubbliche) per far corrispondere i finanziamenti dell'assistenza sanitaria con i bisogni della popolazione e garantire che queste risorse raggiungano la prima linea e dare priorità alle persone più povere e vulnerabili.
- I meccanismi di pagamento per i fornitori di assistenza sanitaria dovrebbero sostenere l'allocazione delle risorse in base ai bisogni di salute delle persone, creare ambienti di incentivi che promuovano l’assistenza sanitaria centrata sulla persona e favorire la continuità e la qualità dell'assistenza. … La capitazione dovrebbe costituire il nucleo del sistema di finanziamento primario dell'assistenza sanitaria perché collega direttamente la popolazione ai servizi. La combinazione della capitazione con altri meccanismi di pagamento, come i pagamenti basati sulle prestazioni per attività specifiche, consente di raggiungere ulteriori obiettivi.
Ogni Paese si trova a un punto diverso lungo il suo percorso verso l'obiettivo di un finanziamento efficace per l’assistenza sanitaria. I fattori politici, sociali ed economici sono importanti quanto gli elementi di progettazione tecnica. Cambiare le modalità di finanziamento dell’assistenza sanitaria richiede il supporto di un'ampia gamma di parti interessate e strategie politiche deliberate per determinare gli obiettivi e quindi perseguirli con coerenza.
La “The Lancet Commission” fornisce a tal fine cinque “raccomandazioni”.
- Gli accordi di finanziamento incentrati sulle persone per l’assistenza sanitaria dovrebbero disporre di risorse pubbliche che coprano la maggior parte del finanziamento dell'assistenza sanitaria primaria; i fondi riuniti dovrebbero coprire i costi dei servizi, consentendo a tutte le persone di riceverli gratuitamente al punto di utilizzo;
- Spendere di più e spendere meglio per l’assistenza sanitaria richiede un approccio globale che coinvolga tutti i Ministeri il cui mandato interagisce con la salute e richiede il sostegno della società civile.
- Ogni Paese dovrebbe tracciare un percorso strategico verso il finanziamento incentrato sulle persone in modo che le strategie tecniche siano sostenute fin dall'inizio dall'analisi dell'economia politica.
- Le agenzie tecniche globali dovrebbero riformare il modo in cui i dati sulla spesa sanitaria vengono raccolti, classificati e riportati per consentire analisi longitudinali e tra Paesi del raggiungimento degli obiettivi chiave di finanziamento dell'assistenza sanitaria primaria.
- I ricercatori accademici, gli esperti tecnici e i responsabili politici, tra gli altri, dovrebbero perseguire un solido programma di ricerca sugli accordi di finanziamento che pongano le persone al centro per sostenere il raggiungimento dei principali obiettivi di finanziamento dell'assistenza sanitaria.
Gli indicatori attuali, quindi, fanno poco per comprendere i fattori di equità internazionali o subnazionali come parte di una valutazione della preparazione dei Paesi a eventuali recrudescenze pandemiche di SARS-COV-2 o di altre possibili epidemie. In gran parte a causa di una loro portata limitata, i piani pandemici e di emergenza sono stati descritti come "falsi simboli di sicurezza" riflettendo l'eccessiva fiducia dei responsabili politici in sé stessi e nelle valutazioni delle capacità associate, che non riflettono necessariamente le vulnerabilità o le capacità del mondo reale.
La pandemia di COVID-19 è stata aggravata e a sua volta ha peggiorato molte disuguaglianze di salute economiche, sociali, di genere e razziali esistenti sia all'interno che tra i Paesi, nonché ha reso più difficili gli sforzi di risposta ad altre emergenze sanitarie vedi le cronicità.
Dal punto di vista di “One Health”, queste disparità includevano l'accesso a contromisure mediche, come i vaccini COVID-19, e l'accesso ad acqua pulita o pesticidi sufficienti per rispondere alla concomitante “emergenza siccità” e peste di locuste che hanno devastato i sistemi alimentari in tutta l'Africa orientale.
Riconoscere e affrontare le disuguaglianze nelle nostre società, compresi i driver e le barriere, sono quindi parte integrante di una migliore preparazione.
Nel contesto Italia quanto sopra ci riporta ai contenuti della “Position Paper” di ASIQUAS, Associazione Italiana per la Qualità dell’Assistenza Sanitaria e Sociale, del 7 ottobre 2022, in cui, come Associazione ritenevamo che fosse necessaria una trasformazione possibile del “Sistema salute”.
Il PNRR, Piano Nazione di Rinascita e Resilienza, lo considerammo una grande e irripetibile occasione per implementare, innovare e riqualificare i servizi sia ospedalieri che della medicina territoriale e le reti di cure primarie, nonché le cure domiciliari in un approccio di integrazione e di “One Health”, se applicato coerentemente ai principi del nostro SSN (universalismo, equità, eguaglianza).
Circa l’ospedale viene prevista una organizzazione innovativa e flessibile. Infatti nel PNRR si interviene con importanti risorse e proposte programmatiche nella riorganizzazione degli ospedali italiani sia dal punto di vista delle dotazioni tecnologiche per diagnosi e terapie, che dal punto di vista dei processi di “condivisione informativa” in una logica di approccio 4.0, con la finalità di avere strutture moderne e integrate per reti cliniche e assistenziali, nonché tempo dipendenti e per PDTA.
Come ASIQUAS ritenemmo e riteniamo anche ora che, ancora una volta con soli interventi di tecnologia e di edilizia, e non di riorganizzazione dei processi e di integrazione delle competenze, è difficile implementare un nuovo modello. ASIQUAS ritiene che ospedali e territorio debbano evolvere nei loro modelli organizzativi e gestionali “insieme” e in un approccio “integrato”.
Solo intervenendo su entrambe le “dimensioni” operative dei SSR sarà possibile implementare approcci di ottimizzazione basati anche su Lean Management e Project Management e di elevarne i livelli di sicurezza e qualità delle attività assistenziali erogabili, nonché di ottenere quella “flessibilità”, di cui abbiamo sperimentato la necessità nel far fronte ad eventuali emergenze pandemiche.
Circa la riorganizzazione della medicina territoriale il DM 77 ha alcune incongruenze da risolvere. ASIQUAS ritiene di grande importanza il DM 77 nel ridisegno della “Assistenza Territoriale nel Servizio Sanitario Nazionale”, e nel contempo ritiene grave il “depotenziamento” di alcuni dei contenuti strategici del PNRR, che erano stati ribaditi nel precedente DM 71, mai approvato formalmente e poi sostituito dal DM 77, relativamente al ruolo del “pubblico” in sanità e nelle policy integrate di salute, tramite l’affermazione dei “Distretti sociosanitari” quali “Agenzie di Salute” nei loro territori in stretta integrazione di ambito e di programmazione con gli Ambiti Locali dei Comuni italiani.
Circa le professioni si poneva e si pone il tema delle nuove competenze e dei nuovi skill da garantire agli operatori sanitari, sociosanitari e sociali con uno sguardo al futuro. Assistiamo dovunque ad un depauperamento delle risorse strutturali definite dalle competenze professionali. L’inadeguatezza si esprime non solo nella insufficienza numerica dei professionisti, ma anche nella assoluta inadeguatezza della programmazione rispetto alle competenze specifiche da sviluppare, in termini di specialità disciplinari.
Quali standard di salute potremmo garantire per il futuro, se non possiamo garantire la struttura delle competenze che le deve attuare?
L’attuazione del PNRR presenta importanti elementi positivi in quanto si propone tra le altre indicazioni di policy sanitarie nuovi “criteri attuativi nazionali uniformi” sull’organizzazione della medicina territoriale, di prossimità, di comunità e domiciliare.
Nel PNRR soprattutto viene ribadita la centralità del SSN, proprio dettando criteri uniformi per i Sistemi Sanitari Regionali e proponendo un approccio sistemico, collaborativo e partecipativo, di promozione comunitaria della salute e di welfare generativo.
Come ASIQUAS crediamo che questa sia la strada da percorrere per rispondere in modo concreto e integrato tra sanitario e sociale ai bisogni di salute del Paese. Ed è la strada per affermare anche nel nostro Paese un approccio “One Health”.
Giorgio Banchieri
Segretario Nazionale ASIQUAS, Docente del DiSSE, Dipartimento di Scienze Sociali ed Economiche della Università “Sapienza” di Roma.
Laura Franceschetti
Professoressa presso DiSSE, Dipartimento di Scienze Sociali ed Economiche della Università “Sapienza” di Roma.