stampa | chiudi
Martedì 19 DICEMBRE 2017
Migliora l’assistenza ospedaliera, ma non in tutto il Paese. Va meglio soprattutto per trattamento infarto acuto, ictus e chirurgia protesica. Il Piano nazionale esiti 2017
Presentato oggi a Roma il Piano nazionale esiti che attraverso 166 indicatori monitorizza ogni anno la qualità delle cure ospedaliere. Prosegue il trend di miglioramento generale per tutti i gli indicatori ma restano ancora sacche di inappropriatezza che riguardano soprattutto il Sud e che sono però evidenti anche in singole strutture di Regioni più efficienti. Ottimi risultati invece per la deospedalizzazione delle malattie croniche che prò sconta i ritradi sull'assistenza territoriale.
La qualità dell'assistenza ospedaliera continua a migliorare. Non in tutte le realtà, certo, ma il trend è netto soprattutto per alcuni indicatori di esito che sono stati illustrati oggi in conferenza stampa presentando il Piano nazionale Esiti 2017 che contiene 166 indicatori, 67 di esito/processo, 70 volumi di attività e 29 indicatori di ospedalizzazione.
La sintesi dei dati mostra un miglioramento nella tempestività di intervento chirurgico sulle fratture del collo del femore sopra i 65 anni di età: se nel 2010 solo il 31% dei pazienti veniva operato entro due giorni, nel 2016 la proporzione di interventi tempestivi è del 58%, con circa 112.000 i pazienti che dal 2010 hanno beneficiato dell’intervento tempestivo (interventi tempestivi guadagnati), di cui 32.000 nell’ultimo anno.
Si avvicinano le Regioni del Sud ai risultati di quelle del Nord e aumentano le condizioni di equità di accesso.
Le differenze tra Regioni però restano e l’eterogeneità intra-regionale, in alcuni casi, risulta incrementata, in parte come riflesso dell’esistenza all’interno di una stessa Regione, di strutture ospedaliere che hanno significativamente migliorato le performance negli ultimi anni e di strutture ancora lontane dallo standard, con criticità nel riconoscere alla frattura del femore l’urgenza e l’importanza di un percorso clinico-organizzativo per il paziente over-65.
Un quadro analogo riguarda il ricorso al cesareo. Il numero in Italia è progressivamente aumentato dall’inizio degli anni ottanta, quando solo una donna su dieci era sottoposta al parto chirurgico, fino ai livelli del 2004, superiori al 37 per cento.
La progressiva diminuzione della proporzione di parti cesarei primari, dal 29% del 2010 al 24,5% del 2016, ancora insufficiente rispetto allo standard internazionale, è però un contenimento importante: la propensione al cesareo è un comportamento difficile da cambiare, sia per la dimensione opportunistica che per quella culturale di sottovalutazione diffusa, tra i professionisti e nella popolazione femminile, dei minori rischi e dei maggiori benefici del parto naturale sia per la donna sia per il bambino.
Nell’ultimo anno si calcola che siano 13.500 le donne alle quali è stato risparmiato un parto cesareo, ma c’è una forte diversità interregionale e intra-regionale.
La riduzione nel ricorso al cesareo per ragioni non mediche, secondo il PNE può essere ottenuta sia riducendo il numero di parti cesarei primari sia promuovendo il ricorso al parto naturale nelle donne con pregresso parto cesareo che non hanno controindicazioni al parto vaginale. I risultati del PNE mostrano come il numero di parti naturali eseguiti nelle donne che hanno partorito in precedenza con un parto cesareo sia ancora estremamente basso ma, tuttavia, in lento progressivo aumento.
Per quanto riguarda l’apparato digerente, l’indicatore che misura la proporzione di interventi di colecistectomia laparoscopica con degenza post-operatoria inferiore a 3 giorni valuta la percentuale di ricoveri con degenza più estesa rispetto a quanto richiesto dalla natura della patologia e della prestazione. Il valore medio nazionale è passato dal 58,8% del 2010 al 72,7% del 2016. Restano tuttavia differenze di comportamento tra le strutture ospedaliere.
La mortalità a 30 giorni dal ricovero per infarto acuto del miocardio continua a diminuire, da 10,4% del 2010 a 8,6% del 2016. Il dato è omogeneo tra le diverse Regionied è confermato dall’ultimo Rapporto dell’OCSE (Health at a Glance 2017), dove l’Italia riporta una mortalità tra le più basse tra i paesi a economia avanzata.
Discorso analogo per quanto riguarda la mortalità a 30 giorni dopo un episodio di ictus ischemico: il valore medio nazionale del 10,9%, in diminuzione rispetto al 2015, è in linea con il dato dei paesi sviluppati a benessere diffuso.
Per quanto riguarda le patologie a gestione territoriale come il diabete, l’asma, la BPCO i risultati del PNE rilevano una buona presa in carico dei soggetti cronici da parte del territorio, dato confermato dalla misurazione OCSE.
Tra le ospedalizzazioni potenzialmente evitabili grazie alle cure primarie, il tasso di ospedalizzazione per broncopneumopatia cronica ostruttiva si riduce dal 2,5‰ nel 2010 al 1,9‰ nel 2016, e solo nell’ultimo anno sono stati più di 24.000 i pazienti a cui è stata risparmiata un’ospedalizzazione potenzialmente evitabile.
Per quanto riguarda la valutazione PNE dell’assistenza territoriale i risultati dell’indicatore che misura la percentuale di eventi maggiori cardiovascolari e cerebrovascolari (MACCE) a 12 mesi dalla dimissione dopo ricovero per ictus ischemico sembra evidenziare in alcuni casi uno scollamento della rete dell’emergenza dalla rete territoriale e può migliorare grazie al potenziamento della funzionalità della rete assistenziale tra le diverse aree territoriali.
In diminuzione anche i ricoveri ad alto rischio di inappropriatezza, come le ospedalizzazioni per tonsillectomia, che passano da un tasso del 2,85‰ del 2010 al 2,15‰ nel 2016, con un conseguente impatto di circa 6.400 interventi risparmiati nella popolazione pediatrica solo nell’ultimo anno.
Infine, secondo il PNE è ancora troppo frammentata l’offerta dei servizi come la chirurgia oncologica e la chirurgia protesica. Ad esempio anche se per la chirurgia sul TM della mammella la proporzione di reparti con volumi di attività in linea con gli standard (almeno 150 interventi/anno per struttura complessa) sale al 25%, contro il 21% dell’anno precedente, coprendo il 65% degli interventi su base nazionale, nel 2016 ancora 3 unità operative su 4 non rispettano lo standard.
Per quanto riguarda, invece, i punti nascita, anche se nel 2016 risultano ancora 97 strutture ospedaliere (21%) con volumi inferiori ai 500 parti annui, in esse si concentra meno del 6% dei parti totali.
Frattura del collo del femore
La proporzione di fratture del collo del femore sopra i 65 anni di età operate entro due giorni è passata dal 31% del 2010 al 58% del 2016. Si stima che dal 2010 siano circa 112.000 i pazienti che hanno beneficiato dell’intervento tempestivo, di cui 32.000 nell’ultimo anno.
Questo progressivo miglioramento a livello nazionale non sembra essere avvenuto a discapito dei tempi di attesa per frattura di tibia e perone che si attestano su una mediana di 4 giorni, con valori massimi di 11 giorni. Non si è ridotto il volume di attività per entrambe le tipologie di frattura ed esiste una sostanziale omogeneità nel numero di interventi a livello regionale, a dimostrare che il riconoscimento della dignità di urgenza alla frattura del femore non comporta una compromissione dell’assistenza per altre condizioni traumatiche.
Il Regolamento del Ministero della Salute sugli standard quantitativi e qualitativi dell’assistenza ospedaliera fissa al 60% la proporzione minima per struttura di interventi chirurgici entro 2 giorni su pazienti con frattura del collo del femore di età maggiore di 65 anni.
Dalle 70 strutture che nel 2010 rientravano in questo standard, si è passati nel 2016 a 245 strutture ospedaliere che si collocano al di sopra della soglia prevista, di cui 60 con valori in linea con lo standard internazionale (superiore all’80%).
Il numero di strutture al di sotto dello standard previsto si è ridotto: erano 230 nel 2015; sono 195 nel 2016 di cui 40 con proporzioni inferiori al 20 per cento.
Il PNE osserva una notevole variabilità intra e interregionale con valori per struttura ospedaliera che variano da un minimo del 3% ad un massimo del 97 per cento.
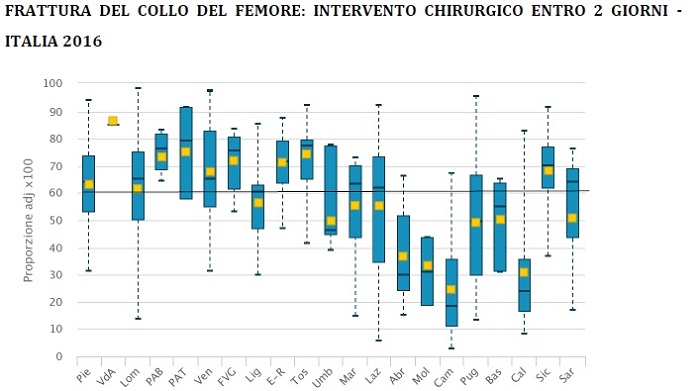
Rispetto allo standard minimo del 60% comunque, a eccezione del Molise, dove nessuna struttura raggiunge lo standard minimo, in ogni Regione è presente almeno una struttura che raggiunge la soglia.
Parti cesarei primari
Secondo l’Oms una proporzione di cesarei superiore al 15% non è giustificata. Il regolamento del ministero della Salute sugli standard quantitativi e qualitativi dell’assistenza ospedaliera fissa al 25% la quota massima di cesarei primari per le maternità con più di 1000 parti annui e 15% per le maternità con meno di 1000 parti annui.
La proporzione di parti cesarei primari continua a scendere progressivamente dal 29% del 2010 al 24,5% del 2016 (per la prima volta sotto la soglia del 25%), con differenze importanti all’interno di ogni singola regione e tra le regioni. Si stima che dal 2010 siano circa 58.500 le donne alle quali è stato risparmiato un taglio cesareo primario, di cui 13.500 nel 2016.
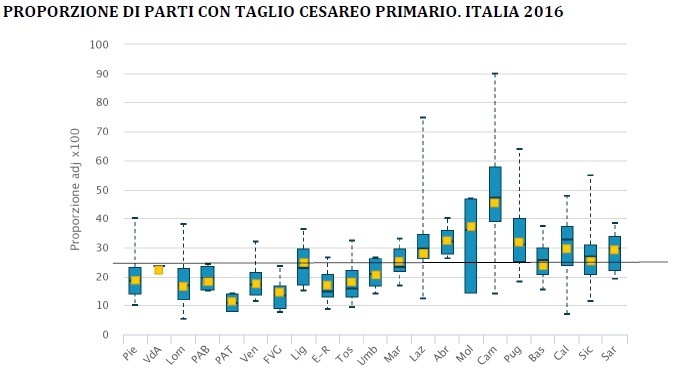
Anche in questo caso, a fronte di un valore nazionale medio del 24,5%, si osserva una notevole variabilità intra e interregionale con valori per struttura ospedaliera che variano da un minimo del 6% ad un massimo del 92 per cento.
Per quanto la probabilità di parto naturale in donne che hanno avuto un precedente parto chirurgico è ancora bassa, ma in progressivo lento aumento. Questo comportamento è più frequente nelle strutture che riportano più basse proporzioni di ricorso al cesareo primario: le strutture con più alte proporzioni di parto vaginale dopo cesareo, presentano infatti percentuali ridotte di parti chirurgici, a sottolineare la dimensione prettamente culturale del fenomeno.
Infarto miocardico acuto: mortalità a 30 giorni
La mortalità a 30 giorni dal ricovero per infarto acuto del miocardio continua a diminuire, da 10,4% del 2010 a 8,6% del 2016. Rispetto al valore nazionale medio, si osserva una bassa variabilità interregionale e una discreta variabilità intra regionale, con valori per struttura ospedaliera che variano da un minimo dello 0% a un massimo del 21 per cento.
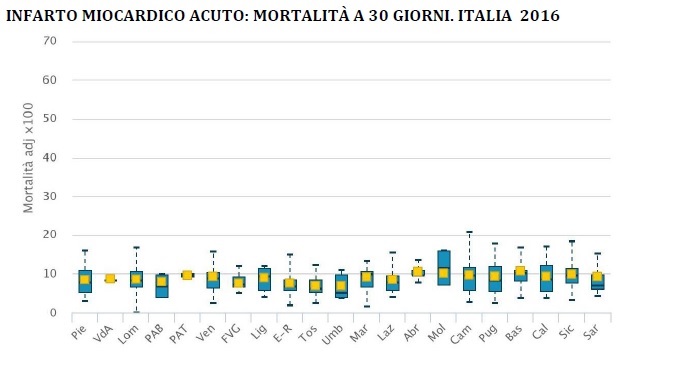
L’indicatore evidenzia che il dato di mortalità è contenuto su base nazionale e omogeneo tra le diverse Regioni.
L’ultimo rapporto dell’OCSE (Health at a Glance 2017) rileva come la mortalità per infarto miocardico in Italia sia fra le più basse fra i paesi a economia avanzata.
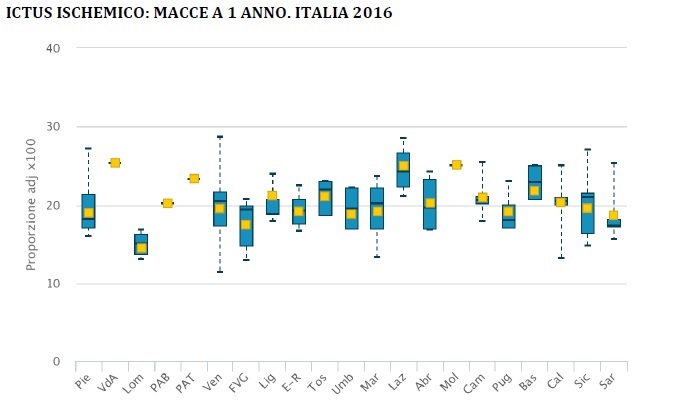
Ictus ischemico: eventi maggiori cardiovascolari e cerebrovascolari (MACCE) a 1 anno
L’indicatore valuta la corretta gestione clinico terapeutica del paziente sul territorio dopo un ricovero per ictus, a partire dalla definizione di un programma di prevenzione secondaria che deve comprendere indicazioni dietetiche e relative allo stile di vita e la definizione di un corretta strategia farmacologica con l’obiettivo di evitare successivi episodi ischemici che possono essere fatali in tali pazienti. Il dato evidenzia una diversa funzionalità di questa rete tempo dipendente tra le diverse aree territoriali e in alcuni casi uno scollamento della rete dell’emergenza dalla rete territoriale.
Colicistectomie laparoscopiche: degenze operatorie inferiori a 3 giorni
La colecistectomia laparoscopica è considerata il "gold standard" nel trattamento della calcolosi della colecisti nei casi non complicati: rispetto all’intervento a cielo aperto è associata a una degenza ospedaliera e a una convalescenza significativamente più brevi.
La proporzione di interventi di colecistectomia laparoscopica con degenza post-operatoria inferiore a 3 giorni è passata dal 58,8% del 2010 al 72,7% del 2016.
Il regolamento del ministero della Salute sugli standard quantitativi e qualitativi dell’assistenza ospedaliera fissa al 70% per struttura la quota minima di colecistectomie con degenza postoperatoria inferiore a 3 giorni. Le strutture che nel 2016 rispondono a questo standard sono il 63 per cento.

C’è tuttavia una notevole variabilità intra e interregionale con valori per struttura ospedaliera che variano da un minimo di 0% a un massimo del 100 per cento.
Volumi di attività ed esito delle cure
Il volume di attività rappresenta una delle caratteristiche misurabili di processo che possono avere un rilevante impatto sull’efficacia degli interventi e sull’esito delle cure. PNE riporta i volumi di attività delle condizioni cliniche per le quali l’associazione tra volume di attività ed esito delle cure sia stata dimostrata in letteratura.
Alla scelta di “volumi minimi di attività” al di sotto dei quali non deve essere possibile erogare specifici servizi nel Ssn devono necessariamente contribuire, oltre alle conoscenze sul rapporto tra efficacia delle cure e loro costi, le informazioni sulla distribuzione geografica e accessibilità dei servizi.
A partire da gennaio dell’anno prossimo, dovrebbe essere possibile misurare il volume per singolo chirurgo, come previsto dal Decreto ministeriale relativo all’integrazione delle informazioni della Sdo.
Intervento chirurgico per tumore al polmone: volume di ricoveri
La mortalità a 30 giorni dopo l’intervento diminuisce decisamente fino a circa 50-70 interventi/anno e continua a diminuire lievemente all’aumentare del volume di attività fino a stabilizzarsi.
Nel 2016, in Italia, 142 strutture ospedaliere eseguono più di 5 interventi chirurgici per TM del polmone; tra queste, solo 50 strutture (35%) presentano un volume di attività superiore a 70 interventi annui, senza sostanziali variazioni rispetto al 2015.
Le strutture con bassi volumi di attività effettuano complessivamente il 25% dell’attività chirurgica oncologica.
Intervento chirurgico per tumore alla mammella: volume di ricoveri
Le linee guida internazionali identificano degli standard di qualità delle Breast Unit e in particolare per quanto riguarda gli interventi chirurgici, la soglia minima individuata è di 150 interventi chirurgici annui, soglia che è stata definita anche nel regolamento del ministero della Salute sugli standard quantitativi e qualitativi dell’assistenza ospedaliera.
In Italia si osserva un’associazione tra volume di attività e reintervento a 120 giorni. In particolare, il rischio di reintervento a 120 giorni diminuisce fino a circa 150 interventi/anno, volume identificato come punto di svolta, e continua a diminuire all’aumentare del volume di attività.
Nel 2016, delle 424 strutture ospedaliere che eseguono più di 10 interventi chirurgici per il TM della mammella, 140 (33%) presentano volumi di attività in linea con lo standard, contro il 27% dell’anno precedente. Analizzando il dato per Unità Operativa di dimissione, la proporzione si riduce: nel 2016 dei 521 reparti che effettuano più di 10 interventi/anno, 130 (25%) eseguono almeno 150 interventi. Nonostante nel 2015, la proporzione era del 21%, nell’ultimo anno di valutazione ancora 3 unità operative su 4 non rispettano lo standard, effettuando il 35% degli interventi complessivi su base nazionale.
Verificando la proporzione di persone che, a fronte della necessità di un intervento chirurgico, trovano una adeguata risposta ai loro bisogni nelle strutture della Regione di residenza, nel 2016 mentre l’86,4% delle donne residenti in Puglia con tumore maligno della mammella ha eseguito l’intervento chirurgico nella propria Regione, il 46% delle donne calabresi con carcinoma della mammella si è rivolta a strutture di altre regioni.
Intervento chirurgico per tumore allo stomaco: volume di ricoveri
La mortalità a 30 giorni dopo l’intervento diminuisce fino a circa 20-30 interventi/anno e continua a diminuire all’aumentare del volume di attività.
Nel 2016, 379 strutture ospedaliere eseguono più di 3 interventi chirurgici per TM dello stomaco; tra queste 94 (25%) presentano un volume di attività non inferiore a 20 interventi annui. La proporzione resta invariata rispetto all’anno precedente.
Se analizziamo il dato per Unità operativa di dimissione, la proporzione si riduce: nel 2016, sono 468 le unità operative con più di 3 interventi chirurgici; tra queste, solo 80 effettuano almeno 20 interventi/anno (17%), coprendo il 60% degli interventi complessivi su base nazionale.
Colicistectomie laparoscopiche: volume di ricoveri
C’è un’associazione tra volume di attività per struttura e per Unità operativa di colicistectomie laparoscopiche e complicanze a 30 giorni. In particolare la proporzione di complicanze a 30 giorni dopo l’intervento diminuisce fino a circa 100 interventi anno per Unità operativa, soglia definita anche nel regolamento del ministero della Salute sugli standard quantitativi e qualitativi dell’assistenza ospedaliera.
Nel 2016, dei 1012 reparti che eseguono più di 5 interventi di colecistectomia laparoscopica, 412 (41%) presentano volumi di attività in linea con lo standard.
Parti: volume di ricoveri
Le evidenze scientifiche sull’associazione tra volumi di parti ed esiti di salute materno-infantile mostrano un'associazione tra bassi volumi ed esiti sfavorevoli.
Il regolamento del ministero della Salute sugli standard quantitativi e qualitativi dell’assistenza ospedaliera rimanda all’accordo Stato Regioni che, già nel 2010, prevedeva la chiusura delle maternità con meno di 500 parti.
Escludendo le strutture con meno di 10 parti annui, nel 2016 in Italia le strutture ospedaliere con meno di 500 parti annui sono 97 (21%), effettuando complessivamente solo il 5,7% dei parti totali; nel 2015 erano 118 (24%).
Interventi protesici
Oltre il 50% dei soggetti di età superiore a 65 anni presenta una patologia a carico dell’apparato muscoloscheletrico con un alto potenziale di disabilità. Il volume di interventi di artroprotesi eseguiti in Italia è in continuo aumento, rappresentando un fenomeno importante in termini di sicurezza dei pazienti e in termini di impatto sulla spesa sanitaria.
L’opportunità di razionalizzare i servizi, con particolare riferimento all’accorpamento di ospedali o unità operative, risponde non solo a motivi legati alla limitazione di risorse economico finanziare, ma anche alla necessità di controllare l’impatto negativo in termini di salute della popolazione dovuto a un’eccessiva frammentazione.
L’associazione positiva tra volumi ospedalieri ed esiti è documentata in letteratura. Risultati di revisioni sistematiche, inoltre, riportano l’esistenza di una relazione tra mortalità ospedaliera a 30 giorni, complicanze, durata della degenza e infezioni e volume di attività del chirurgo.
Il PNE documenta un rischio medio nazionale di riammissioni a 30 giorni dopo artoplastica al ginocchio di 1.36% e una discreta variabilità tra strutture ospedaliere.
In Italia si osserva un’associazione tra volume di attività e riammissione entro 30 giorni. In particolare, la proporzione di riammissioni diminuisce fino a 100 interventi/anno e continua a diminuire lievemente all’aumentare del volume di attività fino a stabilizzarsi.
Nel 2016, 749 strutture ospedaliere eseguono interventi di protesi di ginocchio; tra queste, solo 243 strutture (32%) presentano un volume di attività ≥ 100 interventi annui, coprendo il 76% delle artoplastiche totali.
Nel 2016, 783 strutture ospedaliere eseguono interventi di protesi di anca; tra queste, solo 385 strutture (49%) presentano un volume di attività ≥ 100 interventi annui, coprendo però l’82% delle artoplastiche totali.
Il PNE documenta un rischio medio nazionale di riammissione a 30 giorni dopo intervento di protesi di anca di 3,7% e si osserva una associazione tra la proporzione di riammissioni e revisioni dell’intervento e il volume delle strutture ospedaliere italiane.
Rispetto alle strutture con bassi volumi (che nel 2016 effettuano il 28% delle artoplastiche alla spalla), le strutture con volumi di attività annuali ≥15 sono caratterizzate, sulla base di un recente studio, da una probabilità significativamente più bassa di durata della degenza ospedaliera, di fratture successive, di ricorso a trasfusioni di sangue e di necessità di revisione dell’intervento. Nel 2016, 596 strutture ospedaliere eseguono interventi di protesi di spalla; tra queste, solo 165 strutture (28%) presentano un volume di attività ≥ 15 interventi annui.
Indicatori di ospedalizzazione
A livello di Paesi OCSE, si rileva la bassa proporzione di ricoveri per malattia a prevalente gestione territoriale come il diabete, l’asma, la BPCO e l’insufficienza cardiaca congestizia (CHF), a suggerire una buona presa in carico dei soggetti cronici da parte del territorio.
Il tasso di ospedalizzazione per broncopneumopatia cronica ostruttiva si è ridotto progressivamente dal 2,5‰ nel 2010 al 1,9‰ nel 2016. Si stima che nel 2016 siano più di 24.000 i pazienti a cui è stata risparmiata un’ospedalizzazione potenzialmente evitabile.
A fronte di un valore nazionale medio del 1,9‰ nel 2016, si osserva una discreta variabilità intra e interregionale, che, tuttavia assume dimensioni sempre più ridotte nel tempo.
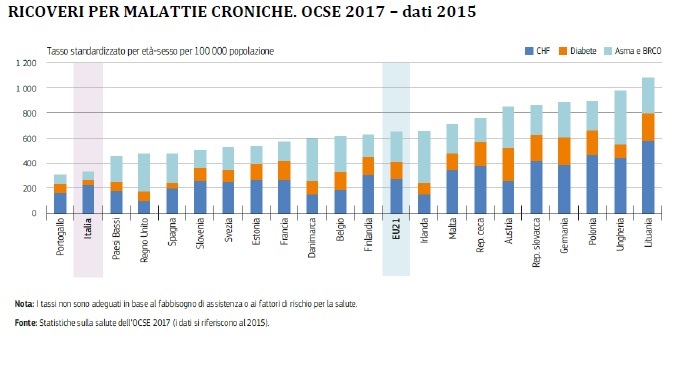
Per quanto riguarda il diabete, il PNE fornisce dati che confermano l’Italia all’ultimo posto tra i Paesi OCSE per tasso di ospedalizzazione.
Il tasso di ospedalizzazione per intervento di tonsillectomia è diminuito leggermente nel tempo, passando dal 2,85‰ del 2010 al 2,15‰ nel 2016, corrispondente ad una riduzione di circa 6.400 interventi ad alto rischio di inappropriatezza solo nell’ultimo anno (popolazione <18).
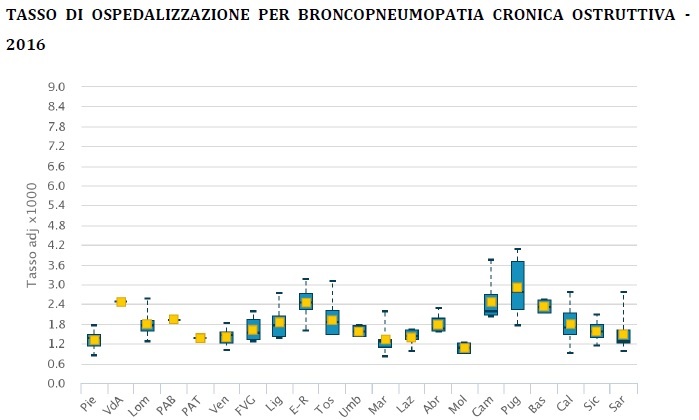
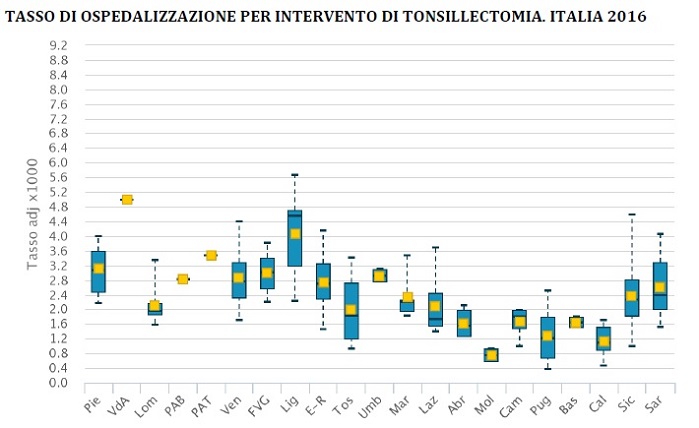
Gli indicatori di ospedalizzazioni posso essere utilizzati anche per misurare la variabilità geografica dei tassi di ricovero per determinate condizioni o interventi chirurgici. Ad esempio, elevati tassi di ospedalizzazione per tonsillectomia suggeriscono la possibile presenza di casi trattati chirurgicamente senza una chiara indicazione all’intervento chirurgico. L’indicatore consente di evidenziare eventuali variabilità nelle pratiche cliniche e nell’equità di accesso all’assistenza sanitaria tra le diverse aree geografiche esaminate.