stampa | chiudi
Mercoledì 29 MAGGIO 2019
Corte dei conti: “Conti sanità sotto controllo ma crescono le disuguaglianze”. Aumentano i ticket, tetti farmaci e dispositivi sfondati per 2,5 mld. Bocciate Flat tax e Quota 100: aggravano carenza medici
Sono questi alcuni dei fattori che emergono dal Rapporto sul coordinamento di Finanza pubblica 2019 presentato oggi. “Il settore sanitario ha ottenuto risultati importanti nell’azione di risanamento dei conti, ma deve confrontarsi oggi con le necessità poste da innovazioni in grado di migliorare la qualità delle cure, da vincoli sulla disponibilità di risorse e dal persistere (e in alcuni casi dall’aggravarsi) di squilibri territoriali nella garanzia dei LEA”. IL RAPPORTO
“Il settore sanitario ha ottenuto risultati importanti nell’azione di risanamento dei conti, ma deve confrontarsi oggi con le necessità poste da innovazioni in grado di migliorare la qualità delle cure, da vincoli sulla disponibilità di risorse e dal persistere (e in alcuni casi dall’aggravarsi) di squilibri territoriali nella garanzia dei LEA”. È questo il monito della Corte dei conti contenuto nel Rapporto di coordinamento di finanza pubblica 2019.
Ma vediamo in sintesi i principali rilievi della Corte.
Spesa sanitaria sotto controllo. Nel report la Corte evidenza come il 2018 conferma i buoni risultati ottenuti nel controllo della spesa sanitaria: 115,4 miliardi (6,6 per cento del Pil), inferiore di poco meno di 1 miliardo rispetto alle previsioni di settembre. Ancora più di rilievo il risultato se si guarda al DEF 2014, che stimava una spesa in flessione e pari alla fine del quinquennio al 6,8 per cento del prodotto, ma su livelli assoluti più elevati (circa 121,3 miliardi). Si riduce l’incidenza sulla spesa primaria, passata dal 14,8 per cento nel 2013 al 14,6 nel 2018. Il profilo in lieve riduzione si conferma nel quadro tendenziale: 6,4 per cento l’incidenza sul PIL a fine periodo e 14,4 per cento sulla spesa. Una dinamica della spesa inferiore alle entrate e il rinvio di alcune uscite hanno consentito nell’anno di migliorare il contributo del settore agli obiettivi di finanza pubblica.
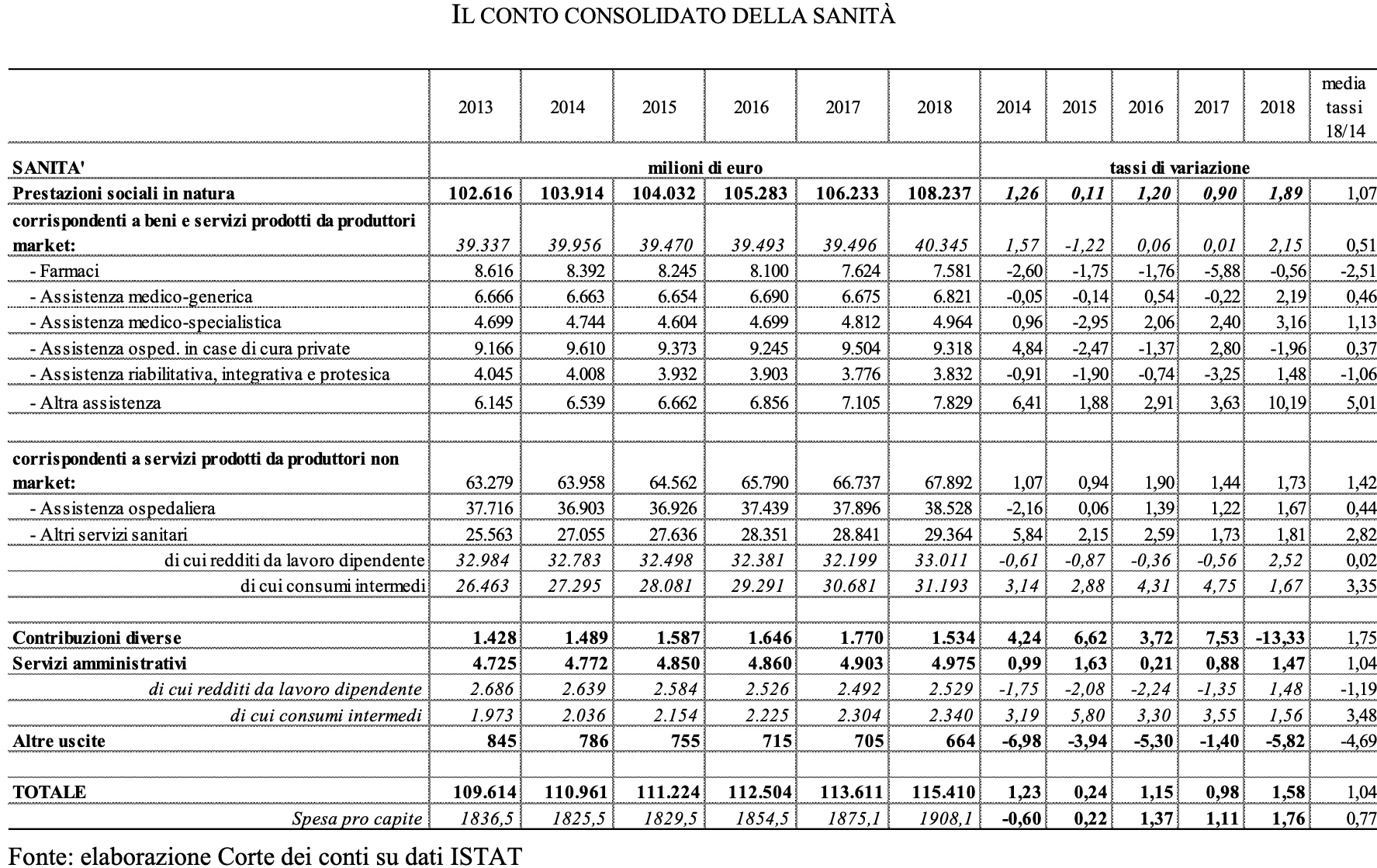
Farmaci e dispositivi: tetti sfondati per 2,5 mld. La Corte evidenzia che si colgono “segnali di tensione” dal lato della spesa. Il report conferma il superamento dei tetti per i dispositivi medici (per oltre il 24 per cento, ovvero 1,1 mld di euro) e gli acquisti diretti di farmaci che eccedono il limite per oltre 2,2 miliardi compensati in parte dai -800 mln della farmaceutica territoriale che porta il saldo dello sfondamento a 1,4 mld. La Corte rileva poi come “maggiori risorse dovranno poi essere reperite sul fronte della spesa per il personale, per lo slittamento all’anno in corso dei rinnovi contrattuali e la nuova tornata 2019-2021, ma anche per lo sblocco dei tetti finora vigenti previsto dal recente Accordo tra Ministero della Salute, MEF e Regioni”.
Aumentano le disuguaglianze. La Corte rileva come “dagli ultimi dati disponibili (relativi al 2017) emergono le difficoltà a garantire in tutto il Paese adeguati livelli di assistenza, soprattutto per l’insufficienza della rete di assistenza domiciliare o di strutture specifiche rivolte ad anziani e disabili, l’eccessivo numero di parti cesarei primari e livelli di prevenzione al di sotto della soglia critica”. “Un quadro – sottolinea il report - che il monitoraggio sperimentale sui dati 2016, ai sensi del Nuovo Sistema di Garanzia, non fa che confermare, evidenziando come tali criticità siano presenti in quasi tutte le aree territoriali. Spesso, quindi, non riconducibili alla sola questione delle risorse finanziarie, ma che hanno le radici in una carente governance locale, in difficoltà di programmazione della spesa e in una dotazione infrastrutturale ancora insufficiente. La lieve crescita degli investimenti nell’ultimo anno non muta, infatti, il forte ridimensionamento registrato nel quinquennio”.
Le sfide future. Il report rimarca come “queste difficoltà preoccupano alla luce delle scelte da assumere nei prossimi anni per affrontare due temi di grande rilievo, entrambi destinati ad accrescere il fabbisogno del settore e a porre sfide importanti al carattere universalistico e solidale del nostro sistema: il progressivo invecchiamento della popolazione e le innovazioni nel campo delle cure. Tali sviluppi, e le difficoltà in cui si muove ancora oggi la finanza pubblica, richiedono il mantenimento di un’attenta gestione della spesa”. Come già sottolineato lo scorso anno, la Corte evidenzia come “”il mutare delle caratteristiche del mondo del lavoro e, in generale, della società, associate ad innovazioni e cambiamenti demografici, richiede che le scelte in campo previdenziale, assistenziale e sanitario siano sempre più coordinate e coerenti. Una polarizzazione delle risorse su alcuni obiettivi particolari rischia di restringere i margini entro cui ci si deve muovere per rispondere a necessità primarie e garantire i livelli di assistenza.
I conti delle Regioni: aumenta il deficit che arriva a 1,1 mld. Nel 2018 i risultati di esercizio (senza considerare i contributi aggiuntivi disposti a livello regionale per la garanzia dei Lea) sembrano presentare un seppur limitato peggioramento: le perdite crescono, passando dagli 893 milioni del 2017 a poco più di 1.106 milioni. Sulla lettura dei risultati dell’anno incide tuttavia anche la considerazione del saldo mobilità internazionale (negativo per poco meno di 90 milioni) non considerato in precedenza. Il peggioramento dei risultati è simile tra Regioni in Piano e non in Piano: le prime vedono crescere la perdita (prima delle coperture ulteriori) da 139,5 a 205 milioni. Le Regioni non in Piano vedono crescere il deficit complessivo dai circa 753 milioni dello scorso anno a poco più di 900 milioni. Nel complesso, le Regioni che presentano un disavanzo dopo le coperture (non si considera la Valle d’Aosta per la quale i risultati non sono definitivi) sono 4: la Toscana (per circa 32 milioni), il Molise (22,1 milioni), la Calabria (61,6 milioni) e la Sardegna (4,6 milioni). Per quanto riguarda il Piemonte, il cui risultato già negativo era stato rideterminato in una perdita di 51,7 milioni, la Regione ha prodotto coperture per oltre 77 milioni, riportando il risultato in attivo per oltre 25 milioni.
La Liguria ha coperto il disavanzo di 56,1 milioni con risorse iscritte nel bilancio 2019 per 60 milioni. Ancora da definire la situazione rilevata dal Tavolo di monitoraggio in relazione alla Regione Toscana. Per il disavanzo di 31,9 milioni ancora non sono state prodotte coperture. Tra le Regioni in Piano di rientro, la Puglia ha coperto la perdita di 56,4 milioni con risorse aggiuntive conseguendo un avanzo di 2,1 milioni mentre si confermano in disavanzo, nonostante le risorse aggiuntive mobilitate, il Molise e, soprattutto, la Calabria. Il risultato di quest’ultima, che presentava una perdita in crescita rispetto all’esercizio precedente, perdite pregresse non coperte e una condizione di criticità nella fornitura dei LEA, ha portato alla predisposizione di un provvedimento urgente che ha disposto misure di natura eccezionale ma limitate nel tempo che attribuiscono poteri speciali alla gestione commissariale della Regione.
Sale la spesa per il personale. In crescita dell’1,4 per cento la spesa per il personale (delle aziende sanitarie, delle aziende ospedaliere, delle aziende Ospedaliere Universitarie, degli IRCCS pubblici), che raggiunge poco meno di 34,8 miliardi. Registrano una crescita, pur di solo lo 0,8 per cento, anche le Regioni in Piano di rientro, che hanno visto riduzioni particolarmente rilevanti negli ultimi anni (-10,2 per cento dal 2008, -4 per cento nell’ultimo quinquennio), come effetto del blocco del turn-over e delle manovre di contenimento della dinamica della spesa. Anche nel 2018 il risultato è l’esito di andamenti differenti guardando ai ruoli e per regione: superiore alla media l’aumento del costo del personale tecnico (+2,6 per cento) e di quello professionale (+2,1 per cento); solo dell’1,3 per cento quello sanitario.
Diverso l’andamento tra Regioni in Piano e non. Nelle prime, la variazione per il ruolo sanitario è di poco inferiore all’1 per cento (0,8 per cento); superiore alla media l’aumento della spesa per il ruolo professionale e tecnico, mentre registra un ulteriore flessione quello amministrativo. Tra queste Regioni continuano a registrare una contrazione della spesa quelle che presentano ancora difficoltà a raggiungere un equilibrio dei conti (Molise e Calabria) e nelle quali, nell’ultimo quinquennio, la flessione è stata rispettivamente del 12,4 e del 5 per cento. Nelle Regioni non in Piano, l’aumento dello 1,6 per cento del ruolo sanitario si accompagna ad una variazione di oltre il 2,5 per cento di quello tecnico e amministrativo. Sono le Regioni a statuto speciale del Nord a presentare gli incrementi maggiori per pressoché tutte le figure professionali.
Aumenta spesa per beni e servizi. Si confermano in crescita anche nel 2018 gli acquisti di beni e servizi. Si tratta di un insieme composito: gli acquisti di beni, le manutenzioni, gli altri servizi sanitari e non, gli oneri per il godimento di beni di terzi e i servizi appaltati. Nel complesso, essi raggiungono nel 2018 i 31,6 miliardi, con un aumento del 2,2 per cento (l’incremento era stato del 2,9 per cento nell’esercizio precedente). Dal 2013 l’aumento registrato è stato di poco inferiore al 16 per cento. Un risultato che sembra destinato a mantenere una particolare attenzione sulle misure di contenimento introdotte a partire dal 2011 fino a quelle previste nelle ultime leggi di bilancio.
Medicina convenzionata: spesa stabile a 6,6 mld. Tra le prestazioni di soggetti market, l’assistenza di base presenta un costo complessivo pari a 6,6 miliardi, sostanzialmente stabile rispetto allo scorso esercizio. Tale andamento sconta il mancato rinnovo delle convenzioni con i medici di base.
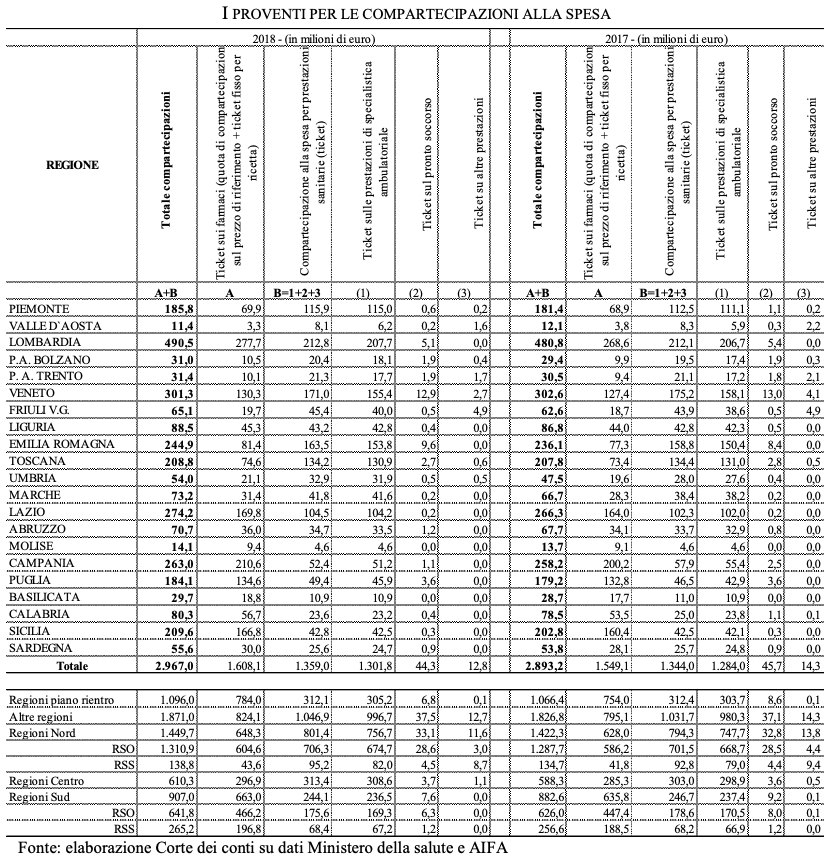
Aumentano i ticket. Tra specialistica, farmaci e pronto soccorso la spesa per le compartecipazioni nel 2018 arriva a 2,96 mld, +74 mln rispetto al 2017.
Ticket specialistica. Le compartecipazioni alla spesa contabilizzate nei CE riguardano quelle relative alla specialistica ambulatoriale, per il pronto soccorso e per altre prestazioni. Si tratta nel complesso di oltre 1.358 milioni, 22,5 euro pro capite in media nazionale. Nel 2018 le compartecipazioni sulle prestazioni sanitarie hanno registrato una seppur limitata ripresa (+1,1 per cento), pur confermandosi su livelli inferiori a quella del 2013. “La crescita – rileva la Corte - è riconducibile alla specialistica ambulatoriale, quella che presenta le maggiori criticità e per la quale, secondo quanto previsto, il nuovo sistema doveva muovere tenendo conto della condizione economica dell’assistito o del nucleo di appartenenza e, al contempo, assicurare l’invarianza del gettito derivante dalla partecipazione alla spesa a livello nazionale. La revisione del sistema doveva prendere in considerazione diversi aspetti: promuovere la consapevolezza del costo delle prestazioni e, quindi, favorirne una richiesta più appropriata; garantire un gettito finanziario adeguato per le Regioni, evitando al contempo che livelli di compartecipazione troppo elevati (specie nella specialistica) favorissero lo spostamento dal Servizio Sanitario Nazionale verso strutture private, minando la stessa possibilità di garantire livelli di assistenza adeguati. Sulla definizione di un nuovo assetto ha inciso anche il complesso lavoro di ridefinizione e di aggiornamento delle tariffe per le prestazioni specialistiche disposto con l’approvazione dei nuovi LEA. Nonostante l’impegnativo lavoro condotto dall’Amministrazione nel 2018, non è stato possibile completare l’aggiornamento soprattutto per il permanere di dubbi dell’Amministrazione finanziaria sulla adeguatezza delle coperture.
Si accentuano le già forti differenze tra regioni e aree territoriali: le Regioni in Piano presentano importi in media inferiori alla metà delle altre Regioni (circa 13 euro pro capite contro i 29 delle altre); le Regioni a statuto speciale del Nord incassano in media 39,5 euro pro capite ben superiori alla media nazionale, mentre quelle insulari registrano importi di poco superiori ai 10 euro (10,3 euro); molto limitato il contributo offerto dai ticket sul pronto soccorso: dei 44,3 milioni incassati (in flessione rispetto al 2017), oltre il 62 per cento è riconducibile a tre Regioni (Veneto, Lombardia e Emilia) che contano per il 32 per cento della popolazione.
Ticket farmaci. I ticket sui farmaci crescono nell’anno del 3,6 per cento e arrivano a 1,6 mld. L’importo complessivo della compartecipazione nelle Regioni in Piano cresce del 4 per cento contro il 3,6 per cento delle altre. Si conferma anche quest’anno la minore dinamica relativa delle Regioni del Nord ad ordinamento ordinario che crescono del 3,1 per cento. Si accentuano in tal modo le differenze tra Regioni e aree nel peso della compartecipazione al prezzo dei farmaci. Sono le Regioni in piano a presentare gli importi maggiori in termini pro capite: più di 32 euro contro i 22,8 delle altre Regioni. Le Regioni a statuto speciale del Nord continuano a registrare gli importi pro capite più bassi (in media 18,1 euro). Il combinato disposto di tali andamenti, fa sì che il contributo complessivo richiesto ai cittadini cresca nel 2018 in media del 2,6 per cento. Sono nell’anno le Regioni del Centro e quelle Insulari a registrare l’incremento maggiore (rispettivamente il 3,7 e il 3,4 per cento) Pur confermandosi la maggiore incidenza delle compartecipazioni in termini pro capite nelle Regioni a statuto speciale del Nord con 57,6 euro pro capite (oltre 34 punti superiore al livello di quelle di Sicilia e Sardegna) e in quelle a statuto ordinario sempre del Nord (52,3 euro) tale distanza si è ridotta.
Carenza personale: flat tax e Quota 100 non aiutano. “Si registrano – rimarca la Corte - carenze in alcune discipline, nonché per i medici di medicina generale. Il che comporta un aggravio di lavoro per gli organici in forza nelle strutture (si pensi all’area dell’emergenza, dove comunque occorre garantire la presenza medica) o un allungamento delle liste di attesa (oltre che nella specialistica anche nella chirurgia, dove mancano gli anestesisti, necessari a garantire l’apertura delle sale operatorie). A rendere più difficile rispondere alle carenze contribuiscono, comunque, più fattori: i diversi regimi esistenti tra strutture private e pubbliche nella possibilità di svolgere lavoro in regime libero professionale e l’innalzamento delle soglie minime del regime forfettario a 65.000 euro con aliquota piatta al 15 per cento, che riduce per un medico con rapporto libero professionale le imposte di quasi due terzi rispetto ad un medico dipendente, orientando l’offerta di lavoro a tutto discapito del lavoro pubblico.
Inoltre, ciò rende conveniente optare per il regime extramoenia, compatibile con la flat tax entro la soglia individuata e fa venir meno il vincolo di equilibrio tra attività svolta in ambito istituzionale e attività svolta in regime libero-professionale. Inoltre, andrà valutato l’impatto della norma prevista dalla legge 145/2018, che dispone che le graduatorie di concorso possono essere utilizzate esclusivamente per i posti messi a concorso. In un momento in cui si pone un problema di carenza di personale e di forte ricambio generazionale tale disposizione può aumentare sia i costi che i tempi necessari per l’espletamento delle procedure concorsuali. Carenze di personale rese ancora più gravi per l’applicazione del regime agevolato della cd quota 100, che si stima comporti una accelerazione delle fuoriuscite di professionisti (sia medici che delle professioni sanitarie). E’ importante poi evitare che sul versante universitario le fuoriuscite dei docenti incidano sulla funzionalità delle scuole di specializzazione con gravi ripercussioni sul versante formativo”.
Mobilità internazionale: saldo negativo per 90 mln.
Nel suo report la Corte rileva come “nonostante l’offerta di prestazioni di elevata qualità e specializzazione da parte di strutture sanitarie pubbliche e private accreditate operanti nel nostro Paese negli ultimi anni sia cresciuta, sia qualitativamente che quantitativamente, l’analisi dei flussi dei trasferimenti all’estero nel biennio 2016-2017 è rimasta sostanzialmente immutata: nel 2016 i formulari rilasciati per ottenere le cure all’estero nei paesi UE erano 5.057 e nel 2017 4.965, simili a quanto rilevato nel biennio precedente.
I dinieghi sono stati nei due anni rispettivamente 109 e 83, soprattutto con motivazione per cure eseguibili in Italia. Un primo esame dei dati relativi all’ultimo biennio ha confermato il rilievo del ricorso all’assistenza all’estero nell’ambito specialistico oculistica: sono più di 1.000 quelli rilasciati per ottenere cure soprattutto in Svizzera e per patologie che riguardano la cura di forme non appaiono di alta specialità (miopia, cataratta, distacco di retina). Di rilievo è poi il ricorso per cure in ambito specialistico dell’oncologia medica: sono circa 2.243 le richieste nel 2016; 1.186 autorizzazioni, rilasciate per prestazioni di diagnostica oncologica (di cui 1.169 rilasciate per ottenere la prestazione in Svizzera). Stesso andamento per l’anno 2017: a fronte di 2.190 autorizzazioni, 1.181 sono state rilasciate per ottenere la prestazione in Svizzera.
Anche in questo caso il contesto italiano sembra adeguato all’erogazione della prestazione richieste. Sempre in ambito di oncologia medica è da sottolineare il ricorso alla radioterapia: nel 2016 e nel 2017 a fronte rispettivamente di 697 e 586 autorizzazioni, 641 e 521 sono state rilasciate per ottenere la prestazione in Svizzera. Stesse perplessità nascono anche per l’ambito specialistico delle malattie del sistema circolatorio che annovera, nel 2016 e nel 2017 rispettivamente 149 e 159 richieste destinate prevalentemente Germania, per la maggior parte riferiti a patologia linfedema primario o secondario”.
L.F.