QS Edizioni - giovedì 2 maggio 2024
Governo e Parlamento
Covid. Sì a paracetamolo, Fans e anticorpi monoclonali. No agli antibiotici e sconsigliata la telemedicina per cronici e fragili. Ecco le nuove linee guida del Ministero per le cure domiciliari
di Luciano Fassari- allegati(1)
 26 aprile - Arriva dal Ministero una nuova circolare che aggiorna le linee guida per le cure dei pazienti Covid a casa. No a supplementi vitaminici e integratori alimentari (ad esempio vitamine, inclusa vitamina D, lattoferrina, quercitina e no all’eparina. Se saturazione scende sotto il 92% valutare o ricovero e ossigenoterapia a casa. Indicazioni anche su come curare i bambini e su quando usare la telemedicina. LE LINEE GUIDA
26 aprile - Arriva dal Ministero una nuova circolare che aggiorna le linee guida per le cure dei pazienti Covid a casa. No a supplementi vitaminici e integratori alimentari (ad esempio vitamine, inclusa vitamina D, lattoferrina, quercitina e no all’eparina. Se saturazione scende sotto il 92% valutare o ricovero e ossigenoterapia a casa. Indicazioni anche su come curare i bambini e su quando usare la telemedicina. LE LINEE GUIDA
Dopo le polemiche e i ricorsi a Tar e Consiglio di Stato arrivano le nuove linee guida per le cure domiciliari dei pazienti Covid. Il Ministero della Salute ha appena diramato una circolare che aggiorna il documento dello scorso novembre e che è stato redatto da un apposito Gruppo di Lavoro costituito da rappresentanti istituzionali, professionali e del mondo scientifico. Nelle linee guida si illustrano le modalità di gestione domiciliare del paziente affetto da COVID-19 da parte del Medico di Medicina Generale (di seguito MMG) e del Pediatra di Libera Scelta (di seguito PLS) sulla base delle conoscenze disponibili a oggi. Ma le linee guida si rivolgono anche ai caregiver, agli infermieri e ai pazienti stessi.
Strumenti di monitoraggio domiciliare del paziente
Per rendere omogenea e confrontabile la valutazione iniziale del paziente è importante utilizzare uno score che tenga conto della valutazione di diversi parametri vitali. La valutazione dei parametri al momento della diagnosi di infezione e il monitoraggio quotidiano, anche attraverso approccio telefonico o in forma di televisita, soprattutto nei pazienti sintomatici lievi è fondamentale poiché circa il 10-15% dei casi lievi progredisce verso forme severe.
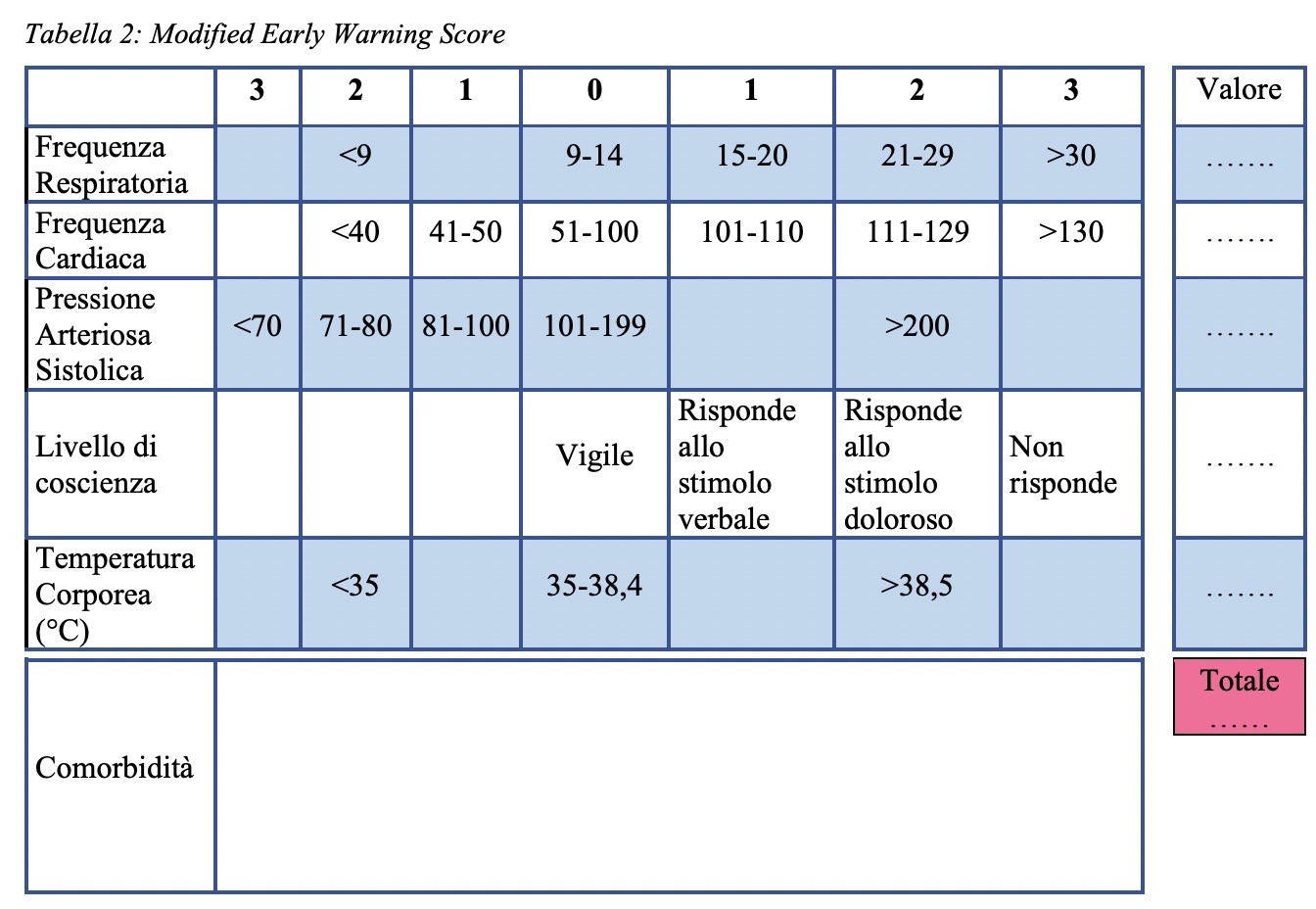
È importante che il paziente e il suo caregiver se presente siano resi edotti della necessità di comunicare tempestivamente al MMG/PLS una eventuale variazione dei parametri. Uno degli score utilizzabili, anche al fine di adottare un comune linguaggio a livello nazionale è il Modified Early Warning Score (MEWS, vedi Tabella), il quale ha il pregio di quantificare la gravità del quadro clinico osservato e la sua evoluzione, pur dovendosi tenere in conto eventuali limiti legati, per esempio, alla valutazione dello stato di coscienza in soggetti con preesistente deterioramento neurologico. Il MEWS, in associazione al dato pulsossimetrico a riposo o sotto sforzo, deve essere utilizzato oltre che nella valutazione iniziale anche durante il periodo di followup. L’instabilità clinica è correlata all’alterazione dei parametri fisiologici (pressione arteriosa, frequenza cardiaca, frequenza respiratoria, temperatura corporea, livello di coscienza, saturazione di ossigeno) e permette di identificare il rischio di un rapido peggioramento clinico o di morte.
Attraverso la scala MEWS, i pazienti vengono stratificati nei seguenti gruppi di rischio:
• rischio basso/stabile (score 0-2);
• rischio medio/instabile (score 3-4);
• rischio alto/critico (score 5).
Monitoraggio della saturazione dell’ossigeno a domicilio attraverso il pulsossimetro: sotto il 92% scatta l’allerta
L’utilizzo clinico del pulsossimetro è validato da decenni di uso diffuso nelle strutture ospedaliere. In pazienti sani adulti, non fumatori, è considerata normale una saturazione superiore a 95%. Con l’aumentare dell’età, in particolare dopo i 70 anni, la capacità di saturazione ossiemoglobinica si può ridurre e presentare valori al di sotto di 94%, in particolare se concomitano patologie polmonari e/o cardiovascolari.
Sulla base dell’analisi della letteratura scientifica disponibile a oggi e sulla base delle caratteristiche tecniche dei saturimetri disponibili in commercio per uso extra-ospedaliero, si ritiene di considerare come valore soglia di sicurezza per un paziente COVID-19 domiciliato il 92% di saturazione dell’ossigeno (SpO2) in aria ambiente. Infatti, valori di saturazione superiori a questo limite hanno una assai bassa probabilità di associarsi a un quadro di polmonite interstiziale grave. Inoltre, il margine medio di accuratezza dei saturimetri commerciali è stimabile nell’ordine di ± 4%.
Il paziente dovrà essere istruito sulla necessità di comunicare una variazione dei parametri rispetto al baseline e, in particolare, dovrà comunicare valori di saturazione di ossigeno inferiori al 92%. Qualora venga esclusa la necessità di ospedalizzazione, potrà essere attivata, con tutte le valutazioni prudenziali di fattibilità del caso, la fornitura di ossigenoterapia domiciliare. Nel caso di aggravamento delle condizioni cliniche, durante la fase di monitoraggio domiciliare, andrà eseguita una rapida e puntuale rivalutazione generale per verificare la necessità di una ospedalizzazione o valutazione specialistica, onde evitare il rischio di ospedalizzazioni tardive. È largamente raccomandabile che, in presenza di adeguata fornitura di dispositivi di protezione individuale (mascherine, tute con cappuccio, guanti, calzari, visiera), i MMG e i PLS, anche integrati dalle USCA, possano garantire una diretta valutazione dell’assistito attraverso l’esecuzione di visite domiciliari. Una rappresentazione schematica del monitoraggio del soggetto infettato da SARS-CoV-2 e della dinamica possibilità di transizione da paziente a basso rischio a paziente con un quadro in evoluzione peggiorativa tale da richiedere o una modifica della terapia o un riferimento a strutture di pronto soccorso è delineato nello schema riportato di seguito.

Principi di gestione della terapia farmacologica: No ad antibiotici
Nei soggetti a domicilio asintomatici o paucisintomatici, sulla base delle informazioni e dei dati attualmente disponibili, si forniscono le seguenti indicazioni di gestione clinica:
• vigile attesa (intesa come costante monitoraggio dei parametri vitali e delle condizioni cliniche del paziente);
• misurazione periodica della saturazione dell’ossigeno tramite pulsossimetria;
• trattamenti sintomatici (ad esempio paracetamolo o FANS in caso di febbre o dolori articolari o muscolari, a meno che non esista chiara controindicazione all’uso). Altri farmaci sintomatici potranno essere utilizzati su giudizio clinico;
• appropriate idratazione e nutrizione, in particolare nei pazienti anziani. Nel paziente immobilizzato, visto l’aumentato rischio di sarcopenia va garantito un appropriato apporto proteico;
• promuovere, nei limiti consentiti dalle condizioni cliniche del paziente, l’attività fisica a domicilio che, anche se limitata, contribuisce a prevenire le conseguenze dell’immobilizzazione e dell’allettamento e può consentire una riduzione dell’indicazione all’utilizzo dell’eparina;
• raccomandare di assumere preferenzialmente, durante il riposo e compatibilmente con le condizioni del paziente, la posizione prona;
• valutazione, nei pazienti a rischio di progressione di malattia, della possibilità di trattamento precoce con anticorpi monoclonali da parte delle strutture abilitate alla prescrizione;
• i pazienti in trattamento immunosoppressivo cronico in ragione di un precedente trapianto di organo solido piuttosto che per malattie a patogenesi immunomediata, potranno proseguire il trattamento farmacologico in corso a meno di diversa indicazione da parte dello specialista curante;
• non utilizzare routinariamente corticosteroidi. L’uso dei corticosteroidi è raccomandato esclusivamente nei soggetti con malattia COVID-19 grave che necessitano di supplementazione di ossigeno. L’impiego di tali farmaci a domicilio può essere considerato solo in pazienti con fattori di rischio di progressione di malattia verso forme severe, in presenza di un peggioramento dei parametri pulsossimetrici che richieda l’ossigenoterapia ove non sia possibile nell’immediato il ricovero per sovraccarico delle strutture ospedaliere. L’utilizzo della terapia precoce con steroidi si è rivelata inutile se non dannosa in quanto in grado di inficiare lo sviluppo di un’adeguata risposta immunitaria;
• non utilizzare eparina. L’uso di tale farmaco è indicato solo nei soggetti immobilizzati per l’infezione in atto;
• evitare l’uso empirico di antibiotici. La mancanza di un solido razionale e l’assenza di prove di efficacia nel trattamento di pazienti con la sola infezione virale da SARS-CoV2 non consentono di raccomandare l’utilizzo degli antibiotici, da soli o associati ad altri farmaci. Un ingiustificato utilizzo degli antibiotici può, inoltre, determinare l’insorgenza e il propagarsi di resistenze batteriche che potrebbero compromettere la risposta a terapie antibiotiche future. Il loro eventuale utilizzo è da riservare esclusivamente ai casi nei quali l’infezione batterica sia stata dimostrata da un esame 12 microbiologico e a quelli in cui il quadro clinico ponga il fondato sospetto di una sovrapposizione batterica;
• non utilizzare idrossiclorochina la cui efficacia non è stata confermata in nessuno degli studi clinici randomizzati fino ad ora condotti;
• non somministrare farmaci mediante aerosol se in isolamento con altri conviventi per il rischio di diffusione del virus nell’ambiente;
• non modificare, a meno di stringente ragione clinica, le terapie croniche in atto per altre patologie (es. terapie antiipertensive, ipolipemizzanti, ipoglicemizzanti, anticoagulanti o antiaggreganti, terapie psicotrope), in quanto si rischierebbe di provocare aggravamenti di condizioni preesistenti che possono avere anche un importante impatto sulla prognosi;
• evitare l’uso di benzodiazepine, soprattutto ad alto dosaggio, in considerazione dei possibili rischi di depressione respiratoria. Si segnala che non esistono, a oggi, evidenze solide e incontrovertibili (ovvero derivanti da studi clinici controllati) di efficacia di supplementi vitaminici e integratori alimentari (ad esempio vitamine, inclusa vitamina D, lattoferrina, quercitina), il cui utilizzo per questa indicazione non è, quindi, raccomandato
Avvio del paziente alla terapia con anticorpi monoclonali
In accordo con le specifiche determine autorizzative dell’AIFA, la selezione del paziente da trattare con anticorpi monoclonali è affidata ai MMG, ai PLS, ai medici delle USCA(R) e, in generale, ai medici che abbiano l’opportunità di entrare in contatto con pazienti affetti da COVID di recente insorgenza e con sintomi lievi-moderati. Questi devono essere indirizzati rapidamente ai centri regionali abilitati alla prescrizione degli anticorpi monoclonali per il COVID-19 soggetti a registro di monitoraggio AIFA.
La circolare ribadisce comunque che "è raccomandato il trattamento nell’ambito di una struttura ospedaliera o, comunque, in un contesto che consenta una pronta ed appropriata gestione di eventuali reazioni avverse gravi secondo i percorsi che devono essere identificati ed implementati a livello regionale e che necessitano di un coordinamento continuativo, chiaro ed efficace tra i MMG/PLS e i Centri abilitati anche per il supporto dei medici del territorio in merito ad eventuali eventi significativi successivi alla somministrazione con esordio ritardato. Il trattamento con anticorpi monoclonali deve essere iniziato il più precocemente possibile rispetto all’insorgenza dei sintomi, e comunque non oltre i dieci giorni dall’inizio degli stessi".
La terapia con anticorpi monoclonali anti SARS-CoV-2 deve essere riservata, in base alle evidenze di letteratura, a pazienti con COVID di recente insorgenza (al meglio entro 72 ore dalla diagnosi d’infezione da SARS-CoV-2 e comunque sintomatici da non oltre 10 giorni) con infezione confermata da SARS-CoV-2 e definiti ad alto rischio di sviluppare forme gravi in accordo alle determine autorizzative per la presenza delle condizioni elencate nell’apposita scheda riportata a pagina 22 del presente documento
Indicazioni relative alla gestione domiciliare del COVID-19 in età pediatrica ed evolutiva L’infezione da SARS-CoV-2 in età pediatrica ed evolutiva è caratterizzata prevalentemente, in tutte le fasce di età (0-18 anni), da assenza di sintomi o da quadri clinici lievi (la grande maggioranza) e/o di moderata entità (forma asintomatica o pauci-sintomatica). In base ai dati dell’Istituto Superiore di Sanità, degli oltre 100.000 decessi causati dal COVID in Italia fino a marzo 2021, sono 19 quelli verificatisi in età evolutiva e quasi esclusivamente in soggetti fragili (affetti da importanti e pregresse patologie e/o sindromi).
In età evolutiva, quando presenti, i sintomi sono rappresentati principalmente da febbre, tosse, rinite e diarrea. Sintomi presenti e importanti nell’età adulta quali il dolore toracico, la dispnea, l’astenia, 14 sono molto rari. In pazienti sintomatici è stata riscontrata raramente ipossiemia, al contrario di quanto accade negli adulti.
I ragazzi più grandi, in età adolescenziale e preadolescenziale, possono accusare, invece, sintomi simili a quelli dell’adulto: alterazioni del gusto e dell’olfatto, vomito, mal di testa e dolore toracico.
Nei bambini asintomatici non occorre somministrare alcun farmaco, mentre in quelli che accusano sintomi simil-influenzali è consigliabile, in caso di necessità (febbre >38,5°C, mal di gola, cefalea, dolori articolari ecc.), su indicazione del Pediatra/Medico curante, somministrare terapia sintomatica con Paracetamolo (10 - 15 mg/kg/dose ogni 5-6 ore) o Ibuprofene (da 20 mg a 30 mg per kg di peso corporeo al giorno, sempre a stomaco pieno, divisi in tre dosi).
Durante la malattia è opportuno che il paziente stia a riposo a letto e che assuma molti liquidi. È raro che debbano essere assunti antibiotici, mentre i cortisonici non vanno somministrati. È molto raro che un bambino o un adolescente debba essere ricoverato in ospedale per cui, nella quasi totalità dei casi, i pazienti in età pediatrica devono essere assistiti a domicilio, nel rispetto delle misure di isolamento e mantenendo un contatto quotidiano (telefonico o tramite teleconsulto) con il Pediatra/Medico curante per il monitoraggio del quadro clinico.
È importante considerare come fattori di rischio di aggravamento e di necessità di ospedalizzazione sia l’età < 1 anno (particolarmente nei primi 6 mesi) che la presenza di patologie croniche (cardiopatie, malattie polmonari croniche, sindromi malformative, diabete, patologie oncologiche, epilessia, patologie neurologiche, disordini del metabolismo, nefropatie, immunodeficienze ecc.) che determinano un aumentato rischio di necessità di cure intensive. È importante, inoltre, non trascurare tutte le altre possibili cause di ospedalizzazione considerando sempre tutte le possibili diagnosi differenziali. Nel controllo a domicilio la comparsa di segnali di aggravamento, quali scarsa reattività e/o scarsa vivacità, sonnolenza, astenia ingravescente, anoressia importante con difficoltà ad assumere anche liquidi, tachicardia a riposo in apiressia, cianosi, dispnea a riposo, febbre elevata, ipotensione, possono imporre il ricovero in ospedale.
Prestazioni in Telemedicina
Nell’attuale situazione di emergenza sanitaria il ricorso a prestazioni a distanza è pienamente giustificato poiché queste consentono la continuità delle cure per i pazienti in quarantena/isolamento garantendo la fruizione di servizi sanitari senza che il paziente debba recarsi presso le strutture sanitarie. In relazione all’infezione da SARS-CoV-2, come riportato nelle “Indicazioni ad interim per servizi assistenziali di telemedicina durante l’emergenza sanitaria COVID-19” (ISS COVID-19 n.12/2020) redatte dall’Istituto Superiore di Sanità, sono state individuate quattro tipologie di persone che necessitano di controlli sanitari nel luogo adibito a domicilio:
1) asintomatici che sono venuti in contatto con caso COVID-19 positivo;
2) paucisintomatici che sono venuti in contatto con caso COVID-19 positivo, con test COVID19 negativo;
3) paucisintomatici con test COVID-19 positivo;
4) dimessi dall’ospedale clinicamente guariti, ancora COVID-19 positivi. Questo elenco è stato concepito per tenere sotto controllo sanitario le persone che si sono contagiate o che siano sospettate di esserlo, in base alle conoscenze attuali circa il nuovo coronavirus SARSCoV-2, al fine di contrastare la diffusione del contagio e per sorvegliare eventuali aggravamenti clinici legati alla malattia virale anche in telemedicina.
Si sconsiglia, a titolo precauzionale, l’utilizzo dei servizi in telemedicina nelle seguenti situazioni:
·paziente non conosciuto prima dell’emergenza sanitaria che al primo contatto mostri anche uno solo dei seguenti segni: stato di coscienza alterato, dispnea a riposo, pressione sistolica minore o uguale 100 mmHg in più rilevazioni nell’arco della giornata (se tale misurazione è eseguibile presso il paziente). In questi casi è indicata la valutazione in presenza da parte del medico e l’eventuale invio del paziente al ricovero ospedaliero, secondo le procedure previste;
·pazienti con patologie acute o riacutizzazioni di patologie croniche in atto, anche se indirizzati all’isolamento (a eccezione di piccoli traumatismi gestibili, salvo complicazioni, in ambito domiciliare);
·pazienti con patologie croniche e fragilità o con disabilità che rendano imprudente la permanenza a domicilio in presenza di sintomi da COVID-19.
Naturalmente, la valutazione finale degli strumenti idonei per il singolo paziente, che, in caso di telemedicina prevedono la raccolta del consenso informato del paziente, spetta al medico, che ne ha la responsabilità e deve essere effettuata considerando il contesto organizzativo locale.





L.F.
Strumenti di monitoraggio domiciliare del paziente
Per rendere omogenea e confrontabile la valutazione iniziale del paziente è importante utilizzare uno score che tenga conto della valutazione di diversi parametri vitali. La valutazione dei parametri al momento della diagnosi di infezione e il monitoraggio quotidiano, anche attraverso approccio telefonico o in forma di televisita, soprattutto nei pazienti sintomatici lievi è fondamentale poiché circa il 10-15% dei casi lievi progredisce verso forme severe.
È importante che il paziente e il suo caregiver se presente siano resi edotti della necessità di comunicare tempestivamente al MMG/PLS una eventuale variazione dei parametri. Uno degli score utilizzabili, anche al fine di adottare un comune linguaggio a livello nazionale è il Modified Early Warning Score (MEWS, vedi Tabella), il quale ha il pregio di quantificare la gravità del quadro clinico osservato e la sua evoluzione, pur dovendosi tenere in conto eventuali limiti legati, per esempio, alla valutazione dello stato di coscienza in soggetti con preesistente deterioramento neurologico. Il MEWS, in associazione al dato pulsossimetrico a riposo o sotto sforzo, deve essere utilizzato oltre che nella valutazione iniziale anche durante il periodo di followup. L’instabilità clinica è correlata all’alterazione dei parametri fisiologici (pressione arteriosa, frequenza cardiaca, frequenza respiratoria, temperatura corporea, livello di coscienza, saturazione di ossigeno) e permette di identificare il rischio di un rapido peggioramento clinico o di morte.
Attraverso la scala MEWS, i pazienti vengono stratificati nei seguenti gruppi di rischio:
• rischio basso/stabile (score 0-2);
• rischio medio/instabile (score 3-4);
• rischio alto/critico (score 5).

Monitoraggio della saturazione dell’ossigeno a domicilio attraverso il pulsossimetro: sotto il 92% scatta l’allerta
L’utilizzo clinico del pulsossimetro è validato da decenni di uso diffuso nelle strutture ospedaliere. In pazienti sani adulti, non fumatori, è considerata normale una saturazione superiore a 95%. Con l’aumentare dell’età, in particolare dopo i 70 anni, la capacità di saturazione ossiemoglobinica si può ridurre e presentare valori al di sotto di 94%, in particolare se concomitano patologie polmonari e/o cardiovascolari.
Sulla base dell’analisi della letteratura scientifica disponibile a oggi e sulla base delle caratteristiche tecniche dei saturimetri disponibili in commercio per uso extra-ospedaliero, si ritiene di considerare come valore soglia di sicurezza per un paziente COVID-19 domiciliato il 92% di saturazione dell’ossigeno (SpO2) in aria ambiente. Infatti, valori di saturazione superiori a questo limite hanno una assai bassa probabilità di associarsi a un quadro di polmonite interstiziale grave. Inoltre, il margine medio di accuratezza dei saturimetri commerciali è stimabile nell’ordine di ± 4%.
Il paziente dovrà essere istruito sulla necessità di comunicare una variazione dei parametri rispetto al baseline e, in particolare, dovrà comunicare valori di saturazione di ossigeno inferiori al 92%. Qualora venga esclusa la necessità di ospedalizzazione, potrà essere attivata, con tutte le valutazioni prudenziali di fattibilità del caso, la fornitura di ossigenoterapia domiciliare. Nel caso di aggravamento delle condizioni cliniche, durante la fase di monitoraggio domiciliare, andrà eseguita una rapida e puntuale rivalutazione generale per verificare la necessità di una ospedalizzazione o valutazione specialistica, onde evitare il rischio di ospedalizzazioni tardive. È largamente raccomandabile che, in presenza di adeguata fornitura di dispositivi di protezione individuale (mascherine, tute con cappuccio, guanti, calzari, visiera), i MMG e i PLS, anche integrati dalle USCA, possano garantire una diretta valutazione dell’assistito attraverso l’esecuzione di visite domiciliari. Una rappresentazione schematica del monitoraggio del soggetto infettato da SARS-CoV-2 e della dinamica possibilità di transizione da paziente a basso rischio a paziente con un quadro in evoluzione peggiorativa tale da richiedere o una modifica della terapia o un riferimento a strutture di pronto soccorso è delineato nello schema riportato di seguito.

Principi di gestione della terapia farmacologica: No ad antibiotici
Nei soggetti a domicilio asintomatici o paucisintomatici, sulla base delle informazioni e dei dati attualmente disponibili, si forniscono le seguenti indicazioni di gestione clinica:
• vigile attesa (intesa come costante monitoraggio dei parametri vitali e delle condizioni cliniche del paziente);
• misurazione periodica della saturazione dell’ossigeno tramite pulsossimetria;
• trattamenti sintomatici (ad esempio paracetamolo o FANS in caso di febbre o dolori articolari o muscolari, a meno che non esista chiara controindicazione all’uso). Altri farmaci sintomatici potranno essere utilizzati su giudizio clinico;
• appropriate idratazione e nutrizione, in particolare nei pazienti anziani. Nel paziente immobilizzato, visto l’aumentato rischio di sarcopenia va garantito un appropriato apporto proteico;
• promuovere, nei limiti consentiti dalle condizioni cliniche del paziente, l’attività fisica a domicilio che, anche se limitata, contribuisce a prevenire le conseguenze dell’immobilizzazione e dell’allettamento e può consentire una riduzione dell’indicazione all’utilizzo dell’eparina;
• raccomandare di assumere preferenzialmente, durante il riposo e compatibilmente con le condizioni del paziente, la posizione prona;
• valutazione, nei pazienti a rischio di progressione di malattia, della possibilità di trattamento precoce con anticorpi monoclonali da parte delle strutture abilitate alla prescrizione;
• i pazienti in trattamento immunosoppressivo cronico in ragione di un precedente trapianto di organo solido piuttosto che per malattie a patogenesi immunomediata, potranno proseguire il trattamento farmacologico in corso a meno di diversa indicazione da parte dello specialista curante;
• non utilizzare routinariamente corticosteroidi. L’uso dei corticosteroidi è raccomandato esclusivamente nei soggetti con malattia COVID-19 grave che necessitano di supplementazione di ossigeno. L’impiego di tali farmaci a domicilio può essere considerato solo in pazienti con fattori di rischio di progressione di malattia verso forme severe, in presenza di un peggioramento dei parametri pulsossimetrici che richieda l’ossigenoterapia ove non sia possibile nell’immediato il ricovero per sovraccarico delle strutture ospedaliere. L’utilizzo della terapia precoce con steroidi si è rivelata inutile se non dannosa in quanto in grado di inficiare lo sviluppo di un’adeguata risposta immunitaria;
• non utilizzare eparina. L’uso di tale farmaco è indicato solo nei soggetti immobilizzati per l’infezione in atto;
• evitare l’uso empirico di antibiotici. La mancanza di un solido razionale e l’assenza di prove di efficacia nel trattamento di pazienti con la sola infezione virale da SARS-CoV2 non consentono di raccomandare l’utilizzo degli antibiotici, da soli o associati ad altri farmaci. Un ingiustificato utilizzo degli antibiotici può, inoltre, determinare l’insorgenza e il propagarsi di resistenze batteriche che potrebbero compromettere la risposta a terapie antibiotiche future. Il loro eventuale utilizzo è da riservare esclusivamente ai casi nei quali l’infezione batterica sia stata dimostrata da un esame 12 microbiologico e a quelli in cui il quadro clinico ponga il fondato sospetto di una sovrapposizione batterica;
• non utilizzare idrossiclorochina la cui efficacia non è stata confermata in nessuno degli studi clinici randomizzati fino ad ora condotti;
• non somministrare farmaci mediante aerosol se in isolamento con altri conviventi per il rischio di diffusione del virus nell’ambiente;
• non modificare, a meno di stringente ragione clinica, le terapie croniche in atto per altre patologie (es. terapie antiipertensive, ipolipemizzanti, ipoglicemizzanti, anticoagulanti o antiaggreganti, terapie psicotrope), in quanto si rischierebbe di provocare aggravamenti di condizioni preesistenti che possono avere anche un importante impatto sulla prognosi;
• evitare l’uso di benzodiazepine, soprattutto ad alto dosaggio, in considerazione dei possibili rischi di depressione respiratoria. Si segnala che non esistono, a oggi, evidenze solide e incontrovertibili (ovvero derivanti da studi clinici controllati) di efficacia di supplementi vitaminici e integratori alimentari (ad esempio vitamine, inclusa vitamina D, lattoferrina, quercitina), il cui utilizzo per questa indicazione non è, quindi, raccomandato
Avvio del paziente alla terapia con anticorpi monoclonali
In accordo con le specifiche determine autorizzative dell’AIFA, la selezione del paziente da trattare con anticorpi monoclonali è affidata ai MMG, ai PLS, ai medici delle USCA(R) e, in generale, ai medici che abbiano l’opportunità di entrare in contatto con pazienti affetti da COVID di recente insorgenza e con sintomi lievi-moderati. Questi devono essere indirizzati rapidamente ai centri regionali abilitati alla prescrizione degli anticorpi monoclonali per il COVID-19 soggetti a registro di monitoraggio AIFA.
La circolare ribadisce comunque che "è raccomandato il trattamento nell’ambito di una struttura ospedaliera o, comunque, in un contesto che consenta una pronta ed appropriata gestione di eventuali reazioni avverse gravi secondo i percorsi che devono essere identificati ed implementati a livello regionale e che necessitano di un coordinamento continuativo, chiaro ed efficace tra i MMG/PLS e i Centri abilitati anche per il supporto dei medici del territorio in merito ad eventuali eventi significativi successivi alla somministrazione con esordio ritardato. Il trattamento con anticorpi monoclonali deve essere iniziato il più precocemente possibile rispetto all’insorgenza dei sintomi, e comunque non oltre i dieci giorni dall’inizio degli stessi".
La terapia con anticorpi monoclonali anti SARS-CoV-2 deve essere riservata, in base alle evidenze di letteratura, a pazienti con COVID di recente insorgenza (al meglio entro 72 ore dalla diagnosi d’infezione da SARS-CoV-2 e comunque sintomatici da non oltre 10 giorni) con infezione confermata da SARS-CoV-2 e definiti ad alto rischio di sviluppare forme gravi in accordo alle determine autorizzative per la presenza delle condizioni elencate nell’apposita scheda riportata a pagina 22 del presente documento
Indicazioni relative alla gestione domiciliare del COVID-19 in età pediatrica ed evolutiva L’infezione da SARS-CoV-2 in età pediatrica ed evolutiva è caratterizzata prevalentemente, in tutte le fasce di età (0-18 anni), da assenza di sintomi o da quadri clinici lievi (la grande maggioranza) e/o di moderata entità (forma asintomatica o pauci-sintomatica). In base ai dati dell’Istituto Superiore di Sanità, degli oltre 100.000 decessi causati dal COVID in Italia fino a marzo 2021, sono 19 quelli verificatisi in età evolutiva e quasi esclusivamente in soggetti fragili (affetti da importanti e pregresse patologie e/o sindromi).
In età evolutiva, quando presenti, i sintomi sono rappresentati principalmente da febbre, tosse, rinite e diarrea. Sintomi presenti e importanti nell’età adulta quali il dolore toracico, la dispnea, l’astenia, 14 sono molto rari. In pazienti sintomatici è stata riscontrata raramente ipossiemia, al contrario di quanto accade negli adulti.
I ragazzi più grandi, in età adolescenziale e preadolescenziale, possono accusare, invece, sintomi simili a quelli dell’adulto: alterazioni del gusto e dell’olfatto, vomito, mal di testa e dolore toracico.
Nei bambini asintomatici non occorre somministrare alcun farmaco, mentre in quelli che accusano sintomi simil-influenzali è consigliabile, in caso di necessità (febbre >38,5°C, mal di gola, cefalea, dolori articolari ecc.), su indicazione del Pediatra/Medico curante, somministrare terapia sintomatica con Paracetamolo (10 - 15 mg/kg/dose ogni 5-6 ore) o Ibuprofene (da 20 mg a 30 mg per kg di peso corporeo al giorno, sempre a stomaco pieno, divisi in tre dosi).
Durante la malattia è opportuno che il paziente stia a riposo a letto e che assuma molti liquidi. È raro che debbano essere assunti antibiotici, mentre i cortisonici non vanno somministrati. È molto raro che un bambino o un adolescente debba essere ricoverato in ospedale per cui, nella quasi totalità dei casi, i pazienti in età pediatrica devono essere assistiti a domicilio, nel rispetto delle misure di isolamento e mantenendo un contatto quotidiano (telefonico o tramite teleconsulto) con il Pediatra/Medico curante per il monitoraggio del quadro clinico.
È importante considerare come fattori di rischio di aggravamento e di necessità di ospedalizzazione sia l’età < 1 anno (particolarmente nei primi 6 mesi) che la presenza di patologie croniche (cardiopatie, malattie polmonari croniche, sindromi malformative, diabete, patologie oncologiche, epilessia, patologie neurologiche, disordini del metabolismo, nefropatie, immunodeficienze ecc.) che determinano un aumentato rischio di necessità di cure intensive. È importante, inoltre, non trascurare tutte le altre possibili cause di ospedalizzazione considerando sempre tutte le possibili diagnosi differenziali. Nel controllo a domicilio la comparsa di segnali di aggravamento, quali scarsa reattività e/o scarsa vivacità, sonnolenza, astenia ingravescente, anoressia importante con difficoltà ad assumere anche liquidi, tachicardia a riposo in apiressia, cianosi, dispnea a riposo, febbre elevata, ipotensione, possono imporre il ricovero in ospedale.
Prestazioni in Telemedicina
Nell’attuale situazione di emergenza sanitaria il ricorso a prestazioni a distanza è pienamente giustificato poiché queste consentono la continuità delle cure per i pazienti in quarantena/isolamento garantendo la fruizione di servizi sanitari senza che il paziente debba recarsi presso le strutture sanitarie. In relazione all’infezione da SARS-CoV-2, come riportato nelle “Indicazioni ad interim per servizi assistenziali di telemedicina durante l’emergenza sanitaria COVID-19” (ISS COVID-19 n.12/2020) redatte dall’Istituto Superiore di Sanità, sono state individuate quattro tipologie di persone che necessitano di controlli sanitari nel luogo adibito a domicilio:
1) asintomatici che sono venuti in contatto con caso COVID-19 positivo;
2) paucisintomatici che sono venuti in contatto con caso COVID-19 positivo, con test COVID19 negativo;
3) paucisintomatici con test COVID-19 positivo;
4) dimessi dall’ospedale clinicamente guariti, ancora COVID-19 positivi. Questo elenco è stato concepito per tenere sotto controllo sanitario le persone che si sono contagiate o che siano sospettate di esserlo, in base alle conoscenze attuali circa il nuovo coronavirus SARSCoV-2, al fine di contrastare la diffusione del contagio e per sorvegliare eventuali aggravamenti clinici legati alla malattia virale anche in telemedicina.
Si sconsiglia, a titolo precauzionale, l’utilizzo dei servizi in telemedicina nelle seguenti situazioni:
·paziente non conosciuto prima dell’emergenza sanitaria che al primo contatto mostri anche uno solo dei seguenti segni: stato di coscienza alterato, dispnea a riposo, pressione sistolica minore o uguale 100 mmHg in più rilevazioni nell’arco della giornata (se tale misurazione è eseguibile presso il paziente). In questi casi è indicata la valutazione in presenza da parte del medico e l’eventuale invio del paziente al ricovero ospedaliero, secondo le procedure previste;
·pazienti con patologie acute o riacutizzazioni di patologie croniche in atto, anche se indirizzati all’isolamento (a eccezione di piccoli traumatismi gestibili, salvo complicazioni, in ambito domiciliare);
·pazienti con patologie croniche e fragilità o con disabilità che rendano imprudente la permanenza a domicilio in presenza di sintomi da COVID-19.
Naturalmente, la valutazione finale degli strumenti idonei per il singolo paziente, che, in caso di telemedicina prevedono la raccolta del consenso informato del paziente, spetta al medico, che ne ha la responsabilità e deve essere effettuata considerando il contesto organizzativo locale.





L.F.
26 aprile 2021
© QS Edizioni - Riproduzione riservata
- Allegati
- La circolare