QS Edizioni - domenica 28 aprile 2024
Studi e Analisi
Il Covid, il Pnrr e l’ospedale “flessibile”
di G.Banchieri, M.Dal Maso, M.Ronchetti, A.Vannucci- allegati(2)
 16 febbraio - La pandemia COVID-19 è stata un’occasione per ripensare la progettazione sia dei processi sia degli spazi fisici degli ospedali e rafforzare una convinzione, già in parte diffusa, in merito alla necessità di cambiare ed adeguare tali strutture per poter avere nuovi ruoli ed affrontare nuove sfide
16 febbraio - La pandemia COVID-19 è stata un’occasione per ripensare la progettazione sia dei processi sia degli spazi fisici degli ospedali e rafforzare una convinzione, già in parte diffusa, in merito alla necessità di cambiare ed adeguare tali strutture per poter avere nuovi ruoli ed affrontare nuove sfide
L’ospedale “polispecialistico” per “specialità”
La Legge istitutiva degli “Enti Ospedalieri” in Italia è la Legge Mariotti (1968). Nel 2006 Elio Guzzanti scriveva che “affrontare il problema degli ospedali, e soprattutto del loro futuro, comporta necessariamente una visione non limitata all’ospedale come struttura edilizia ... ma estesa invece a molti altri fattori quali le linee di indirizzo della politica sanitaria, le modalità di finanziamento del sistema sanitario e degli ospedali ed anche il progresso scientifico e tecnologico e l’evoluzione demografica ed epidemiologica, tutti fattori che determinano le esigenze e le priorità da affrontare dai parte dei sistemi sanitari ed il ruolo che in questo contesto viene affidato all’ospedale. Partendo da queste considerazioni …l’avventurarsi nella descrizione dell’ospedale del futuro … significherebbe già oggi, riconoscere che esistono le condizioni per anticipare gli eventi che accadranno nel corso del 21° secolo”.
Oggi sappiamo che molte cose sono accadute e da queste dobbiamo partire per pensare e realizzare i nuovi ospedali. Quindi flessibilità dato che su sicurezza e dotazioni tecnologiche sappiamo casa fare ma, soprattutto, evitare di ricreare o mantenere vecchi modelli “a silos”, ovvero ambienti rigidi non comunicanti, cosi dannosi per i pazienti e per tutti i professionisti sanitari, eredità ormai inaccettabile di vecchie logiche “professionali” quanto mai superate e dannose
Il DM 70, ovvero il regolamento recante definizione degli standard qualitativi, strutturali, tecnologici e quantitativi relativi all’assistenza ospedaliera ha proposto una significativa riorganizzazione degli ospedali.
Il DM 70 ha introdotto due principi di base per l’efficientamento del SSN: … “l’assistenza ospedaliera deve essere garantita attraverso una rete di presidi ospedalieri (pubblici o privati accreditati) differenziati attraverso la puntuale valutazione della capacità di presa in carico, e gestita secondo il modello Hub & Spoke. Ogni struttura della rete di assistenza ospedaliera deve necessariamente soddisfare una serie di criteri organizzativi che definiscono puntualmente anche le risorse umane e tecnologiche necessarie in riferimento alla popolazione assistibile (rapporto popolazione / posti letto)”.
Adesso con il PNRR, Piano Nazionale di Rinascita e Resilienza, sarà possibile fare innovazione sviluppando progetti e facendo davvero e fino in fondo “project management”, e quindi riorganizzazione, anche negli ospedali, che pur negli ultimi 30 anni sono già profondamente cambiati con l’introduzione di novità sostanziali nelle procedure diagnostiche, terapeutiche e nei criteri di governo dei processi di cura.
Tutte innovazioni che hanno cambiato i “pesi” tra le specialità, hanno ridotto la lunghezza delle degenze, hanno favorito lo sviluppo delle attività giornaliere “day hospital” e “day surgery”, soprattutto chirurgiche, e l’introduzione della modalità di “dimissione protetta” anche per la disponibilità di strutture per le “cure intermedie” ed “ospedali di comunità” sia pur con grandi differenze, a seconda dei territori e delle diverse impostazioni: a gestione ospedaliera o a gestione distrettuale.
In diverse Regioni, sempre con ampia variabilità, si è sperimentato ed affermato il modello di ospedale basato sull’“intensità di cura”. È cambiato il ruolo dei reparti di degenza, sono stati introdotti i “bed manager” per garantire un uso ottimale dei posti letto. Tuttavia a livello normativo non si è ancora proceduto ad una riorganizzazione del modello operativo e prevale ancora quello dell’ospedale “polispecialistico” o “per specialità” nonostante le criticità manifestatesi nel tempo, ultima delle quali la poca resilienza a fronte dell’emergenza della pandemia da SARS-COV-2.
I limiti dell’ospedale “polispecialistico” o per “specialità” sono ormai noti:
• Mancanza di trasversalità e di processi impostati sulla complessità clinica ed assistenziale con ridotta efficacia della cura e della assistenza in tutti i settori;
• Inefficienza delle strutture per bassi tassi d’occupazione, sovraccarico del pronto soccorso, letti in appoggio, rigidità nella distribuzione delle risorse professionali e dei beni e servizi;
• Prevalenza dell’offerta di una intensità di cura “media” per bisogni differenti;
• Assistenza infermieristica e tecnica non valorizzata in modo adeguato;
• Più ampia variabilità di comportamenti professionali.
A ciò si possiamo aggiungere anche relazioni informali al posto di quelle strutturate e organizzate, interferenza tra percorsi di urgenza e di elezione, scarsa integrazione tra professionisti, percezione di “disordine” da parte dei pazienti e dei loro familiari.
Al momento attuale l’ospedale ha davanti a sé tre grandi sfide:
• Rispondere a bisogni di cura ed assistenza in continua evoluzione: pazienti sempre più complessi, più anziani e fragili;
• Affrontare probabili ricorrenti emergenze pandemiche;
• Ottenere la massima efficienza nell’uso delle risorse a disposizione.
L’ospedale per “intensità di cura”
Occorre partire dalla consapevolezza dell’inadeguatezza del modello tradizionale, fondato sul reparto-unità operativa, anche se poi si è evoluto verso logiche dipartimentali.
Questo modello ha svolto per tutto il secolo scorso la funzione per cui era stato concepito, ovvero, sostenere i processi di specializzazione delle attività ospedaliere, mettendo al centro il sapere specialistico.
La dimensione dipartimentale e quella dell’unità operativa non sono più in grado di dare risposte adeguate alle priorità dell’oggi.
È quindi indispensabile una trasformazione dell’ospedale verso il modello per “livelli di intensità di cura”.
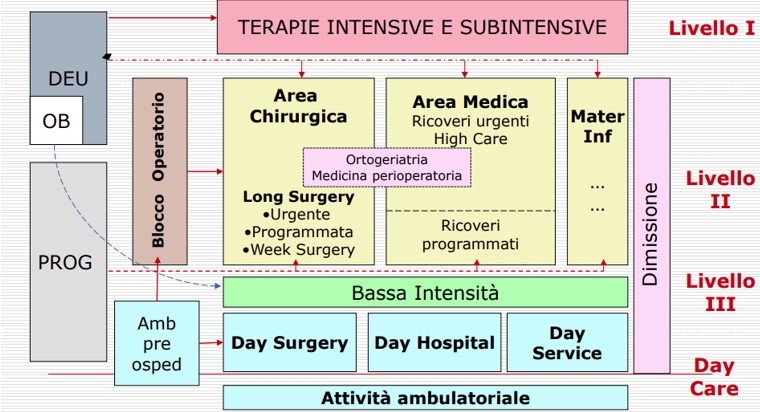
In questo modello i bisogni dei malati assumono un ruolo centrale perché non vengono più raggruppati per discipline mediche differenti, ma per “intensità di bisogno”.
Il focus si sposta sui pazienti che con bisogni assistenziali “simili” sono ricoverati in “aree omogenee”.
La piattaforma logistica di ricovero è strutturata su tre livelli di “intensità di cura”:
• “alta intensità” ovvero letti intensivi e sub intensivi,
• “media intensità” ovvero degenza ordinaria e ricoveri a ciclo breve,
• “bassa intensità” con letti di riabilitazione, cure post acuzie e “low care” (border line con i posti letto delle cure intermedie e degli ospedali di comunità).
Gli infermieri in questo tipo di organizzazione vedono valorizzarsi le loro competenze e qualificano il loro ruolo nel processo assistenziale, contribuendo alla costruzione di team multi-professionali che agiscono in sinergia per migliorare gli esiti dei pazienti.
Il medico, che diventa un “consultant” dell’ospedale, può concentrarsi sulle proprie competenze, avendo la possibilità di esercitarle in diverse piattaforme logistiche, ovunque siano fisicamente allocati i pazienti di cui è responsabile.

L’introduzione di nuove tecnologie diagnostiche e terapeutiche e di supporti digitali, grazie anche all’uso dei fondi del PNRR destinati alla “presa in carico dei pazienti” e alla “continuità assistenziale”, accelereranno questi processi di integrazione e di ottimizzazione interni agli ospedali così come le connessioni e le cooperazioni con le strutture e i servizi intermedi e le reti di cure primarie.
Con le nuove tecnologie ICT negli ospedali potremo disporre di molte informazioni e dati utili non solo alla gestione clinica ma anche a quella dell’ospedale; tutte informazioni connesse alla rete e pensate per seguire i pazienti nei percorsi di cura in ambienti sicuri ed efficienti.
L’ospedale digitale diventa così un’organizzazione ad alta affidabilità, dove si riducono gli eventi avversi perché si riducono gli errori e si ottengono maggiore qualità, efficienza, efficacia e anche sostenibilità.
Ospedale e territorio devono saper parlare tra loro. Per questo l’ospedale organizzato per “intensità di cura” sembra meglio in grado di “dialogare” con una medicina territoriale che si organizza per “livelli di complessità assistenziale” in quanto l’“intensità” meglio si adatta della “complessità” e si integrano vicendevolmente.
Entrambe riconoscono il paziente come soggetto unico, una “persona” con problemi di “salute” e “benessere”; un orizzonte più ampio di quello della “sanità”.
Questa differenza fondamentale di “visione” ridefinisce la “missione” dei servizi, sia ospedalieri che territoriali e diventa il modo di valutare il paziente in entrambi i setting.
Anche i PDTA possono diventare strumenti di facilitazione delle relazioni tra ospedali e territori, intesi nel senso di comunità, in quanto strumenti di integrazione non solo inter-murari, ma anche extra-murari.
I PDTA. essendo strumenti di gestione complessa di pazienti complessi, richiedono il coinvolgimento di setting e professionalità diverse in un solo percorso di ottimizzazione intra ed extra ospedaliero.
Per affrontare le grandi emergenze servono piani ed esercitazioni per evitare d’improvvisare.
I Piani di gestione delle “maxi emergenze”, previsti per tutti gli ospedali, si basano sulla messa in sicurezza dei PS/DEA con personale dedicato e seconde linee di PL intensivi, semintensivi e ordinari da riconvertire per aumentare la capacità ricettiva dei PS/DEA, fino a dedicare tutto l’ospedale alla gestione della maxi emergenza in corso.
In questa impostazione l’ospedale è l’ultimo anello della catena dei soccorsi sanitari, e questo richiede una pianificazione ospedaliera dell’emergenza inserita nella cornice più ampia di piani comunali e provinciali, al fine di consentire alla Centrale 118 di attivare in tempi rapidi i presidi ospedalieri idonei, per evitare gravi perdite di tempo e riducendo notevolmente il numero dei trasferimenti secondari dei pazienti.
Le procedure gestionali delle risorse e dei trattamenti diagnostico-terapeutici vengono predisposte nei piani in base alla valutazione dei seguenti parametri:
• Tipologia dell'evento atteso (terremoto, tsunami, pandemia, etc.);
• Numero delle persone coinvolte e patologie prevalenti in ciascuna tipologia di evento;
• Parametrizzazione del territorio interessato e dell’efficienza delle infrastrutture esistenti.
La predisposizione di tutta la catena di interventi da attuare all'interno dell'ospedale è di esclusiva pertinenza del personale sanitario e deve consentire:
• L'accettazione contemporanea di un numero elevato di pazienti;
• L'erogazione di cure quanto più possibile qualificate e appropriate ai bisogni dei soggetti ricoverati.
Gli ospedali, non sufficientemente organizzati per dotarsi di un piano finalizzato all'accettazione ed al trattamento di numerosi pazienti, vengono dedicati ai pazienti ambulatoriali e a quelli già stabilizzati provenienti dall'area dell'emergenza e sostituire, per l'assistenza ordinaria, quegli ospedali che sono impegnati nell'assistenza di emergenza.
La pandemia ha richiesto una riorganizzazione degli ospedali a loro interno per far fronte ai flussi di pazienti nei momenti di picco dei contagi, ma non solo.
I modelli ospedalieri rigidi, ovvero “per specialità”, hanno avuto maggiori difficoltà di adattamento ai bisogni del momento. I SSR nei quali cure ed assistenza sono affidate agli ospedali nella maggioranza hanno subito una pressione più intensa rispetto ai SSR con reti assistenziali ben integrate e meglio bilanciate.
La pandemia, pur volendo mantenere le attuali prerogative e autonomie regionali dei SSR, riapre il tema di una più alta capacità di coordinamento nazionale per garantire “sussidiarietà verticale” e “orizzontale” nei territori ove i sistemi regionali dovessero avere momenti di criticità e di non adeguata risposta alle urgenze sanitarie nell’ottica di garantire pari accesso alle cure a tutti i cittadini in un approccio di universalismo ed equità dei SSR.
L’ospedale “flessibile” o“agile”
Con la pandemia gli ospedali organizzati per “intensità assistenziale” sono riusciti meglio ad adattarsi per accogliere i pazienti COVID-19 e ad ottimizzare l’uso dei PL disponibili, delle tecnologie e del personale sanitario ed a integrarsi più agevolmente con strutture COVID-19 dedicate extra ospedaliere e alla gestione ADI dei pazienti COVID-19.
Servono più ospedali “flessibili” e “integrabili” con attività assistenziali extra ospedaliere in una ottica di rete, cioè in grado di integrarsi con le strutture intermedie, la medicina territoriale e le cure primarie in un continuum dedicato per filiere assistenziali.
La risposta ospedaliera alla pandemia COVID-19 si è giocata sostanzialmente su due punti chiave:
• La possibilità di trasformare rapidamente strutture e porzioni di edificio in aree per l’assistenza a degenti infettivi, con diversi livelli di intensità di cura;
• La realizzazione di “percorsi separati” per pazienti infettivi in tutti i setting, dall’area triage, al pronto soccorso, alle sale operatorie, al percorso nascita, alle terapie intensive, alle degenze e alla morgue.
Per farlo efficacemente sono necessari reparti di degenza con accessibilità dagli estremi delle stecche e organizzazione a cellule assistenziali che permettono la realizzazione di moduli indipendenti e modificabili in dimensioni in base alle necessità, con possibilità di doppio accesso.
Quante più possibili stanze di degenzadovrebbero consentire la differenza di delta di pressione fra interno ed esterno.
Sulla base dell’esperienza della pandemia COVID-19 cambiano gli orientamenti e le linee guida progettuali per i percorsi interni che vanno predisposti per una rapida attivazione di tutte le misure necessarie alla prevenzione anti-contagio: separazione completa dei percorsi sporco-pulito, aree dedicate alla concentrazione dei casi sospetti, aree triage.
Occorre quindi prevedere la separazione dei percorsi: per i visitatori, per il personale sanitario in servizio, per i pazienti ricoverati, per la loro movimentazione e quella dei materiali.
I percorsi emergenza-elezione vanno progettati in modo da evitare interferenze che potrebbero rallentare la presa in carico dei pazienti destinati all’area critica, devono esserci zone filtro separate per operatori e visitatori in tutti gli accessi a rischio di esposizione a potenziali contaminazioni.
Tutti i percorsi verticali richiedono ascensori duplicati che, in caso di necessità, possono garantire la separazione sporco-pulito.
Infine sono da prevedere aree di permanenza e percorsi distinti per i pazienti potenzialmente contagiosi, in attesa di diagnosi
La pandemia “nell’ombra”: le infezioni ospedaliere resistenti agli antibiotici
L’esperienza della pandemia COVID-19 ha riproposto temi di igiene ospedaliera che erano stati parzialmente dimenticati negli ultimi decenni.
L’antibiotico-resistenza (AMR) continua a essere uno una delle grandi sfide di salute pubblica a livello globale. Solo nel nostro continente, le stime basate sui dati della European Antimicrobial Resistance Surveillance Network (EARS-Net) mostrano che ogni anno nell'Unione Europea (UE) e nello Spazio Economico Europeo (SEE) si verificano più di 670.000 infezioni dovute a batteri resistenti agli antimicrobici, e che circa 33.000 persone muoiono come conseguenza diretta di queste infezioni. Il costo per i sistemi sanitari di questi paesi è stimato essere attorno a 1.1 miliardi di euro.
Occorre ripensare spazi, percorsi e impianti degli ospedali perché siano più efficaci nel contrastare le infezioni correlate all’assistenza mentre promuoviamo la diffusione delle buone pratiche fra il personale sanitario.
La diversificazione fisica e i tragitti brevi nei percorsi per persone e materiali sono un classico presidio per ridurre il rischio di contaminazione delle superfici, degli indumenti e delle mani che devono essere previsti in fase di progettazione degli edifici.
La realizzazione di camere di degenza singole produce un sicuro effetto sulla prevenzione delle infezioni correlate all'assistenza. Inoltre, aggiunge flessibilità di uso della risorsa posto letto con ottimizzazione dei tassi di occupazione e rotazione.
La possibilità che una distribuzione dei pazienti in camera singola renda più impegnativa l'assistenza verrà ridimensionata con l’introduzione progressiva di tecnologie di telecontrollo.
Conclusioni
La pandemia COVID-19 è stata un’occasione per ripensare la progettazione sia dei processi sia degli spazi fisici degli ospedali e rafforzare una convinzione, già in parte diffusa, in merito alla necessità di cambiare ed adeguare tali strutture per poter avere nuovi ruoli ed affrontare nuove sfide.
Riflettendo sulla esperienza di questi anni di pandemia e anche nella prospettiva di endemizzazione della stessa o di non auspicabili, ma possibili, nuove pandemie, dobbiamo capire cosa è successo nei sistemi sanitari e nelle aziende sanitarie, cosa è successo nei territori e come possiamo non commettere più gli errori compiuti ed evitabili di fronte a una maxi emergenza sconosciuta e planetaria. Dobbiamo comprendere che non possiamo investire solo sulla prevenzione (vaccini e sistemi di protezione individuali e collettivi), ma anche su organizzazione e tipologia delle cure.
Appare quindi evidente che dovremo fare innovazione realizzando progetti, quindi usare il Project Management in modo intensivo e in linea con l’espressione “management by project” che indica un approccio organizzativo che applica metodi e tecniche di project management alle funzioni operative.
Dovremo velocemente imparare a gestire i progetti con un uso bilanciato di tecniche diverse, avere project manager capaci con competenze diverse, sponsor di progetti esperti e in grado di gestire le “turbolenze” che l’implementazione dei progetti generano nelle organizzazioni e, cosa veramente innovativa, dovremo creare una rete attiva di comunicazione e di condivisione con gli utenti finali sugli obiettivi intermedi e quelli a lungo termine ricercati e raggiunti.
Questa è la grande sfida che avremo davanti nei prossimi anni che, ovviamente, non possiamo fallire nell’interesse dei nostri pazienti.
Giorgio Banchieri
Segretario Nazionale ASIQUAS
Maurizio Dal Maso
Membro CDN ASIQUAS
Mario Ronchetti
Membro board scientifico Rivista QA ASIQUAS
Andrea Vannucci
Membro board scientifico Rivista QA ASIQUAS
La Legge istitutiva degli “Enti Ospedalieri” in Italia è la Legge Mariotti (1968). Nel 2006 Elio Guzzanti scriveva che “affrontare il problema degli ospedali, e soprattutto del loro futuro, comporta necessariamente una visione non limitata all’ospedale come struttura edilizia ... ma estesa invece a molti altri fattori quali le linee di indirizzo della politica sanitaria, le modalità di finanziamento del sistema sanitario e degli ospedali ed anche il progresso scientifico e tecnologico e l’evoluzione demografica ed epidemiologica, tutti fattori che determinano le esigenze e le priorità da affrontare dai parte dei sistemi sanitari ed il ruolo che in questo contesto viene affidato all’ospedale. Partendo da queste considerazioni …l’avventurarsi nella descrizione dell’ospedale del futuro … significherebbe già oggi, riconoscere che esistono le condizioni per anticipare gli eventi che accadranno nel corso del 21° secolo”.
Oggi sappiamo che molte cose sono accadute e da queste dobbiamo partire per pensare e realizzare i nuovi ospedali. Quindi flessibilità dato che su sicurezza e dotazioni tecnologiche sappiamo casa fare ma, soprattutto, evitare di ricreare o mantenere vecchi modelli “a silos”, ovvero ambienti rigidi non comunicanti, cosi dannosi per i pazienti e per tutti i professionisti sanitari, eredità ormai inaccettabile di vecchie logiche “professionali” quanto mai superate e dannose
Il DM 70, ovvero il regolamento recante definizione degli standard qualitativi, strutturali, tecnologici e quantitativi relativi all’assistenza ospedaliera ha proposto una significativa riorganizzazione degli ospedali.
Il DM 70 ha introdotto due principi di base per l’efficientamento del SSN: … “l’assistenza ospedaliera deve essere garantita attraverso una rete di presidi ospedalieri (pubblici o privati accreditati) differenziati attraverso la puntuale valutazione della capacità di presa in carico, e gestita secondo il modello Hub & Spoke. Ogni struttura della rete di assistenza ospedaliera deve necessariamente soddisfare una serie di criteri organizzativi che definiscono puntualmente anche le risorse umane e tecnologiche necessarie in riferimento alla popolazione assistibile (rapporto popolazione / posti letto)”.
Adesso con il PNRR, Piano Nazionale di Rinascita e Resilienza, sarà possibile fare innovazione sviluppando progetti e facendo davvero e fino in fondo “project management”, e quindi riorganizzazione, anche negli ospedali, che pur negli ultimi 30 anni sono già profondamente cambiati con l’introduzione di novità sostanziali nelle procedure diagnostiche, terapeutiche e nei criteri di governo dei processi di cura.
Tutte innovazioni che hanno cambiato i “pesi” tra le specialità, hanno ridotto la lunghezza delle degenze, hanno favorito lo sviluppo delle attività giornaliere “day hospital” e “day surgery”, soprattutto chirurgiche, e l’introduzione della modalità di “dimissione protetta” anche per la disponibilità di strutture per le “cure intermedie” ed “ospedali di comunità” sia pur con grandi differenze, a seconda dei territori e delle diverse impostazioni: a gestione ospedaliera o a gestione distrettuale.
In diverse Regioni, sempre con ampia variabilità, si è sperimentato ed affermato il modello di ospedale basato sull’“intensità di cura”. È cambiato il ruolo dei reparti di degenza, sono stati introdotti i “bed manager” per garantire un uso ottimale dei posti letto. Tuttavia a livello normativo non si è ancora proceduto ad una riorganizzazione del modello operativo e prevale ancora quello dell’ospedale “polispecialistico” o “per specialità” nonostante le criticità manifestatesi nel tempo, ultima delle quali la poca resilienza a fronte dell’emergenza della pandemia da SARS-COV-2.
I limiti dell’ospedale “polispecialistico” o per “specialità” sono ormai noti:
• Mancanza di trasversalità e di processi impostati sulla complessità clinica ed assistenziale con ridotta efficacia della cura e della assistenza in tutti i settori;
• Inefficienza delle strutture per bassi tassi d’occupazione, sovraccarico del pronto soccorso, letti in appoggio, rigidità nella distribuzione delle risorse professionali e dei beni e servizi;
• Prevalenza dell’offerta di una intensità di cura “media” per bisogni differenti;
• Assistenza infermieristica e tecnica non valorizzata in modo adeguato;
• Più ampia variabilità di comportamenti professionali.
A ciò si possiamo aggiungere anche relazioni informali al posto di quelle strutturate e organizzate, interferenza tra percorsi di urgenza e di elezione, scarsa integrazione tra professionisti, percezione di “disordine” da parte dei pazienti e dei loro familiari.
Al momento attuale l’ospedale ha davanti a sé tre grandi sfide:
• Rispondere a bisogni di cura ed assistenza in continua evoluzione: pazienti sempre più complessi, più anziani e fragili;
• Affrontare probabili ricorrenti emergenze pandemiche;
• Ottenere la massima efficienza nell’uso delle risorse a disposizione.
L’ospedale per “intensità di cura”
Occorre partire dalla consapevolezza dell’inadeguatezza del modello tradizionale, fondato sul reparto-unità operativa, anche se poi si è evoluto verso logiche dipartimentali.
Questo modello ha svolto per tutto il secolo scorso la funzione per cui era stato concepito, ovvero, sostenere i processi di specializzazione delle attività ospedaliere, mettendo al centro il sapere specialistico.
La dimensione dipartimentale e quella dell’unità operativa non sono più in grado di dare risposte adeguate alle priorità dell’oggi.
È quindi indispensabile una trasformazione dell’ospedale verso il modello per “livelli di intensità di cura”.

In questo modello i bisogni dei malati assumono un ruolo centrale perché non vengono più raggruppati per discipline mediche differenti, ma per “intensità di bisogno”.
Il focus si sposta sui pazienti che con bisogni assistenziali “simili” sono ricoverati in “aree omogenee”.
La piattaforma logistica di ricovero è strutturata su tre livelli di “intensità di cura”:
• “alta intensità” ovvero letti intensivi e sub intensivi,
• “media intensità” ovvero degenza ordinaria e ricoveri a ciclo breve,
• “bassa intensità” con letti di riabilitazione, cure post acuzie e “low care” (border line con i posti letto delle cure intermedie e degli ospedali di comunità).
Gli infermieri in questo tipo di organizzazione vedono valorizzarsi le loro competenze e qualificano il loro ruolo nel processo assistenziale, contribuendo alla costruzione di team multi-professionali che agiscono in sinergia per migliorare gli esiti dei pazienti.
Il medico, che diventa un “consultant” dell’ospedale, può concentrarsi sulle proprie competenze, avendo la possibilità di esercitarle in diverse piattaforme logistiche, ovunque siano fisicamente allocati i pazienti di cui è responsabile.

L’introduzione di nuove tecnologie diagnostiche e terapeutiche e di supporti digitali, grazie anche all’uso dei fondi del PNRR destinati alla “presa in carico dei pazienti” e alla “continuità assistenziale”, accelereranno questi processi di integrazione e di ottimizzazione interni agli ospedali così come le connessioni e le cooperazioni con le strutture e i servizi intermedi e le reti di cure primarie.
Con le nuove tecnologie ICT negli ospedali potremo disporre di molte informazioni e dati utili non solo alla gestione clinica ma anche a quella dell’ospedale; tutte informazioni connesse alla rete e pensate per seguire i pazienti nei percorsi di cura in ambienti sicuri ed efficienti.
L’ospedale digitale diventa così un’organizzazione ad alta affidabilità, dove si riducono gli eventi avversi perché si riducono gli errori e si ottengono maggiore qualità, efficienza, efficacia e anche sostenibilità.
Ospedale e territorio devono saper parlare tra loro. Per questo l’ospedale organizzato per “intensità di cura” sembra meglio in grado di “dialogare” con una medicina territoriale che si organizza per “livelli di complessità assistenziale” in quanto l’“intensità” meglio si adatta della “complessità” e si integrano vicendevolmente.
Entrambe riconoscono il paziente come soggetto unico, una “persona” con problemi di “salute” e “benessere”; un orizzonte più ampio di quello della “sanità”.
Questa differenza fondamentale di “visione” ridefinisce la “missione” dei servizi, sia ospedalieri che territoriali e diventa il modo di valutare il paziente in entrambi i setting.
Anche i PDTA possono diventare strumenti di facilitazione delle relazioni tra ospedali e territori, intesi nel senso di comunità, in quanto strumenti di integrazione non solo inter-murari, ma anche extra-murari.
I PDTA. essendo strumenti di gestione complessa di pazienti complessi, richiedono il coinvolgimento di setting e professionalità diverse in un solo percorso di ottimizzazione intra ed extra ospedaliero.
Per affrontare le grandi emergenze servono piani ed esercitazioni per evitare d’improvvisare.
I Piani di gestione delle “maxi emergenze”, previsti per tutti gli ospedali, si basano sulla messa in sicurezza dei PS/DEA con personale dedicato e seconde linee di PL intensivi, semintensivi e ordinari da riconvertire per aumentare la capacità ricettiva dei PS/DEA, fino a dedicare tutto l’ospedale alla gestione della maxi emergenza in corso.
In questa impostazione l’ospedale è l’ultimo anello della catena dei soccorsi sanitari, e questo richiede una pianificazione ospedaliera dell’emergenza inserita nella cornice più ampia di piani comunali e provinciali, al fine di consentire alla Centrale 118 di attivare in tempi rapidi i presidi ospedalieri idonei, per evitare gravi perdite di tempo e riducendo notevolmente il numero dei trasferimenti secondari dei pazienti.
Le procedure gestionali delle risorse e dei trattamenti diagnostico-terapeutici vengono predisposte nei piani in base alla valutazione dei seguenti parametri:
• Tipologia dell'evento atteso (terremoto, tsunami, pandemia, etc.);
• Numero delle persone coinvolte e patologie prevalenti in ciascuna tipologia di evento;
• Parametrizzazione del territorio interessato e dell’efficienza delle infrastrutture esistenti.
La predisposizione di tutta la catena di interventi da attuare all'interno dell'ospedale è di esclusiva pertinenza del personale sanitario e deve consentire:
• L'accettazione contemporanea di un numero elevato di pazienti;
• L'erogazione di cure quanto più possibile qualificate e appropriate ai bisogni dei soggetti ricoverati.
Gli ospedali, non sufficientemente organizzati per dotarsi di un piano finalizzato all'accettazione ed al trattamento di numerosi pazienti, vengono dedicati ai pazienti ambulatoriali e a quelli già stabilizzati provenienti dall'area dell'emergenza e sostituire, per l'assistenza ordinaria, quegli ospedali che sono impegnati nell'assistenza di emergenza.
La pandemia ha richiesto una riorganizzazione degli ospedali a loro interno per far fronte ai flussi di pazienti nei momenti di picco dei contagi, ma non solo.
I modelli ospedalieri rigidi, ovvero “per specialità”, hanno avuto maggiori difficoltà di adattamento ai bisogni del momento. I SSR nei quali cure ed assistenza sono affidate agli ospedali nella maggioranza hanno subito una pressione più intensa rispetto ai SSR con reti assistenziali ben integrate e meglio bilanciate.
La pandemia, pur volendo mantenere le attuali prerogative e autonomie regionali dei SSR, riapre il tema di una più alta capacità di coordinamento nazionale per garantire “sussidiarietà verticale” e “orizzontale” nei territori ove i sistemi regionali dovessero avere momenti di criticità e di non adeguata risposta alle urgenze sanitarie nell’ottica di garantire pari accesso alle cure a tutti i cittadini in un approccio di universalismo ed equità dei SSR.
L’ospedale “flessibile” o“agile”
Con la pandemia gli ospedali organizzati per “intensità assistenziale” sono riusciti meglio ad adattarsi per accogliere i pazienti COVID-19 e ad ottimizzare l’uso dei PL disponibili, delle tecnologie e del personale sanitario ed a integrarsi più agevolmente con strutture COVID-19 dedicate extra ospedaliere e alla gestione ADI dei pazienti COVID-19.
Servono più ospedali “flessibili” e “integrabili” con attività assistenziali extra ospedaliere in una ottica di rete, cioè in grado di integrarsi con le strutture intermedie, la medicina territoriale e le cure primarie in un continuum dedicato per filiere assistenziali.
La risposta ospedaliera alla pandemia COVID-19 si è giocata sostanzialmente su due punti chiave:
• La possibilità di trasformare rapidamente strutture e porzioni di edificio in aree per l’assistenza a degenti infettivi, con diversi livelli di intensità di cura;
• La realizzazione di “percorsi separati” per pazienti infettivi in tutti i setting, dall’area triage, al pronto soccorso, alle sale operatorie, al percorso nascita, alle terapie intensive, alle degenze e alla morgue.
Per farlo efficacemente sono necessari reparti di degenza con accessibilità dagli estremi delle stecche e organizzazione a cellule assistenziali che permettono la realizzazione di moduli indipendenti e modificabili in dimensioni in base alle necessità, con possibilità di doppio accesso.
Quante più possibili stanze di degenzadovrebbero consentire la differenza di delta di pressione fra interno ed esterno.
Sulla base dell’esperienza della pandemia COVID-19 cambiano gli orientamenti e le linee guida progettuali per i percorsi interni che vanno predisposti per una rapida attivazione di tutte le misure necessarie alla prevenzione anti-contagio: separazione completa dei percorsi sporco-pulito, aree dedicate alla concentrazione dei casi sospetti, aree triage.
Occorre quindi prevedere la separazione dei percorsi: per i visitatori, per il personale sanitario in servizio, per i pazienti ricoverati, per la loro movimentazione e quella dei materiali.
I percorsi emergenza-elezione vanno progettati in modo da evitare interferenze che potrebbero rallentare la presa in carico dei pazienti destinati all’area critica, devono esserci zone filtro separate per operatori e visitatori in tutti gli accessi a rischio di esposizione a potenziali contaminazioni.
Tutti i percorsi verticali richiedono ascensori duplicati che, in caso di necessità, possono garantire la separazione sporco-pulito.
Infine sono da prevedere aree di permanenza e percorsi distinti per i pazienti potenzialmente contagiosi, in attesa di diagnosi
La pandemia “nell’ombra”: le infezioni ospedaliere resistenti agli antibiotici
L’esperienza della pandemia COVID-19 ha riproposto temi di igiene ospedaliera che erano stati parzialmente dimenticati negli ultimi decenni.
L’antibiotico-resistenza (AMR) continua a essere uno una delle grandi sfide di salute pubblica a livello globale. Solo nel nostro continente, le stime basate sui dati della European Antimicrobial Resistance Surveillance Network (EARS-Net) mostrano che ogni anno nell'Unione Europea (UE) e nello Spazio Economico Europeo (SEE) si verificano più di 670.000 infezioni dovute a batteri resistenti agli antimicrobici, e che circa 33.000 persone muoiono come conseguenza diretta di queste infezioni. Il costo per i sistemi sanitari di questi paesi è stimato essere attorno a 1.1 miliardi di euro.
Occorre ripensare spazi, percorsi e impianti degli ospedali perché siano più efficaci nel contrastare le infezioni correlate all’assistenza mentre promuoviamo la diffusione delle buone pratiche fra il personale sanitario.
La diversificazione fisica e i tragitti brevi nei percorsi per persone e materiali sono un classico presidio per ridurre il rischio di contaminazione delle superfici, degli indumenti e delle mani che devono essere previsti in fase di progettazione degli edifici.
La realizzazione di camere di degenza singole produce un sicuro effetto sulla prevenzione delle infezioni correlate all'assistenza. Inoltre, aggiunge flessibilità di uso della risorsa posto letto con ottimizzazione dei tassi di occupazione e rotazione.
La possibilità che una distribuzione dei pazienti in camera singola renda più impegnativa l'assistenza verrà ridimensionata con l’introduzione progressiva di tecnologie di telecontrollo.
Conclusioni
La pandemia COVID-19 è stata un’occasione per ripensare la progettazione sia dei processi sia degli spazi fisici degli ospedali e rafforzare una convinzione, già in parte diffusa, in merito alla necessità di cambiare ed adeguare tali strutture per poter avere nuovi ruoli ed affrontare nuove sfide.
Riflettendo sulla esperienza di questi anni di pandemia e anche nella prospettiva di endemizzazione della stessa o di non auspicabili, ma possibili, nuove pandemie, dobbiamo capire cosa è successo nei sistemi sanitari e nelle aziende sanitarie, cosa è successo nei territori e come possiamo non commettere più gli errori compiuti ed evitabili di fronte a una maxi emergenza sconosciuta e planetaria. Dobbiamo comprendere che non possiamo investire solo sulla prevenzione (vaccini e sistemi di protezione individuali e collettivi), ma anche su organizzazione e tipologia delle cure.
Appare quindi evidente che dovremo fare innovazione realizzando progetti, quindi usare il Project Management in modo intensivo e in linea con l’espressione “management by project” che indica un approccio organizzativo che applica metodi e tecniche di project management alle funzioni operative.
Dovremo velocemente imparare a gestire i progetti con un uso bilanciato di tecniche diverse, avere project manager capaci con competenze diverse, sponsor di progetti esperti e in grado di gestire le “turbolenze” che l’implementazione dei progetti generano nelle organizzazioni e, cosa veramente innovativa, dovremo creare una rete attiva di comunicazione e di condivisione con gli utenti finali sugli obiettivi intermedi e quelli a lungo termine ricercati e raggiunti.
Questa è la grande sfida che avremo davanti nei prossimi anni che, ovviamente, non possiamo fallire nell’interesse dei nostri pazienti.
Giorgio Banchieri
Segretario Nazionale ASIQUAS
Maurizio Dal Maso
Membro CDN ASIQUAS
Mario Ronchetti
Membro board scientifico Rivista QA ASIQUAS
Andrea Vannucci
Membro board scientifico Rivista QA ASIQUAS
16 febbraio 2022
© QS Edizioni - Riproduzione riservata