Studi e Analisi
“Pubblico” e “privato” in sanità come possono interagire? Integrazione, sussidiarietà e cooperazione
di G. Banchieri, A. Vannucci 19 gennaio - Siamo tra coloro che pensano che un sistema sanitario nazionale universalista sia un inestimabile bene in qualsiasi Paese, anche al di là dell’articolo 32 della nostra Carta Costituzionale. Non si tratta solo di un ruolo di tutela e miglioramento della salute dei cittadini, ma anche di crescita sociale ed economica di un Paese.
19 gennaio - Siamo tra coloro che pensano che un sistema sanitario nazionale universalista sia un inestimabile bene in qualsiasi Paese, anche al di là dell’articolo 32 della nostra Carta Costituzionale. Non si tratta solo di un ruolo di tutela e miglioramento della salute dei cittadini, ma anche di crescita sociale ed economica di un Paese. La fiducia è alla base di un sistema sanitario che intende funzionare perché è cruciale per la sua capacità di fornire prestazioni efficaci e di alta qualità.
La fiducia è essenziale anche quando anche si vogliano assicurare le risorse finanziarie necessarie per il sistema sanitario, quando ai cittadini viene chiesto di fornire tali risorse con le loro tasse e altri contributi.
Numerose indagini in vari Paesi hanno evidenziato una sfiducia, in progressione dopo la crescita della disaffezione verso la politica, nelle istituzioni e tra queste nei servizi sanitari pubblici.
Le persone sembrano non fidarsi del fatto che i servizi sanitari saranno in grado di fornire loro quanto e quando necessario e cercano altre vie, anche quando non sarebbe così indispensabile farlo.
Anche i professionisti sanitari stanno perdendo fiducia e non credono che il sistema sia in grado di valorizzarli quanto sentono di meritare.
I politici, dal canto loro, non si fidano della capacità del sistema sanitario di riformarsi per cogliere le nuove opportunità (come le innovazioni digitali) o per affrontare le sfide che più destano preoccupazione (come il rapido invecchiamento della popolazione). Hanno troppo spesso una prospettiva a breve e non si impegnano su programmi di riforma che richiedono un più lungo orizzonte temporale.
La trasformazione dei nostri sistemi sanitari richiede allora la ricostruzione della fiducia tra il sistema sanitario e le varie parti interessate ancor prima di provvedere al suo finanziamento adeguato.
Per farlo bisogna guardare a tre gruppi sociali ed usare tre approcci diversi:
- Per i pazienti – ricostruire la fiducia coinvolgendoli attivamente nella loro cura, essendo trasparenti e promuovendo l'impegno delle comunità, anche quelle periferiche e numericamente limitate;
- Per i professionisti – ricostruire la fiducia reclutando, trattenendo e motivando adeguatamente gli operatori sanitari ed essendo sensibili alle loro esigenze di lavoro e di vita;
- Per i politici – ricostruire la fiducia dimostrando rinnovate capacità di governance della salute e di progettazione di politiche sanitarie inclusive.
Il finanziamento
Ricostruita la fiducia, e operando per mantenerla, possiamo pensare con qualche possibilità di successo alla resilienza del sistema. Resilienza che non significa poter mantenere, ma mutare e crescere assicurando le risorse finanziare che servono per rispondere, in ogni occasione e in nuovi contesti, alla sua missione.
In Italia, secondo un recente rapporto OCSE “le attuali proiezioni di bilancio suggeriscono che, dopo anni di aumenti eccezionali della spesa nel 2020 e nel 2021, si è registrato un aumento nominale più moderato della spesa pubblica per la sanità nel 2023 (2,8%) con una correzione nel 2024 prima di un ritorno alla crescita nominale annua pari a tra il 2-3% previsto per il 2025-26. Considerando le più recenti stime di inflazione per il Paese, ciò si tradurrà molto probabilmente in una diminuzione della spesa pubblica in termini reali nei prossimi anni”.
Si prevede che la percentuale del PIL destinata all’assistenza sanitaria finanziata con fondi pubblici sarà inferiore al livello pre-pandemia dal 2024 in poi e quindi “senza un cambio di paradigma quello italiano, come altri SSN, diventerà insostenibile”.
È vero che il nostro Paese ha un enorme debito pubblico e che le priorità concorrenti per la spesa pubblica stanno comprimendo i bilanci sanitari, ma affermare che la spesa sanitaria non dovrebbe mai essere inferiore al 7-7,5 % del PIL è coerente con l’indispensabile aumento della quota economica destinata alla sanità che è necessaria per far fronte alla combinazione di inflazione, aumento dei redditi, innovazione tecnologica e invecchiamento della popolazione.


A fronte delle indubbie difficoltà tra le opzioni sul tappeto c’è anche quella di rivalutare i confini tra spesa pubblica e privata. Nel 2022, la quota di spesa dei governi o dell’assicurazione sanitaria obbligatoria nei Paesi OCSE era già al 76%. Senza risorse pubbliche aggiuntive disponibili per la sanità, una maggiore spesa sanitaria verrà automaticamente spostata al settore privato e ciò potrebbe aumentare le disuguaglianze sanitarie.
È necessario un dibattito sulle direzioni che a lungo termine il rapporto pubblico-privato potrà prendere, anche nei termini di quali saranno i migliori acquisti di prestazioni e servizi per i budget pubblici limitati.
Come definire il rapporto tra “pubblico” e “privato”
Per “collaborare” e non “competere” occorre che soggetti che operano con i SSR e comunque tutte le parti interessate riconoscano reciprocamente gli interessi di cui sono portatrici, convergano su obiettivi di salute per territori omogenei, condividano linee guida e procedure cliniche, garantiscano la continuità assistenziale, condividano valori quali l’appropriatezza e l’efficacia delle cure, l’equità e l’universalismo.
La collaborazione tra organizzazioni sanitarie private e il sistema pubblico si presume che possa portare a un utilizzo più efficiente delle risorse e a un miglioramento complessivo dell'assistenza sanitaria se vengono messe in campo le azioni utili per promuovere una “collaborazione efficace”.
I punti chiave sono sinteticamente:
- Scambio delle informazioni: facilitare un flusso efficiente di informazioni tra le organizzazioni private e il sistema pubblico è essenziale. Questo può essere realizzato attraverso sistemi informativi condivisi, standardizzati e sicuri che rispettino le normative sulla privacy dei pazienti e la sicurezza dei dati.
- Standard comuni: stabilire standard comuni per la registrazione dei dati, la gestione dei pazienti e i protocolli di cura può semplificare la collaborazione e garantire un livello uniforme di qualità nell'assistenza fornita.
- Piani di trattamento integrati: sviluppare piani di trattamento integrati che coinvolgano entrambe le parti può migliorare la continuità delle cure per i pazienti. Questo è particolarmente importante in casi di malattie croniche o condizioni che richiedono un monitoraggio a lungo termine.
- Protocolli condivisi: stabilire protocolli e linee guida condivise per la gestione di specifiche condizioni cliniche può garantire un approccio uniforme e coerente nell'assistenza, indipendentemente dal tipo di struttura sanitaria coinvolta.
- Formazione congiunta: organizzare programmi di formazione congiunta per il personale delle organizzazioni private e pubbliche può migliorare la conoscenza ed il rispetto tra i diversi team e garantire che tutti i professionisti siano informati sulle migliori pratiche e le procedure più appropriate.
- Contratti e accordi chiari: stipulare contratti e accordi chiari che definiscano i ruoli, le responsabilità, i livelli di servizio e i meccanismi di finanziamento può contribuire a evitare malintesi e conflitti.
- Incentivi finanziari appropriati: creare incentivi finanziari per promuovere la collaborazione può incoraggiare le organizzazioni private a partecipare a iniziative con il sistema pubblico. Questi incentivi dovrebbero riflettere la qualità dell'assistenza fornita e il valore aggiunto per i pazienti
- Feedback e valutazione continua: implementare sistemi di feedback e valutazione continua per monitorare l'efficacia della collaborazione e apportare eventuali miglioramenti necessari nel tempo.
I “tetti di “spesa” che regolano i rapporti di molti SSR con i soggetti “accreditati” non garantiscono di per sé efficacia, appropriatezza delle cure, presa in carico tempestiva ed equa e continuità assistenziale.
Se l’erogatore “accreditato” è libero all’interno del suo “tetto di spesa” di incentivare le offerte per lui più reddituali, questo non comporta cooperazione, ma solo concorrenza su segmenti di offerta in cui il “privato“ riesce ad essere concorrenziale per scelte e modalità di gestione più competitive rispetto al “pubblico”.
Come possono interagire le organizzazioni private e il servizio pubblico
Ci sono tre parole: “integrazione”, “sussidiarietà”, “cooperazione” spesso usate l’una per l’altra, ma che hanno significati diversi. Quando s’instaurano rapporti tra organizzazioni sanitarie diverse, in particolare tra “soggetti privati” e “soggetti pubblici”, sarebbe importante e doveroso per le istituzioni preposte prestabilire in quale dei tre ambiti si collocherà il rapporto funzionale per definirne con chiarezza scopi, risultati attesi e metodi di misura degli stessi, nonché di rendicontazione pubblica (accountability).
Le tre modalità possibili sono:
- Integrazione: intesa come erogazione dell’assistenza attraverso il potenziamento del coordinamento e della continuità della cura[1] all’interno e tra le diverse istituzioni variamente coinvolte e tra i soggetti delle filiere assistenziali nell’assistenza dei pazienti[2]
- Sussidiarietà: intesa come “sussidiarietà verticale” quando i bisogni dei cittadini sono soddisfatti dall'azione degli enti amministrativi pubblici, e di “sussidiarietà orizzontale” quando tali bisogni sono soddisfatti dai cittadini stessi, magari in forma associata e\o volontaristica o da “terzi erogatori”;
- Cooperazione: intesa come collaborazione tra soggetti diversi per perseguire obiettivi e valori
Integrazione
Integrare significa (Treccani vocabolario) “rendere intero, pieno, perfetto ciò che è incompleto o insufficiente a un determinato scopo, aggiungendo quanto è necessario o supplendo al difetto con mezzi opportuni”.
In sanità l’integrazione è il processo attraverso cui il sistema acquista e conserva unità strutturale e funzionale ed è anche il prodotto di tale processo.
L’integrazione può assumere diverse forme e coinvolgere diversi livelli del sistema sanitario.
A livello di servizi/processi
Per quanto riguarda le tipologie d’integrazione rispetto alla tipologia degli operatori e/o delle strutture eroganti possiamo parlare di integrazione tra:
- Diverse professioni (es. Equipe sala operatoria)
- Diverse discipline (es. Coordinamento tra reparto degenza/laboratorio analisi/servizi radiologia)
- Diversi livelli essenziali di assistenza (es. Dimissioni protette, continuità ospedale-ospedale di comunità)
- Diversi settori assistenziali (es. Tra strutture sanitarie e sociali: integrazione sociosanitaria)
A livello di sistema
Perché integrare? I 5 driver/motivi principali dell’agenda dell’assistenza integrata sono:
1) L’assistenza integrata affronta il cambiamento di domanda di assistenza (es. invecchiamento della popolazione)
2) L’assistenza integrata riconosce che i risultati sanitari e sociali sono interdipendenti
3) L’assistenza integrata è un veicolo per l’integrazione sociale dei gruppi più vulnerabili della società (es. migliore accesso ai servizi)
4) L’assistenza integrata può portare a una migliore efficienza del sistema (migliore coordinamento dell’assistenza)
5) L’assistenza integrata può migliorare la qualità e la continuità dell’assistenza (es. migliore coordinamento dell’assistenza).
Opportuno anche ricordare quanto contenuto nel documento “Integrated Care. A Guide for Policymakers “pubblicato al termine della “European Social Network Conference” di Edimburgo 2005:
- L’assistenza integrata cerca di colmare la tradizionale divisione tra salute e assistenza sociale. Impone la prospettiva del paziente come principio organizzativo di erogazione dei servizi e modifica vecchi e ridondanti modelli di assistenza basata sull’offerta.
- L’assistenza integrata consente un’assistenza sanitaria e sociale flessibile, personalizzata e senza soluzione di continuità.
- L’Assistenza integrata è un insieme coerente di metodi e modelli sul finanziamento, livelli amministrativi e organizzativi di erogazione del servizio e clinici progettati per creare connettività, allineamento e collaborazione all’interno e tra i settori di cura e assistenza.
Punti chiave di una possibile integrazione tra organizzazioni pubbliche e private in sanità sono:
- Partenariati Pubblico-Privato - rappresentano un meccanismo comune di integrazione come ad esempio i project financing. Il settore pubblico e quello privato collaborano per sviluppare, finanziare, e/o gestire progetti o servizi sanitari.
- Contratti di Servizio - le organizzazioni pubbliche possono stipulare contratti con fornitori privati per la fornitura di servizi sanitari specifici. Questi contratti stabiliscono gli obblighi delle parti e devono prevedere anche le metriche da adottare per verificare e garantire la qualità e l'accessibilità dei servizi previsti.
- Condivisione di Risorse e Tecnologie - l'integrazione può coinvolgere la condivisione di risorse umane e tecnologie tra enti pubblici e privati. Ad esempio, le tecnologie informatiche possono essere condivise tra diversi fornitori, pubblici e privati, per massimizzare l'utilizzo di strumenti che hanno come finalità la cura dei pazienti, la conoscenza dei bisogni sanitari, la pianificazione dei servizi.
- Flusso di Pazienti: gli accordi di integrazione possono prevedere la possibilità di un flusso di pazienti tra strutture pubbliche e private, garantendo che i pazienti ricevano cure adeguate, indipendentemente dalla natura dell'ente erogatore a condizioni predefinite.
- Formazione e Ricerca Condivisa: le organizzazioni pubbliche e private possono collaborare nella formazione di professionisti sanitari e nella ricerca. Questa collaborazione può portare a progressi scientifici e clinici che beneficiano l'intera comunità.
- Standard di Qualità e Regolamentazione: è fondamentale stabilire standard di qualità e meccanismi di regolamentazione che si applichino sia al settore pubblico che a quello privato. Questi standard garantiscono che i servizi forniti siano sicuri, efficaci, appropriati e rispettino gli stessi requisiti di qualità. L’accreditamento istituzionale è la modalità di riferimento nella maggioranza dei Paesi con sistemi sanitari pubblici.
- Mettere in pratica modelli di assistenza integrata, pone sfide importanti a livello politico, organizzativo e di erogazione dei servizi.
L’integrazione comporta l’accettazione di una piattaforma di valori che vengono riconosciuti come comuni.
L‘integrazione tra organizzazioni pubbliche e private nel settore sanitario dovrebbe tradursi nella collaborazione e nella sinergia tra enti governativi ed entità private per migliorare l'efficienza, l'efficacia e l'accessibilità dei servizi sanitari.
L‘integrazione tra organizzazioni pubbliche e private può offrire vantaggi come l'ottimizzazione delle risorse, l'accelerazione dell'implementazione di nuove tecnologie e la migliorata accessibilità ai servizi sanitari. Tuttavia, è importante gestire attentamente le dinamiche di potere, la trasparenza e l'equità per assicurare che l'integrazione generi effettivamente valori per pazienti e cittadini.
Sussidiarietà
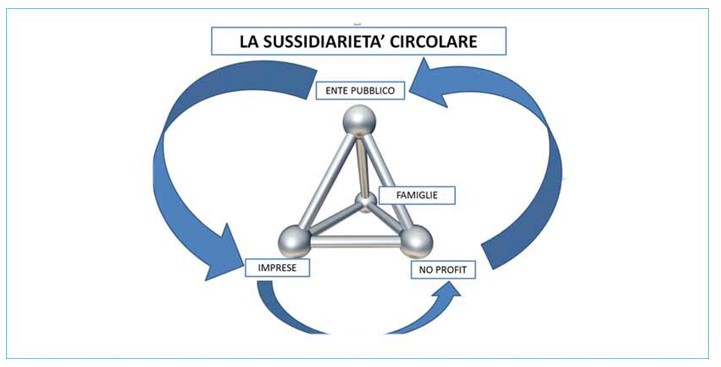
La sussidiarietà prevede, per la sua realizzazione, che si instaurino rapporti fra soggetti pubblici e soggetti privati in vista del perseguimento di un interesse comune ad entrambi: l'interesse generale.
La sussidiarietà è un principio ad alta valenza relazionale perché esprime potenziali regole che concernono la convivenza ordinata di una pluralità di soggetti tra loro distinti.
La sussidiarietà nei servizi sanitari si riferisce al principio secondo il quale le decisioni e le responsabilità riguardanti la fornitura dei servizi sanitari dovrebbero essere assegnate al livello più appropriato di governo o organizzazione, tenendo conto delle diverse esigenze e circostanze locali. Questo principio si basa sull'idea che le decisioni dovrebbero essere prese al livello più vicino possibile ai cittadini interessati, garantendo al contempo la collaborazione tra i diversi livelli di governo.
È importante notare che l'attuazione della sussidiarietà nei servizi sanitari in Italia può variare a seconda del contesto politico, culturale ed economico di ciascuna Regione.
Alcune Regioni possono adottare un modello più decentralizzato, mentre altre possono mantenere una maggiore centralizzazione nella gestione dei servizi sanitari.
Ecco alcuni punti chiave relativi alla sussidiarietà tra organizzazioni pubbliche e private nel campo della sanità:
- Complementarietà dei ruoli - la sussidiarietà implica che le organizzazioni pubbliche e private possano svolgere ruoli complementari. Ad esempio, se in determinate contingenze e in considerazione delle loro prerogative gestionali si ritiene che le organizzazioni private possano fornire servizi specializzati o innovativi, i servizi pubblici possono concentrarsi su servizi di base e garantire che tutto il sistema abbia una maggiore equità nell'accesso;
- Collaborazione: la sussidiarietà promuove la collaborazione tra enti pubblici e privati per massimizzare l'efficienza e l'efficacia nella fornitura di servizi sanitari.
- Scelta e concorrenza - la sussidiarietà dovrebbe implicare la libera possibilità di scelta da parte dei cittadini tra fornitori pubblici e privati di servizi sanitari. La concorrenza può essere vista come uno stimolo per migliorare la qualità e l'efficienza dei servizi ma può trasformarsi se non regolata efficacemente in un meccanismo distorsivo e moltiplicare i costi
- Equità nell'accesso - un aspetto critico della sussidiarietà nel settore sanitario è garantire che l'accesso ai servizi sia equo e che le organizzazioni private non escludano categorie di persone a causa di fattori socioeconomici e di loro vincoli di offerta (vedi selezione dei pazienti).
- Regolamentazione e supervisione - la sussidiarietà richiede un adeguato quadro regolatorio e di supervisione per garantire che entrambi i settori rispettino standard di qualità, sicurezza e accessibilità. L'autorità di regolamentazione dovrebbe assicurarsi che i servizi privati siano accessibili a tutti e che non si verifichino pratiche discriminatorie.
Cooperazione
La cooperazione tra organizzazioni pubbliche e private nel settore sanitario è un approccio che mira a sfruttare le forze complementari di entrambi i settori per migliorare l'efficienza, l'accessibilità e la qualità dei servizi sanitari. Questa collaborazione può assumere diverse forme, e il coinvolgimento di entrambe le parti può portare a vantaggi significativi.
I punti chiave della cooperazione possibile tra organizzazioni pubbliche e private in sanità sono:
- Condivisione di Risorse e Infrastrutture - la cooperazione può coinvolgere la condivisione di risorse e infrastrutture tra organizzazioni pubbliche e private. Ad esempio, strutture sanitarie pubbliche potrebbero condividere attrezzature diagnostiche avanzate con enti privati, ottimizzando l'uso delle risorse disponibili, come sta accadendo da più parti per la riduzione delle liste d’attesa
- Collaborazione nella Ricerca e Sviluppo: la cooperazione nella ricerca e nello sviluppo di nuove terapie, farmaci e tecnologie mediche può accelerare l'innovazione nel settore sanitario. Questa collaborazione può coinvolgere sia enti pubblici che privati e contribuire alla scoperta di soluzioni più efficaci.
- Accordi di Formazione e Sviluppo del Personale: la formazione e lo sviluppo del personale sanitario possono beneficiare della collaborazione tra enti pubblici e privati. La condivisione di programmi di formazione e lo scambio di competenze possono migliorare la qualità complessiva della forza lavoro sanitaria.
- Accesso Equo ai Servizi: la cooperazione dovrebbe essere progettata per garantire un accesso equo ai servizi sanitari per tutte le fasce della popolazione. Ciò implica che gli accordi tra organizzazioni pubbliche e private devono essere strutturati in modo da evitare discriminazioni e garantire l'equità nell'accesso alle cure.
- Regolamentazione adeguata: un ambiente normativo chiaro e ben regolamentato è essenziale per garantire che la cooperazione tra organizzazioni pubbliche e private avvenga in modo trasparente e conforme agli standard di qualità e sicurezza.
Considerazioni finali
Il “modello” di democrazia occidentale si è basato su un sistema sociale caratterizzato da un’area estesa di ceti intermedi, di classi sociali organizzate e rappresentate da corpi intermedi ovvero, partiti, sindacati, associazioni. Una società tendenzialmente “fluida” comporta invece una fragilità sociale e una riduzione dell’individuo a una “monade” isolata e sola, spesso non in grado di sentirsi parte di un qualcosa di più ampio e strutturato che gli dia senso del “noi” e identità sociale. In questo contesto le transizioni in atto nella maggioranza dei sistemi sanitari possono svolgere un ruolo di mitigazione o al contrario aggravare le tendenze individualiste. Il passaggio non è da poco perché può non solo comportare la fine di fatto dei sistemi di welfare così come li abbiamo conosciuti ma il passaggio a futuri sistemi altamente imperfetti.
Le alleanze tra organizzazioni pubbliche e private possono portare a sistemi sanitari più resilienti e adattabili, ma è importante gestire attentamente le dinamiche di potere, garantire la trasparenza e mantenere l'attenzione sulla missione principale, cioè migliorare la salute della popolazione in base ai bisogni rilevati e non condizionati dai vincoli delle offerte esistenti nei territori.
La pianificazione e la regolamentazione efficace da parte dello Stato e delle Regioni sono fondamentali per garantire che un sistema misto sia orientato al bene comune.
La chiave del successo nella collaborazione tra organizzazioni sanitarie private e il sistema pubblico è la trasparenza, la comunicazione aperta e la volontà di lavorare insieme per migliorare l'assistenza sanitaria complessiva. C’è questa volontà reciproca?
Lo scenario attuale di confronto, collaborazione, ma anche conflitto tra sanità pubblica e privata comporta una più chiara e determinata assunzione di responsabilità a livello istituzionale. Logiche di conservazione aprioristica (tutto pubblico sempre!) sono sbagliate; destinate a non funzionare, aprono a quelle pericolose prospettive che proprio chi le professa paventa.
Sull’altro fronte l’approccio di stampo neoliberista, cioè affidarsi alla dinamica di “mercato” sarebbe veramente esiziale e colpevole da parte della politica del nostro Paese.
Già ora abbiamo rinunce alle cure, ricorso all’indebitamento per malattie catastrofiche, aumento delle diseguaglianze e delle fragilità fisiche e sociali. Una politica d’imprudente apertura al mercato sanitario aggraverebbe i costi e non porterebbe benefici. Già adesso ci sono in letteratura segnalazioni di come le logiche d’impresa, come i private equity negli Stati Uniti, non stanno generando né risparmi finanziari né guadagni in qualità e sicurezza delle cure
Diversamente, con oculate scelte e politiche coerenti, i vantaggi potrebbero esserci e consentire cure migliori, appropriate, eque e più sostenibili.
Insistiamo pertanto con quanto nel nostro precedente articolo sul tema pubblico/privato abbiamo sottolineato per rimarcare che non si parla di un passaggio di mano tra sistemi sanitari pubblici e privati ma di nuovi e responsabili ruoli tenendo conto sempre che:
Chi se non il “pubblico” può e deve svolgere questo lavoro di riallineamento degli interessi “privati” presenti nelle filiere assistenziali su obiettivi di salute generali?
Chi se non il “pubblico” ha i dati e la visione di insieme per svolgere analisi di “stratificazione dei bisogni di salute”?
Chi se non il “pubblico” può elaborare e proporre policy di “medicina di popolazione”, di “medicina di comunità”, di “medicina di prossimità” e di “continuità assistenziale”?
Giorgio Banchieri
Segretario Nazionale ASIQUAS, Dipartimento di Scienze Sociali ed Economiche della Università “Sapienza” di Roma, Docente LUISS Business School Roma.
Andrea Vannucci
Socio ASIQUAS, Professore a contratto DISM Università di Siena, socio Accademia Nazionale di Medicina, Genova.
[1] WHO (2018) - Continuity and coordination of care A practice brief to support implementation of the WHO Framework on integrated people-centred health services.
[2] Di Stanislao F., Visca M., Caracci G., Moirano F.: Sistemi integrati e continuità nella cura. Salute e Territorio. Anno XXXI - Marzo-Aprile, 2010. Pagg. 80-89