
Pnrr: i tagli degli obiettivi e la coerenza dei dati…

Riprendiamo la riflessione partendo dai dati PNRR ufficiali e facciamo riferimento al recente articolo, pubblicato su “Quotidiano sanità”, da Franco Pesaresi, membro CDN ASIQUAS, titolato “Che fine faranno i nuovi presidi di assistenza territoriale con la modifica del PNRR salute?”[1] in cui si chiedeva “… quale futuro per le case della comunità, gli ospedali di comunità e le COT? La fase della selezione delle opere da realizzare immediatamente sarà una fase molto delicata da cui dipende il successo del PNRR, ma anche molto rilevante al fine della riorganizzazione della rete dei servizi territoriali per cui bisognerà portarla avanti con attenzione ed equilibrio.”
Inoltre riprendiamo la verifica dei dati partendo dall’articolo pubblicato sempre su “Quotidiano sanità” il 15 maggio 2023, titolato “PNRR I conti non tornano…”, in cui cercava di verificare “la veridicità e la coerenza dei flussi di dati provenienti da diverse fonti istituzionali sull’attuazione di Case e Ospedali di Comunità e delle Centrali Operative Territoriali.”[2]
Come già scritto, in permanenza della pandemia da SARS-COV-2, il perseguimento dei tre principi fondamentali del nostro SSN (universalità, uguaglianza ed equità) richiedevano e richiedono un cambio di prospettiva, passando da sistemi sanitari progettati intorno alle malattie e alle istituzioni a sistemi sanitari vicini alle “persona” e alle “comunità”.
Nel PNRR si assumeva l’obiettivo di potenziare i servizi assistenziali territoriali per consentire l’effettiva applicazione dei Livelli Essenziali di Assistenza, riducendo le disuguaglianze, e contestualmente costruendo un modello di erogazione dei servizi condiviso ed omogeneo sul territorio nazionale.
Pertanto per erogare servizi universalmente accessibili, integrati, centrati sulla “persona” in risposta alla maggioranza dei problemi di salute del singolo e della comunità nel contesto di vita, il SSN dovrebbe perseguire la pianificazione, il rafforzamento e la valorizzazione dei servizi territoriali tramite lo sviluppo di strutture di prossimità, il potenziamento delle cure domiciliari e l’integrazione tra assistenza sanitaria e sociale, che promuova lo sviluppo di équipe multidisciplinari.
Questo era quanto scritto nel PNRR, vedi DM 77.
La strategia perseguita con il PNRR era volta ad affrontare in maniera sinergica tutti gli aspetti critici preesistenti. Un significativo sforzo in termini di riforme e investimenti era finalizzato ad allineare i servizi ai bisogni di cura dei pazienti in ogni area del Paese.
L’”incipit” del PNRR, infatti, era mettere in grado le ASL e i Distretti Sociosanitari di realizzare una analisi della “stratificazione dei bisogni delle popolazioni” per patologie. Conseguentemente una larga parte delle risorse era o doveva essere destinata a migliorare le dotazioni, le infrastrutture e le tecnologie, e a promuovere la ricerca e l’innovazione.
In particolare la Missione 6 del PNRR si articolava in due componenti, ovvero, sviluppo delle reti di prossimità, delle strutture intermedie e della telemedicina per l’assistenza sanitaria territoriale e sviluppo dell’innovazione, della ricerca e della digitalizzazione del Servizio Sanitario Nazionale, compreso un forte rinnovamento degli ospedali.
Rinnovamento degli ospedali su cui come ASIQUAS, Associazione Italiana per la Qualità della Assistenza Sanitaria e Sociale, abbiamo sviluppato con altri colleghi esperti una riflessione che sarà presentata ai primi di settembre come “Quaderno n. 45 di “Quotidiano sanità” in collaborazione con ASIQUAS” dal titolo “L’ospedale flessibile: quale organizzazione e quali modelli per il futuro”.
Per innovare l’assistenza territoriale, come ipotizzato nel PNRR, la “presa in carico del paziente” dovrà essere determinata da un Piano/Progetto Assistenziale Individuale, che raccoglie e descrive in una ottica multidisciplinare le informazioni salienti relative ai soggetti in condizioni di bisogno, classificati per livello di complessità e per livelli di assistenza specifici, nonché per i tempi e le modalità di erogazione.
Tutto ciò per favorire le migliori condizioni di salute e di benessere raggiungibile per la persona malata.
Per la realizzazione di questi investimenti il fabbisogno era stato stimato in 4,00 miliardi di euro, di cui 3,48 miliardi connessi ai costi derivanti dal servire un numero crescente di pazienti, 0,48 miliardi per l’istituzione delle COT e 0,04 miliardi per i sistemi informativi.
Per la realizzazione di tali interventi era prevista l’utilizzazione degli strumenti della programmazione negoziata, necessari per garantire il coordinamento dei livelli istituzionali e degli enti coinvolti.
Nel dicembre del 2020, in preparazione del DM 71, poi DM 77, il Dipartimento Affari Sociali del Servizio Studi della Camera dei Deputati ha elaborato la “Relazione sullo sviluppo delle Case della Salute e degli Ospedali di Comunità nelle regioni italiane (anno 2020)” pubblicata nel febbraio 2021.
Dalla rilevazione svolta la consistenza delle Case della Salute e degli Ospedali di Comunità per Regione era la seguente:
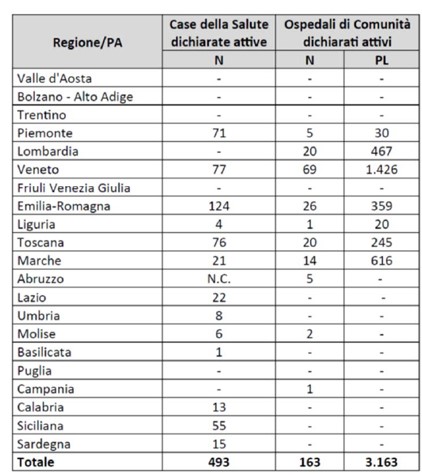
[Fonte: Ufficio Studi Camera dei Deputati, «Case della salute ed Ospedali di comunità: i presidi delle cure intermedie. Mappatura sul territorio e normativa nazionale e regionale», 1marzo 2021].
Il punto chiave della progettazione delle strutture intermedie e delle reti di prossimità nel PNRR erano, e dovrebbero ancora essere, i Distretti Sociosanitari della ASL che assumono non solo il ruolo di coordinatori amministrativi dei servizi territoriali, ma anche quello di “agenzie di salute” della popolazione di riferimento, costruendo nei territori Piani di Salute condivisi con tutti gli operatori delle filiere assistenziali.
In base ad una survey MES di Pisa, CARD 2022 in collaborazione con AGENAS venivano censiti i Distretti in Italia al momento di emanazione del PNRR. I Distretti erano 568 con un numero di abitanti compreso tra i 60.000 e i 190.000.
Case della Salute
Nel PNRR con il passaggio da “Casa della Salute” a “Casa della Comunità” si perseguiva l’obiettivo di migliorare la qualità di tutti i servizi offerti promuovendo un approccio integrato e multidimensionale con il settore sociale.
La “Casa della Comunità”, quindi, era il modello organizzativo per l’assistenza di prossimità per la popolazione di riferimento, luogo fisico e di facile individuazione al quale i cittadini possono accedere per bisogni di assistenza sanitaria, sociosanitaria e sociale.
Gli standard di riferimento, in base al DM 77, erano i seguenti: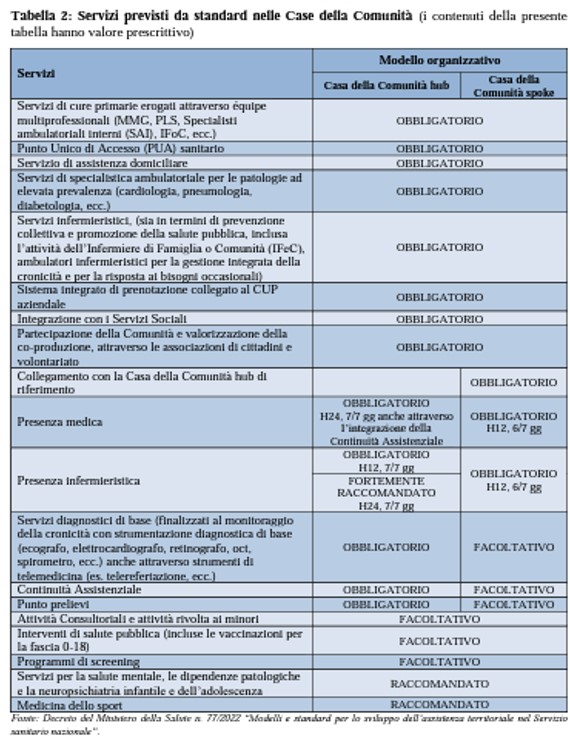
Le Case della Salute erano nel 2020, dati Ufficio Studi Camera dei Deputati/Conferenza Stato Regioni, 493. Diventano al momento della pubblicazione del PNRR, sempre fonte AGENAS 554 (+ 61). L’obiettivo previsto nel PNRR era di finanziare 1.350 Case di Comunità.
Quindi 1 su 2 dovevano essere realizzate “ex novo”.
Nel monitoraggio AGENAS 2023 quelle attive si riducevano a 122, nel POR, + 11 extra POR, per un totale di 133. Rispetto ai dati 2020 ne mancavano all’appello 360 …
Sono state tutte chiuse? Erano dati non corretti?
Abbiamo una differenza pari a – 73%.
Tabella 2 – Case delle Comunità finanziate con il PNRR e Case della Salute[3]
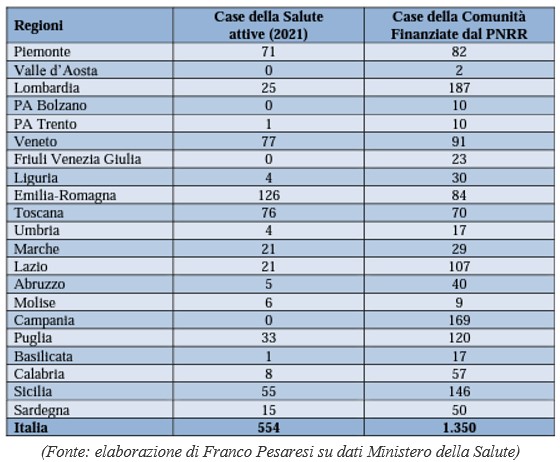
Il Ministero della Salute ora propone di ridurre il numero delle Case di Comunità dalle previste 1.350 a 936, ovvero – 414 (-30,66%). La principale motivazione è l’aumento dei costi di investimento e dei tempi di attuazione. Per il Governo il piano precedente non può essere più considerato attuabile.
Non si capisce perché, come durante la pandemia, non si può procedere con un regime di “de-regulation”
provvisoria e con modelli e strumenti di verifica “ex post” … per snellire le procedure e ridurre i tempi di esecuzione … L’idea, quindi, sembra quella di privilegiare le “ristrutturazioni”, ma non risolve il problema perché le CdC da finanziare sarebbero 936, mentre le CdC da ristrutturare, secondo le Regioni, sarebbero ben 1.121 … quale fonte dati è più veridica?
Per allineare i dati occorrerebbe selezionare ancora, operando altre 185 esclusioni di progetti. Con quali criteri e su quali territori? Nelle scelte delle Regioni le CdC “hub” erano 937, nonostante che i Distretti siano 598, vedi censimento AGENAS, CARD, MES Pisa, e nonostante che negli standard del DM 77 sia prevista 1 CdC “hub” per Distretto, ovvero 598. Quindi saltano tutte le CdC “spoke”? Rischia di cambiare tutto il disegno delle reti territoriali del PNRR …
Ospedali di Comunità
Gli Ospedali di Comunità erano nel 2020, dati Ufficio Studi Camera dei Deputati/Conferenza Stato Regioni, 163 con 3.163 PL attivi. Diventavano al momento della pubblicazione del PNRR, applicando gli standard del DM 77, sempre fonte AGENAS, 1.204 con l’obiettivo di raggiungere ulteriori 7.620 PL attivi, per arrivare infine ad un numero di 400 nella versione finale del PNRR. Quindi circa 1 su 2 doveva essere realizzato “ex novo”.
In base al monitoraggio AGENAS 2023, quelli attivi erano 31, previsti nel POR, e 25 previsti extra POR, per un totale complessivo 56 su 554 previsti, pari a poco più del 10,00%.
Anche per gli Ospedali di Comunità conoscendo per studi e ricerche svolte le consistenze reali nelle Regioni citate i dati che circolano sono assolutamente incoerenti con le realtà territoriali.
La proposta di modifica del Governo prevede di ridurre il numero degli OdC da 400 a 304, destinando le risorse ai progetti di ristrutturazione di edifici esistenti che non presentano complessità attuative. La proposta viene giustificata dall’aumento dei costi dell’investimento e dei tempi di attuazione.
Alcuni dati sembrano confermare questa soluzione. Se sottraiamo i 94 ospedali di comunità che le Regioni hanno previsto come nuove edificazioni dai 400 previsti dal PNRR, otteniamo 306 interventi negli OdC che è quasi coincidente con i 304 interventi previsti dalla proposta di modifica del PNRR del Governo.
Tabella 3 – Ospedali di Comunità esistenti al 2021 e finanziati dal PNRR[4]

Le Centrali Operative Territoriali
Nel 2020 nelle Regioni non avevamo esperienze di COT attive, se non in alcune ASL.
Si erano invece sviluppate esperienze diffuse di COA, Centrali Operative Aziendali, durante la pandemia, per coordinare le attività delle USCA e di altri servizi dedicati a pazienti Covid 19 in regime domiciliare.
Da questa esperienza nasce l’ipotesi di riconvertire le COA in COT H (ospedaliere) e COT D (Distrettuali).
In base ai dati del monitoraggio AGENAS 2023 le Centrali Operative Territoriali attive erano 14, pari al 2,34% del totale previsto. I Distretti erano 568, le COT programmate erano 602, 34 in più rispetto allo standard del DM 77.
Perché? La COT è un servizio telematico e ha un solo limite l’esistenza della connettività nei territori.
La proposta del Governo prevede oggi la riduzione del numero delle COT da 600 a 524, che non corrisponde al numero dei Distretti esistenti, che sono ancora 568, vedi l’articolo di Giorgio Banchieri e altri, titolato “Le “mille sigle” del PNRR. Ma cosa c’è dietro tutti quegli acronimi?”[5], e il suo differimento di un semestre (a fine 2024), giustificata dall’aumento dei costi dell’investimento. Non sono chiari i criteri di scelta …
Personale
Quando c’erano le Scuole Infermieristiche presso i Grandi Ospedali italiani si formavano 7/8 infermieri per ogni medico laureato. Con lo sviluppo delle attività assistenziali sociosanitarie, residenziali e di prossimità, nonché USCA e ADI, probabilmente ne servirebbero 8/9 per ogni medico.
Stando al prospetto dal 2011 al 2021 abbiamo 1,4 infermieri per medico, media degli ultimi anni 0,9!
Applicando il parametro che si evince dallo studio globale apparso su “The Lancet”[6], il rapporto tra medico e infermieri per 10.000 abitanti dovrebbe essere pari a 3,4 infermieri e ostetriche per medico. Applicandolo abbiamo i dati che potete leggere nella tabella seguente:
Tabella 4 – Numero laureati medici e infermieri 2011-2021 e stima fabbisogno ottimale
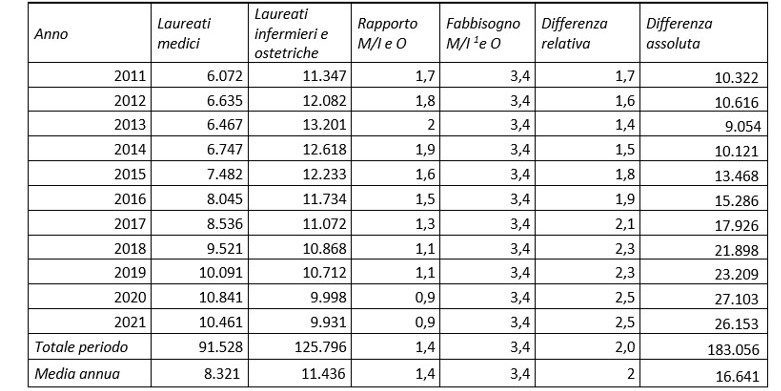
(Fonte: elaborazione Giorgio Bancheri su standard apparsi su “The Lancet” e dati assoluti Ministero Salute)
Da quanto sopra affrontare il tema del PNRR senza porsi in modo sostanziale il problema del numero e delle qualifiche del personale, equivale a ridurre lo stesso PNRR in una serie di investimenti strutturali e di dotazioni, pur necessari, che rischiano di essere fini a sé stesi.
Non bastano i programmi di formazione, pur necessari e previsti nel PNRR, non bastano investimenti innovativi, tutti potenzialmente e tendenzialmente “labour saving”, servono risorse nuove, qualificate, motivate e oggetto di politiche attive di loro sviluppo professionale e di carriera e nuovi modelli di gestione dei servizi sempre più in una ottica di gestione trasversale per livelli di “intensità di cura” e/o di “livelli di complessità assistenziale”.
Per garantire una “presa in carico” dei pazienti da parte di equipe multi professionali, multidisciplinari, in setting assistenziali diversi gestiti in modo integrato sia a livello ospedaliero che nel territorio.
Servono nuovi modelli gestionali.
Tabella 5- Costi stimati del personale delle 1.350 Case della Comunità previste nel PNRR
(Fonte: elaborazione di Franco Pesaresi su dati Ministero della Salute)
Per la gestione a regime delle Case di Comunità in base agli standard di personale da DM 77 abbiamo 1.350 coordinatori infermieristici, 14.850 infermieri e 10.800 unità di personale di supporto, per un totale di 27.000 unità per un valore su base annuale di €. 1.496.171.160.[7]
Tabella 5 – Il finanziamento del personale delle 1.350 Case di Comunità
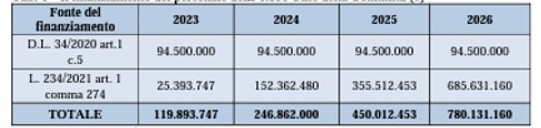
(Fonte: elaborazione di Franco Pesaresi su dati Ministero della Salute)
Nei prossimi 4 anni il MEF prevede coperture per circa €. 1.595.000.000, non coprendo neanche un anno di fabbisogno!
Anche per gli Ospedali di Comunità abbiamo una stima del personale necessario alla loro gestione tenendo conto degli standard DM 77, come segue[8]:
Tabella 5 – Costi del personale dei 400 Ospedali di Comunità
(Fonte: elaborazione di Franco Pesaresi su dati Ministero della Salute)
Nei prossimi 4 anni il MEF prevede coperture per circa €. 367.553.000, coprendo poco più di un anno di fabbisogno.
Tabella 6 – Il finanziamento del personale dei 400 Ospedali di Comunità
(Fonte: elaborazione di Franco Pesaresi su dati Ministero della Salute)
Conclusioni
È vero che fin da subito in molti abbiamo manifestato perplessità sul fatto di investire in strutture senza nel contempo prevedere le risorse professionali adeguate ad operare in esse. Però nessuno ipotizzava di risolvere il problema ridimensionando il numero di nuove strutture previste!
Così facendo l’intero impianto del DM 77 viene meno e non sembra che ci siano idee su come organizzare e rispondere appropriatamente alle drammatiche necessità di una vasta popolazione di pazienti con malattie croniche né come intraprendere politiche sanitarie basate su pratiche di prevenzione efficaci.
Con questo cambiamento muore anche ogni aspirazione a ridurre le significative diseguaglianze territoriali ad oggi esistenti. E, va detto, come tutto ciò appare coerente con una visione governativa che intende procedere sulla strada dell’autonomia differenziata delle Regioni.
Ci rendiamo conto che una cosa è definire obiettivi “teorici”, applicando gli standard del DM77, e un conto quanto poi emerge dalla concertazione con le Regioni e con gli Enti Locali e con gli stakeholder interni ed esterni alle aziende sanitarie, ma non corrispondono i dati con il censimento svolto su base regionale dall’Ufficio Studi della Camera dei Deputati/Conferenza Stato/Regioni/PPAA. … e non corrispondono con i dati del primo monitoraggio del PNRR di maggio …. E non corrispondono con l’ultimo documento del Governo … Non è poco, speriamo di sbagliarci, ma verifichiamo molte incongruenze.
Dove si distribuiranno i tagli? Probabilmente nelle Regioni con patrimoni immobiliari di strutture sanitarie da riconvertire più ridotti o con minori capacità di governance dei loro SSR. Pagheranno le popolazioni residenti che non avranno i servizi previsti nel PNRR e che già prima non avevano …
Si concretizzerà una “anticipazione” della così detta “autonomia differenziata”, che rischia di cristallizzare le differenze di offerta sanitaria e sociosanitaria tra Regioni e PPAA e accentuerà le diseguaglianze di salute tra cittadini di serie A e di serie B…
Il tutto in una prospettiva di strisciante privatizzazione della sanità pubblica, confermata dalla recente votazione in Parlamento del provvedimento di “previdenza integrativa” con un voto trasversale che ha coinvolto anche partiti non partecipi dell’attuale maggioranza di governo …
Il tutto con forti contraddizioni interne, vedi la presa di posizione delle Regioni e delle PPAA che affermano nel loro recentissimo documento “… ancora una volta, le Regioni e le Province Autonome non sono state coinvolte nella definizione del documento (pur trattandosi allo stato attuale di una bozza per la diramazione), benché, come ampiamente dimostrato sino ad ora nell’attuazione del PNRR, le stesse giochino un ruolo fondamentale per l’attuazione e per le necessarie sinergie da attivare sui territori per massimizzarne l’efficacia. In relazione a ciò appare, quindi, quanto mai opportuno e urgente un confronto sul documento anche al fine di assicurare un allineamento e una coerenza anche con le progettualità e le programmazioni regionali”.
Pensare di coprire i fabbisogni finanziari del PNRR con i Fondi per l’Edilizia Sanitaria (ex art. 20) per:
- 414 Case della Comunità;
- 94 Ospedali di Comunità;
- 76 Centrali Operative Territoriali (COT);
non tiene conto, affermano sempre le Regioni, che “… le risorse ex articolo 20 vengono spesso destinate alle necessità di ammodernamento delle strutture ospedaliere, spesso costruite oltre 50 anni fa, strutture che oggi presentano numerosi limiti dal punto di vista strutturale, antisismico, della sicurezza dei percorsi ospedalieri, del consumo in termini di spesa energetica, di qualità degli ambienti etc.”. Ed è per questo che le Regioni ritengono opportuno e necessario “… che la dotazione dell’articolo 20 venga incrementata”.
“… i finanziamenti art. 20 dovranno essere “nuovi finanziamenti” rispetto quelli già assegnati alle Regioni con precedenti Leggi di stabilità. Il provvedimento, altresì, dovrà prevedere una procedura di ammissione a finanziamento semplificata, senza dover ricorrere alla sottoscrizione di Accordi di Programma come stabilito, ad esempio, dal D.L. 18/2020, convertito con modificazioni dalla L. 24 aprile 2020, n. 27”.
Quindi servono fondi veri pena tagli profondi agli obiettivi del PNRR …
Silvia Scelsi,
Presidente Nazionale ASIQUAS, Istituto “Gaslini”, Genova
Giorgio Banchieri,
Segretario Nazionale ASIQUAS, Docente Dipartimento DISSE, Università “Sapienza”, Roma
Antonio Giulio de Belvis,
membro CDN ASIQUAS, Università “A. Gemelli”, Roma
Maurizio Dal Maso,
membro CDN ASIQUAS, Direttore Sanitario dell’Istituto Ricerche Cliniche “Fanfani” di Firenze
Andrea Vannucci,
socio ASIQUAS, Docente di programmazione, organizzazione e gestione delle aziende sanitarie DISM Università di Siena
[1] https://www.quotidianosanita.it/studi-e-analisi/articolo.php?articolo_id=115919
[2] https://www.quotidianosanita.it/studi-e-analisi/articolo.php?articolo_id=113743
[3] https://www.luoghicura.it/wp-content/uploads/2022/07/LE-CASE-DELLA-COMUNITA-agg.-al-D.M.S.-n.-77_2022.pdf
[4] https://www.luoghicura.it/wp-content/uploads/2022/07/OdC_come-saranno_agg-DM-77_2022.pdf
[5] https://www.quotidianosanita.it/studi-e-analisi/articolo.php?articolo_id=101513
[6] La Rivista “The Lancet” ha pubblicato uno studio titolato “Misurare la disponibilità di risorse umane per la salute e il suo rapporto con la copertura sanitaria universale per 204 paesi e territori dal 1990 al 2019: un’analisi sistematica per il Global Burden of Disease Study 2019”, elaborato da un gruppo di lavoro internazionale “GBD 2019 Risorse umane per i collaboratori sanitari “.
[7] https://www.luoghicura.it/wp-content/uploads/2022/07/LE-CASE-DELLA-COMUNITA-agg.-al-D.M.S.-n.-77_2022.pdf
[8] https://www.luoghicura.it/wp-content/uploads/2022/07/OdC_come-saranno_agg-DM-77_2022.pdf
04 Agosto 2023
© Riproduzione riservata
La svolta digitale nei pagamenti: più trasparenza e qualità
Tra piattaforme informatiche, DRG e LEA, il Servizio sanitario evolve verso modelli più trasparenti e orientati alla qualità. Uno dei temi più interessanti riguarda come cambieranno le remunerazioni in relazione...
Corte dei conti: “Ssn sotto pressione, divari territoriali e nodi strutturali ancora irrisolti”
Nella Relazione presentata all’inaugurazione dell’anno giudiziario, la Procura generale della Corte dei conti conferma le criticità strutturali del Servizio sanitario nazionale. Si tratta di temi che affondano le radici nel...
Aumentare dell’11% gli studi clinici in UE vale 35mila pazienti curati e 3 mln di giorni di malattia prevenuti all’anno
Oltre 35mila europei potranno trarre beneficio dall’accesso a trattamenti medici innovativi (e potenzialmente salvavita) se l’Unione Europea riuscirà ad aumentare dell’11% studi e trial clinici all’interno del proprio territorio, percentuale...
Diabete. Sid: “Attività fisica parte integrante della cura”
L’attività fisica, in caso di diabete, non è solo un consiglio ma un pilastro terapeutico insieme alla dieta, in quanto apporta benefici concreti alla patologia anche in assenza di riduzione...

Gli speciali

Sanità digitale per garantire più salute e sostenibilità. Ma servono standard e condivisione
I più letti

Il caso del cuore danneggiato trapiantato a un bambino a Napoli, facciamo il punto

Nuova Nota Aifa sugli Inibitori di Pompa Protonica: uso appropriato, sicurezza e sostenibilità del Ssn

Infermieri. Sulle nuove lauree specialistiche (e la possibilità di prescrivere) il Governo va avanti. Bernini e Schillaci: “Traguardo importante”

Milleproroghe. Scudo penale, medici in corsia fino a 72 anni, deroga incompatibilità e ricetta elettronica. Ecco il testo in Aula alla Camera

I medici ex Specializzandi vincono ancora nei Tribunali ma lo Stato non paga, Consulcesi in campo per sbloccare i rimborsi

Liste d’attesa. Schillaci: “Ora abbiamo i dati. Stop a intramoenia fuori controllo e agende chiuse”

Prevenzione melanoma. Via libera del Senato al testo che istituisce la giornata nazionale. Arriva il consenso informato per l'esecuzione dei tatuaggi

I dieci motivi per cui gli Infermieri con Laurea Magistrale ad Indirizzo Clinico dovrebbero afferire alla Dirigenza

Milleproroghe. Medici in servizio fino a 72 anni e addio alla ricetta cartacea. Gli emendamenti approvati in commissione Bilancio

Il caso del cuore danneggiato trapiantato a un bambino a Napoli, facciamo il punto




