
Sanità pubblica, sanità privata e paese reale

Il contesto demografico e il mercato del lavoro
I trends demografici del nostro Paese relativi alla dinamica della popolazione vedono un progressivo, e per ora irreversibile a breve, invecchiamento in essere.
Passeremo nei prossimi anni da circa 60,7 milioni di residenti a circa 53.7 milioni. La composizione della popolazione per classi di età vedrà però una crescente incidenza delle classi di età over 65, fino ad arrivare ad incidere per un terzo della popolazione. A sua volta questo comporterà che, mentre fino a circa 10 anni fa avevamo ancora circa 3,2 persone in età da lavoro per ogni pensionato, rischiamo di averne 1 per ogni 1,2 pensionati. Un ribaltamento drammatico…
Popolazione residente in Italia, anni 2016-2065
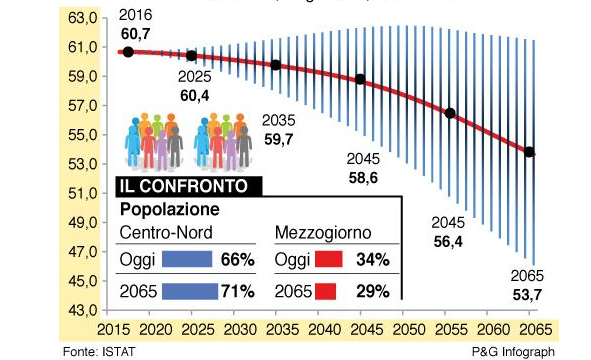
A questo si aggiunge l’estensione della durata della vita media della popolazione che – sia ben inteso è una conquista di civiltà e non una iattura – dai 74-75 anni degli anni ’70 e ’80 ai circa 82-84 attuali.
Se non si faceva la “Riforma Fornero”, con buona pace dei suoi detrattori, avremmo avuto pensionati per 20-25 anni a carico degli Istituti Previdenziali, il che non era sostenibile dal sistema paese.
Chi va in pensione oggi ha circa 67 anni e dovrebbe avere un’aspettativa di essere a carico degli Istituti Previdenziali per circa 14/15 anni.
Abbiamo ad oggi, dati recentissimi dell’Unioncamere, ben 2.000.000 di posizioni lavorative non coperte a fronte anche del fatto che fino a 10 anni fa avevamo classi annuali di 18enni di circa 1.000.000 di unità oggi ridottesi, per l’invecchiamento progressivo e per il “deserto demografico”, a circa 500.000 unità (-50%). Questa carenza, se recuperata, varrebbe ben 15 mld di Euro di PIL!
Pochi giovani e spesso NEET
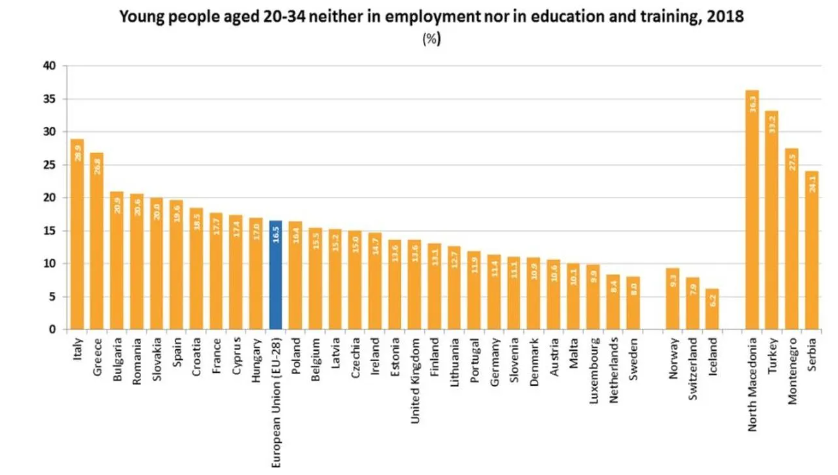
Abbiamo il primato in Europa di giovani Neet, “neither in employment nor in education or training” e indica quei giovani tra i 15 ed i 34 anni che non lavorano, non studiano e non sono in formazione professionale. Nel 2020 sono più di 3 milioni, con una prevalenza femminile di 1,7 milioni. L’incidenza dei Neet raddoppia nel Sud rispetto al Nord, ed è maggiore tra le donne.
I Neet nel Sud Italia sono il 39% rispetto al 23% del Centro, al 20% del Nord-Ovest e al 18% del Nord-Est. Anche se tutte le regioni italiane superano l’incidenza media dei Neet sulla popolazione giovanile in Europa, in quelle del Sud il dato è ancora più allarmante: Sicilia (40,1%), Calabria (39,9%) e Campania (38,1%). Le differenze territoriali, quindi, incidono in maniera determinante, così come le differenze di genere: il 56% dei Neet è donna.
I Neet italiani sono per la maggior parte inattivi. Coloro che, scoraggiati, hanno smesso di cercare lavoro sono il 66% del totale, quindi 2 su 3, e tra questi circa il 20% non cerca, ma è disponibile. C’è una tendenza ad essere inattivi soprattutto tra i diplomati (32%) o con un titolo di studio minore (16%). Rispetto ai disoccupati (coloro che cercano regolarmente un lavoro) il dato preoccupante è relativo al tempo: il 36,3% dei disoccupati è in cerca di un lavoro da più di un anno. Quasi 1 su 2 ha avuto precedenti esperienze lavorative e tra questi il 54,3% è donna. Questa concentrazione nel Sud è un indicatore implicito della estensione dell’”economia sommersa”? Tutto da verificare ….
Comunque sono la riprova del decadimento della scuola, delle agenzie di avviamento al lavoro e della capacità delle imprese di integrarsi con i percorsi formativi.
Siamo un Paese di vecchi sempre meno autosufficienti
Questo vuol dire che siamo un Paese di vecchi e l’invecchiamento progressivo comporta un naturale sviluppo delle fragilità e delle cronicità. Qualsiasi organismo vivente nel tempo si usura e richiede una sua manutenzione “ordinaria e straordinaria”. Quindi abbiamo e avremo un crescente problema di non autosufficienza da affrontare con scelte più significative della “mancette” attuali.
Visto il rapporto tra FNPS, Fondo Nazionale per le Politiche Sociali, e la platea crescente di destinatari, ci troviamo a erogare, quando va bene, un “café au lait et croissant”, che ricorda l’imperatrice Maria Antonietta di Francia all’inizio della Rivoluzione francese.
Finanziamento del Fondo Nazionale per le Politiche Sociali 2010-2023
|
Anno |
Finanziamento |
|
2010 |
435.257.959,00 |
|
2011 |
218.084.045,00 |
|
2012 |
42.908.611,00 |
|
2013 |
343.704.000,00 |
|
2014 |
297.417.713,00 |
|
2015 |
312.882.666,00 |
|
2016 |
311.589.748,00 |
|
2017 |
304.766.186,88 |
|
2018 |
275.964.258,00 |
|
2019 |
393.958.592,00 |
|
2020 |
383.258.592,00 |
|
2021 |
390.925.678,00 |
|
2022 |
385.925.678,00 |
|
2023 |
385.925.678,00 |
|
Totale |
4.482.569.404,88 |
|
Media annua |
320.183.528,92 |
|
Fonte: Ministero del Lavoro |
|
Quindi una media annua di poco più di 320 milioni di Euro su una platea di destinatari potenziali in progressivo aumento e senza tenere conto dell’inflazione che ne riduce progressivamente il valore assoluto. In Germania quando si è trattato di mettere mano ad un Fondo Federale per la non autosufficienza il Governo centrale ha convocato i Lander, le associazioni datoriali e i sindacati e ha preteso e ottenuto un concorso attivo di tutti gli stakeholder.
Lo Stato federale ha messo una cifra, altrettanto pro-quota i lander rispetto al loro PIL, una percentuale di utili le imprese e giornate di ferie pagate i sindacati. Altro Paese …
Tornando all’Italia, se rapportiamo i tagli fatti ai Fondi per le Politiche Sociali in questi anni sono superiori in termini assoluti e percentuali a quelli fatti al Fondo Sanitario Nazionale.
In questo contesto gli Enti Locali sono inevitabilmente costretti a delegare alle ASL la gestione dei loro “servizi sociali” con problemi enormi per le aziende sanitarie…
Domanda e offerta inducono efficienza?
Nel punto in cui la curva di domanda e offerta si incontrano, nell’economia liberale, il rapporto domanda e offerta dovrebbe essere perfettamente bilanciato. Si dovrebbe produrre esattamente la quantità necessaria con il prezzo di mercato e il volume di produzione che rimangono stabili.
Man mano che il prezzo diminuisce la quantità domandata cresce, perché l’acquisto diventa più vantaggioso. Esiste quindi una relazione, inversamente proporzionale, tra il prezzo e la quantità di bene domandata, nota come legge di domanda: la quantità domandata di un bene aumenta quando il prezzo diminuisce. Se il prezzo invece aumenta, allora ci sono meno acquirenti disposti a pagare quella somma per averlo; di conseguenza la domanda diminuisce e gli offerenti abbassano il prezzo pur di vendere fino a raggiungere l’equilibrio. In microeconomia, per domanda s’intende la quantità di consumo richiesta dal mercato e dai consumatori di un certo bene o servizio, dato un determinato prezzo e quanto di quel bene o servizio acquisterebbero se tale prezzo variasse. Quanto sopra dovrebbe regolare le dinamiche anche del settore sanitario in economie in cui è prevalentemente privato, vedi USA con un 15% di PIL dedicato mediamente alla sanità.
Invece si scopre che non esiste una concorrenza perfetta, ma anzi il mercato è dominato da concentrazioni finanziarie che inducono la domanda, la modificano e l’orientano.
Ciononostante in USA abbiamo uno scenario non proprio di efficienza acclarata, vedi i dati seguenti:
|
Tipologia sprechi |
Ipotesi Bassa |
Ipotesi Media |
Ipotesi Alta |
|
Sottoutilizzo di interventi sanitari efficaci |
3.8 % |
4.8 % |
5.8 % |
|
Frammentazione e inadeguato coordinamento assistenza |
0.9 % |
1.3 % |
1.7 % |
|
Sovra utilizzo di interventi diagnostici e terapeutici |
5.9 % |
7.2 % |
8.5 % |
|
Asimmetria costi acquisto tecnologie |
4.0 % |
9.3 % |
14.6 % |
|
Complessità amministrative |
3.2 % |
4.9 % |
6.7 % |
|
Frodi e abusi |
3.1 % |
6.7 % |
10.2 % |
|
Totale sprechi in USA |
21.0 % |
34.3 % |
47.6 % |
Fonte da Berwick DM, Hackbarth AD. Eliminating waste in US health care.
Quindi, come sempre è avveduto fare, evitiamo approcci ideologici e lasciamo parlare i dati che sono sempre più reali e veridici …. In Italia si stimavano alcuni anni fa 25 mld di Euro di sprechi sui 112 mld del FSN di allora: circa il 22% del totale della spesa diretta e circa il 17,1% della spesa sanitaria globale, pubblica e privata, pari a circa 146 mld di Euro. Da una prima lettura, nonostante che non siamo contenti, stiamo quasi meglio …
Popolazione in salute e popolazione malata
Ricordiamoci che “… One Health è un approccio integrato e unificante che mira ad equilibrare e ottimizzare in modo sostenibile la salute di persone, animali ed ecosistemi. Riconosce che la salute dell’uomo, degli animali domestici e selvatici, delle piante e dell’ambiente in generale (ecosistemi inclusi) sono strettamente collegati e interdipendenti. L’approccio One Health spinge molteplici settori, discipline e comunità a vari livelli della società a lavorare insieme per promuovere il benessere e affrontare le minacce per la salute e gli ecosistemi, affrontando al tempo stesso la necessità comune di acqua pulita, energia e aria, alimenti sicuri e nutrienti, contrastando il cambiamento climatico e contribuendo allo sviluppo sostenibile” [“One Health High-Level Expert Panel” (OHHLEP). Annual Report 2021.]
Siamo in grado di sostenerlo? Abbiamo una cultura politica in grado di misurarsi con questa sfida? Siamo ancora prigionieri di una concezione della spesa sanitaria come “spesa improduttiva” invece che di una concezione che la salute di una popolazione è un “capitale umano” fondamentale per la produttività del sistema Paese?
Il sistema sanitario nel sistema Italia vale oltre il 16% del PIL calcolando l’indotto a monte e a valle. È la massima concentrazione di laureati, specializzati e diplomati. La massima concentrazione di saperi e di professionalità, un volano per la ricerca e l’innovazione. Ogni Euro investito sul sistema sanità crea un moltiplicatore rilevante.
Ci siamo anche permessi il lusso, per l’insipienza della politica e la disattenzione generale di “esportare” dal 2010 ad oggi ben 180.000 operatori sanitari formati a caro prezzo e che altri, ora, possono usare opportunamente…. Un investimento a perdere di alcuni miliardi di Euro.
Attenzione che anche l’ammirevole risposta della ricerca sviluppata per la cura e la prevenzione di SARS-COV-2 è stata una occasione mancata di sviluppo. Big Pharma non ha rischiato nulla e ha fatto grandi profitti: il pubblico in USA e in UE ha pagato tutto e ha coperto i rischi potenziali derivanti dall’uso dei vaccini.
In sintesi, il quadro è stato quello di socializzare gli investimenti e i rischi, privatizzare gli utili. Se questa è lo stato attuale del mercato siamo lontani anni luce dal virtuoso incontro tra domanda e offerta che i manuali di economia politica indicano come modello di buon capitalismo ma invece esposti a monopoli, oligopoli e finanza speculativa.
Sanità pubblica e sanità privata oggi
La sanità pubblica nel nostro Paese, anche se tra tagli e ridimensionamenti, dovrebbe e rispettare la sua “mission” di essere “universalista” e “equa” garantendo la agibilità di alcuni “diritti” sanciti negli articoli della nostra Carta Costituzionale, ovvero:
- Art. 2. “La Repubblica riconosce e garantisce i diritti inviolabili dell’uomo, sia come singolo, sia nelle formazioni sociali ove si svolge la sua personalità, e richiede l’adempimento dei doveri inderogabili di solidarietà politica, economica e sociale”.
- Art. 3. “Tutti i cittadini hanno pari dignità sociale [XIV] e sono eguali davanti alla legge, senza distinzione di sesso [292, 371, 481, 511, 1177], di razza, di lingua [6], di religione [8, 19], di opinioni politiche [22], di condizioni personali e sociali. È compito della Repubblica rimuovere gli ostacoli di ordine economico e sociale, che, limitando di fatto la libertà e l’eguaglianza dei cittadini, impediscono il pieno sviluppo della persona umana e l’effettiva partecipazione di tutti i lavoratori all’organizzazione politica, economica e sociale del Paese”.
- Art. 32. “La Repubblica tutela la salute come fondamentale diritto dell’individuo e interesse della collettività, e garantisce cure gratuite agli indigenti. Nessuno può essere obbligato a un determinato trattamento sanitario se non per disposizione di legge. La legge non può in nessun caso violare i limiti imposti dal rispetto della persona umana”.
- Art. 41. (1) “L’iniziativa economica privata è libera. Non può svolgersi in contrasto con l’utilità sociale o in modo da recare danno alla salute, all’ambiente, alla sicurezza, alla libertà, alla dignità umana. La legge determina i programmi e i controlli opportuni perché´ l’attività economica pubblica e privata possa essere indirizzata e coordinata a fini sociali e ambientali [43]”. [Senato della Repubblica, “Costituzione Italiana”, Testo Vigente, aggiornata alla Legge Costituzionale n.1 dell’11 febbraio 2022 n. 1]
Spendiamo come Italia meno della media dei Paesi UE e dell’OCSE
La sanità pubblica ancora oggi gestisce in netta prevalenza tutte le attività riferibili all’emergenza urgenza all’area”, le reti cliniche tempo dipendenti e buona parte di quelle per le malattie croniche nonché i 2/3 dei posti letto per acuti.
La sanità pubblica e in generale le pubbliche amministrazioni gestiscono anche la maggioranza delle policy di prevenzione, che fino ad oggi non hanno interessato soggetti privati, quali la politica di tutela del clima dell’ambiente, degli alimenti, delle acque, la medicina scolastica.
Per la medicina dello sport e del lavoro, invece, abbiamo una presenza molto significativa di operatori sanitari autonomi (medici delegati), in convenzione o privati “privati”.
Man mano che ci si allontana dall’area della “acuzie/emergenza/ospedalità”, ancora prevalentemente presidiata dalla sanità pubblica, aumenta il numero dei soggetti terzi non pubblici che operano nelle filiere assistenziali. RSA, residenze di vario tipo e genere, centri diurni, ambulatori e laboratori di analisi, “accreditati” con le ASL. Nel mondo dell’ADI poi abbiamo mediamente oltre un 80% di erogatori “accreditati” ….
Anche i MMG, i PLS, i “medici di continuità assistenziale”, i SUMAI, e le “guardie turistiche” sono tutti “convenzionati” con i vari SSR, come per altro i farmacisti. Ognuno di questi soggetti è portatore di suoi interessi specifici che vanno riconosciuti e mediati con gli interessi generali di salute delle popolazioni.
Chi se non il “pubblico” può e deve svolgere questo lavoro di ricomposizione degli interessi “privati” presenti nelle filiere assistenziali su obiettivi di salute generali?
Chi se non il “pubblico” ha i dati e la visione di insieme per svolgere analisi di “stratificazione dei bisogni di salute”, vedi incipit del PNRR?
Chi se non il “pubblico” può elaborare e proporre policy di “medicina di popolazione”, di “medicina di comunità”, di “medicina di prossimità”, di “continuità assistenziale”?
Il privato, per sua natura non ha tra le sue finalità quelle di essere equo e universalista
Deve giustamente combinare i fattori produttivi in sua disponibilità per raggiungere obiettivi di redditualità perché deve remunerare il capitale investito. Non ha i vincoli e le regole di trasparenza del “pubblico” e deve rispettare solo le “specialità” per cui si è accreditato e i contratti d’attività con i relativi “tetti di spesa” assegnati che poi è libero di gestire come meglio ritiene. Se, poi le ASL avranno difficoltà nello svolgere attività di controllo e di monitoraggio, sarà sempre la legge di mercato a spingere l’operatore privato a cercare di ottimizzare la sua gestione, riducendo i costi e aumentando quindi i margini di gestione nell’ambito del tetto di spesa assegnato. La possibile conseguenza di ciò, soprattutto se l’imprenditore non è capace sarà che la qualità dei servizi erogati ne soffrirà. Anche questo è il mercato ….
Non è un giudizio morale, è una constatazione oggettiva
Quanto al settore privato “privato”, è sempre esistito e ha risposto storicamente a fetta di domanda ridotta alle persone in grado di pagare di tasca propria o di pagarsi volontariamente polizze assicurative o mutualistiche in base alle proprie disponibilità di reddito.
Quest’area è stata fortemente incentivata dall’introduzione del “Job Acts” che ha al suo interno provvidenze per il “welfare aziendale”. Nel “welfare aziendale” l’80% è “sanità integrativa” intermediata da associazioni datoriali, sindacati dei lavoratori (accordi CCNL) e da assicurazioni e mutue. Dal 2015 a Roma in primavera si svolgono i “Welfare Days” in sedi paludate a cui partecipano i Governi in carica, i Partiti, le Associazioni Datoriali, i Sindacati dei Lavoratori, Cooperative, PMI e Artigiani, Assicurazioni, Banche e Mutue. Il CENSIS presenta relazioni dettagliate sul “roll-back” dei SSR e sugli spazi di sviluppo possibili per la “sanità integrativa”.
I Governi che si sono succeduti dal 2008 ad oggi hanno per esigenze di bilancio, vedi i vincoli di stabilità UE, tagliato progressivamente 37,5 Mld di Euro alla sanità pubblica e quasi azzerato i Fondi per le Politiche Sociali e quelli per la Non Autosufficienza.
Nel contempo però per il “welfare aziendale” e per la “sanità integrativa” sono stati defiscalizzate le polizze per un massimale annuo fino a circa €. 3.200,00 per assicurato e per un totale complessivo ad oggi di 37,2 Mld di Euro, oltre alla defiscalizzazione per le imprese dei premi di produzione ai propri dipendenti convertiti in polizze collettive …
Tutto questo impatta sulla struttura reddituale del Paese. Chi non ha un CCNL può usufruire solo della quota capitaria del FSN, chi ha un CCNL ne ha due, quella pubblica e quella “integrativa” … Le diseguaglianze di salute non possono che aumentare a dismisura ….
Abbiamo dubbi che questa sia la strada che garantirà i migliori risultati sia in termini di salute che di sostenibilità e pensiamo che i nodi che possono essere affrontati con ragionevole possibilità di successo e di beneficio per i cittadini sono:
- Ripensare la Riforma del Titolo V della Carta Costituzionale, che così come è cristallizza le differenze dei SSR e parcellizza il diritto alla salute;
- Completare il processo di aziendalizzazione in sanità garantendo gli strumenti necessari ai manager pubblici per agire gestioni efficaci e efficienti, anche in deroga con la normativa vigente, come in permanenza della pandemia;
- Coinvolgere tutti gli attori delle filiere assistenziali in Piani di salute delle popolazioni in cui ricomporre e riconoscere gli interessi dei singoli erogatori in una logica, però, di “agenzie di salute pubbliche” e di governo integrato dei processi;
- Affermare una governance del sistema salute del nostro Paese in cui le policy sanitarie, sociosanitarie e sociali e di salute siano agite dal lato della lettura dei bisogni delle popolazioni e non dal lato della riproduzione nel tempo di una offerta che spesso ne induce la domanda, ma non sempre, anzi spesso, la distorce e non ne segue l’evoluzione;
- Coinvolgere realmente le comunità, i cittadini, i pazienti, l’associazionismo e il Terzo Settore, nella partecipazione sia alla progettazione sia al controllo dei processi assistenziali e garantire in tal modo la qualità delle prestazioni erogate.
Quando alcuni anni fa l’ANAC impose a tutte le amministrazioni pubbliche di NON procrastinare più i contratti con terzi erogatori solo una parte delle ASL ha colto l’occasione per aggiornare i “capitolati tecnici” relativi ai servizi da mettere a gara. Altre hanno continuato imperterrite a reiterare affidamenti obsoleti e spesso non più corrispondenti alla evoluzione dei bisogni della popolazione del territorio considerato, ma di garanzia per chi li offriva e reiterava senza aggiornamenti e investimenti innovativi. Questo dimostra che se si vuole si cambia, se non si vuole si continua a dissipare risorse.
Abbiamo già tutti gli strumenti necessari per gestioni efficaci, efficienti e appropriate delle aziende sanitarie e dei servizi dati in outsourcing. Il nodo è tutto politico e consiste nella volontà o meno di ridare centralità al SSN e garantirne rinascita e resilienza. Il Governo in carica è sintonizzato su questa prospettiva? I segnali per ora, nonostante lo stato di conclamata emergenza del SSN, non sono sufficienti a capirne l’orientamento e le scelte.
Silvia Scelsi
Presidente Nazionale ASIQUAS, Responsabile Professioni Sanitarie Istituto “Gaslini” Genova
Giorgio Banchieri
Segretario Nazionale ASIQUAS, Docente DiSSE, Università “Sapienza”, Roma
Andrea Vannucci
Socio QASIQUAS, Docente di programmazione, organizzazione e gestione delle aziende sanitarie DISM UNISI
16 Marzo 2023
© Riproduzione riservata
Per 8 italiani su 10 le farmacie sono riferimenti essenziali sul territorio, il 90% si fida del farmacista. Il report Censis-Federfarma
Per il 76% degli italiani la farmacia è non è solo un luogo fisico di distribuzione dei farmaci, ma un presidio sociosanitario integrato nel Servizio sanitario nazionale. Un luogo in...
Il ‘presunto’ caso Lombardia non è un problema di bilanci: è la crisi del regionalismo sanitario
In tema del verosimile disallineamento di circa 1,6 miliardi nei conti della sanità lombarda non va letta come una semplice controversia contabile tra lo Stato e la Regione Lombardia. Sarebbe...
Ecco come l’Intelligenza artificiale rivoluziona il farmaco, tra sviluppo record e medicina su misura
L’intelligenza artificiale entra nei laboratori, setaccia miliardi di dati, disegna molecole che nessun chimico aveva ancora immaginato. E promette di accorciare di anni la strada che porta un farmaco dal...
Tasso di fertilità nell’UE in picchiata. Nel 2024 a 1,34 nati vivi per donna. I dati Eurostat
Nel 2024, nell’UE sono nati 3,55 milioni di bambini, con un calo del 3,3% rispetto ai 3,67 milioni del 2023. Il tasso di fertilità totale per il 2024 è stato di 1,34 nati vivi per...

Gli speciali

Sanità digitale per garantire più salute e sostenibilità. Ma servono standard e condivisione
I più letti

Medici di famiglia. La rivoluzione di Forza Italia: 38 ore settimanali e nuovo ruolo nelle Case della Comunità

Va in pensione con 100 giorni di ferie non godute: indennizzo da 60mila euro al medico

Odontotecnici. Cao nazionale dice no all’emendamento che li riconosce come professione sanitaria

Obesità. Poca frutta, verdura e attività fisica ma molte bibite gassate e troppo tempo davanti a tv e smartphone. Il risultato? In Italia è in sovrappeso un bambino su 5 e il 40% degli adulti. I numeri Iss

Riforma delle professioni sanitarie. La maggioranza allarga il perimetro: più flessibilità su libera professione per medici e infermieri, stretta su aggressioni e nuovo status per gli specializzandi

Liste d’attesa. Schillaci: “Ora abbiamo i dati. Stop a intramoenia fuori controllo e agende chiuse”

Medici di famiglia. La rivoluzione di Forza Italia: 38 ore settimanali e nuovo ruolo nelle Case della Comunità

Il caso del cuore danneggiato trapiantato a un bambino a Napoli, facciamo il punto

Milleproroghe. Medici in servizio fino a 72 anni e addio alla ricetta cartacea. Gli emendamenti approvati in commissione Bilancio

Va in pensione con 100 giorni di ferie non godute: indennizzo da 60mila euro al medico




