Quotidiano on line
di informazione sanitaria
Sabato 27 LUGLIO 2024
Governo e Parlamentodi informazione sanitaria
Sabato 27 LUGLIO 2024
Recovery Plan. Meno medici di famiglia e più infermieri per le cure territoriali. Per sostenere economicamente la riforma si punta a ridurre accessi in Pronto soccorso e consumo farmaci
di Luciano FassariNelle schede tecniche del PNRR italiano si entra nello specifico della riforma della sanità territoriale che vale 7 mld e si analizzano anche le risorse che serviranno per pagare il personale dal 2027 quando i soldi europei finiranno. Ecco punto per punto il Piano del Governo per Case della Comunità, Ospedali di comunità e assistenza domiciliare. IL DOCUMENTO
10 MAG - Case della comunità, potenziamento dell’assistenza domiciliare e Ospedali di comunità rappresentano l’architrave della riforma dell’assistenza territoriale contenuta nel PNRR italiano e per cui dal Recovery Fund verranno utilizzati 7 miliardi di euro tra il 2022 e il 2026.Ma per far andare a regime tutta la macchina, ovvero pagare tutto il personale necessario serviranno dal 2027 altri 1,3 miliardi che il Governo pensa di trovare aumentando il Fondo sanitario nazionale di 180 mln, riducendo le ospedalizzazioni dei pazienti cronici (134,3 mln), riducendo gli accessi inappropriati al pronto soccorso (719,2 mln) e abbassando la spesa dei farmaci riducendo anche in questo caso le inappropriatezze (329 mln).
Il tutto senza considerare come nelle schede si mette in evidenza che vi sarà un ridimensionamento della medicina generale: nel 2027 i mmg saranno 35.317 rispetto ai 42.009 attuali (ovvero il 16% in meno). Mentre aumenterà la dotazione di personale infermieristico: dalle 332.292 unità odierne si arriverà a 402.352 nel 2027 (+21%).
Tutto ciò e non solo emerge dal lungo e molto dettagliato documento che analizza nello specifico il Piano italiano.
Case della comunità
La Casa della Comunità sarà una struttura fisica in cui opererà un team multidisciplinare di medici di medicina generale, pediatri di libera scelta, medici specialistici, infermieri di comunità, altri professionisti della salute e potrà ospitare anche assistenti sociali.
La Casa della comunità vuole essere un punto di riferimento continuativo per la popolazione, anche attraverso un’infrastruttura informatica, un punto prelievi, la strumentazione polispecialistica, e ha il fine di garantire la promozione, la prevenzione della salute e la presa in carico della comunità di riferimento. Tra i servizi inclusi è previsto, in particolare, il punto unico di accesso (PUA) per le valutazioni multidimensionali (servizi socio-sanitari) e i servizi che, secondo un approccio di medicina di genere, dedicati alla tutela della donna, del bambino e dei nuclei familiari secondo un approccio di medicina di genere. Potranno inoltre essere ospitati servizi sociali e assistenziali rivolti prioritariamente alle persone anziani e fragili, variamente organizzati a seconda delle caratteristiche della comunità specifica. L’investimento prevede l’attivazione di 1.288 Case della Comunità entro la metà del 2026, che potranno utilizzare sia strutture già esistenti sia nuove. Il costo complessivo dell’investimento è stimato in 2,00 miliardi di euro.
Ogni Casa della comunità costerà a livello strutturale e tecnologico circa 1,6 mln di euro. All’interno della Casa vi saranno 5 unità di personale amministrativo, 10 medici di medicina generale e 8 infermieri. Il finanziamento del personale aggiuntivo è solo per il 25% degli infermieri e le risorse sono stanziate nel Dl 34/2020, il resto rientrerà nel finanziamento ordinario del Fsn ma è inevitabile una nuova convenzione con i medici di famiglia che gioco forza si dovrà trovare il modo di far aderire in massa al progetto se si vuole evitare il fallimento del piano.
Potenziamento dell’assistenza domiciliare.
Il secondo progetto per le cure territoriale prevede 3 interventi per un totale di 4 miliardi per potenziare le cure a casa e arrivare ad assistere il 10% degli over 65, circa 808 mila persone.
Il primo intervento dal costo di 2,72 miliardi è proprio per l’assistenza a casa (circa 1.980 euro a persona) anche se i costi variano a seconda della frequenza delle visite necessarie: si va da un minimo di una visita al mese fino ad un massimo di 15 giorni al mese nel caso di cure palliative. Da notare come il Governo sia riuscito ad utilizzare i 2,72 mld spalmati in 5 anni proprio per pagare il personale che dovrà curare a domicilio i pazienti e per questo come vedremo in seguito ha previsto dal 2027 delle coperture per rendere il progetto cure a casa sostenibile.
Secondo punto del progetto di potenziamento delle cure domiciliare è quello che prevede l’attivazione di 602 Centrali Operative Territoriali (COT), una in ogni distretto, con la funzione di coordinare i servizi domiciliari con gli altri servizi sanitari, assicurando l'interfaccia con gli ospedali e la rete di emergenza-urgenza per cui è prevista una spesa di 280 mln di euro per l’interconnessione tecnologica. Vi saranno un coordinatore e 5 infermieri di comunità preposti al servizio i cui costi (150 mln) saranno coperti dalle risorse stanziate nel Dl 34/2020.
Il terzo intervento per il potenziamento delle cure domiciliari riguarda il finanziamento da 1 miliardo di progetti di telemedicina proposti dalle Regioni sulla base delle priorità e delle linee guida definite dal Ministero della Salute. I progetti potranno riguardare ogni ambito clinico e promuovere un'ampia gamma di funzionalità lungo l'intero percorso di prevenzione e cura: tele-assistenza, tele-consulto, tele-monitoraggio e tele-refertazione. Per ottenere i finanziamenti, tuttavia, i progetti dovranno innanzitutto potersi integrare con il Fascicolo Sanitario Elettronico, raggiungere target quantitativi di performance legati ai principali obiettivi della telemedicina e del Sistema Sanitario Nazionale, nonché garantire che il loro sviluppo si traduca in una effettiva armonizzazione dei servizi sanitari.
Ospedali di comunità
L’intervento per cui è stanziato 1 miliardo prevede la costruzione di 381 ospedali della Comunità, una struttura sanitaria della rete territoriale a ricovero breve e destinata a pazienti che necessitano di interventi sanitari a media/bassa intensità clinica e per degenze di breve durata. Tale struttura, di norma dotata di 20 posti letto (fino ad un massimo di 40 posti letto) e a gestione prevalentemente infermieristica, vuole contribuire ad una maggiore appropriatezza delle cure determinando una riduzione di accessi impropri ai servizi sanitari come ad esempio quelli al pronto soccorso o ad altre strutture di ricovero ospedaliero o il ricorso ad altre prestazioni specialistiche. L’Ospedale di Comunità potrà anche facilitare la transizione dei pazienti dalle strutture ospedaliere per acuti al proprio domicilio, consentendo alle famiglie di avere il tempo necessario per adeguare l’ambiente domestico e renderlo più adatto alle esigenze di cura dei pazienti.
Nell’ospedale di comunità vi sarà un medico per 4-5 ore al giorno 6 giorni su 7 e vi saranno 9 infermieri e 6 Oss a tempo pieno.
Gli Ospedali di Comunità diventeranno pienamente operativi a partire dal 2027 e il costo del personale è stato calcolato considerando le assunzioni di un certo numero di figure professionali. Dal 2027 le spese per il personale del Community Hospital saranno a carico del Fondo Sanitario Nazionale.
Il Piano per la sostenibilità della riforma del territorio.
Nel 2027 quando finiranno le risorse del Recovery Plan il piano di potenziamento dell’assistenza territoriale andrà a regime e dovrà marciare solo sulle gambe dei finanziamenti nazionali. A regime, Case della Comunità, Adi e ospedali di comunità costeranno circa 2 miliardi l’anno (soprattutto per il personale) e ad oggi sarebbero coperti solo con circa 700 mln per cui il Governo ha messo nero su bianco come coprire gli 1,3 mld necessari.
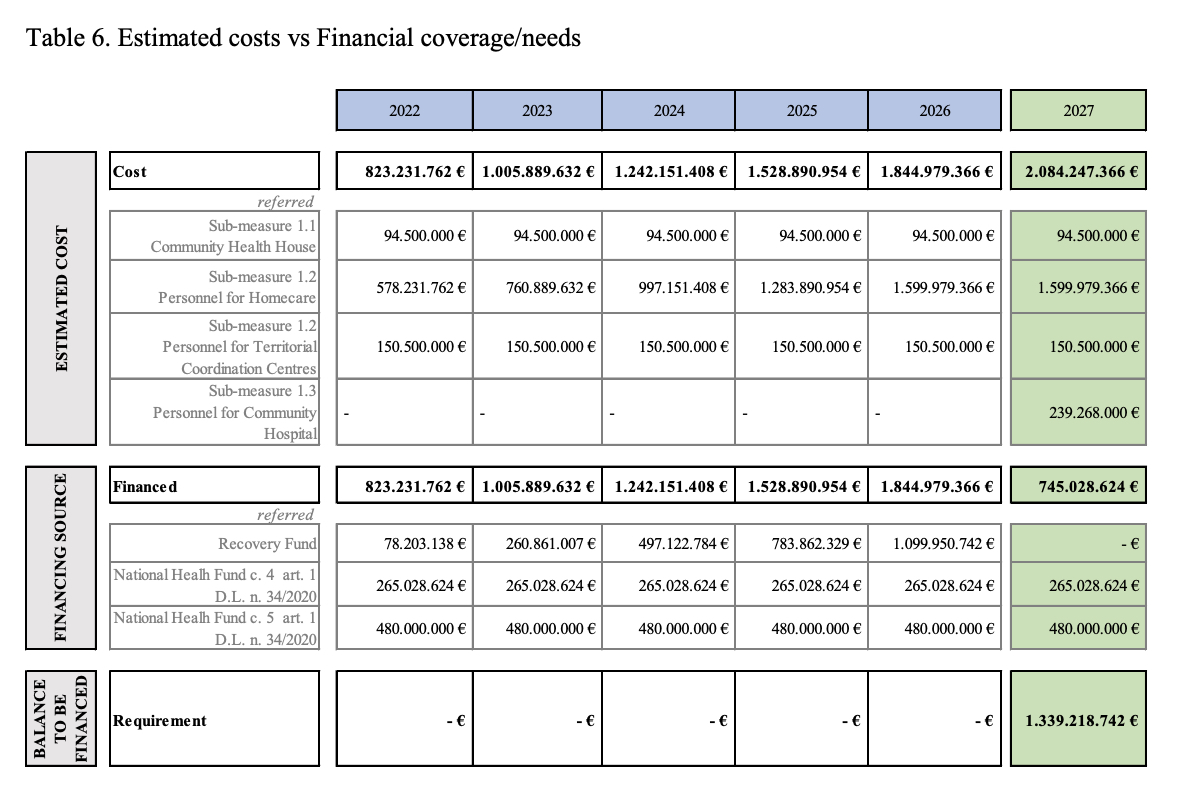
E questa fetta è certamente una grande sfida perché oltre a 180 mln di risorse che arriveranno dall’aumento del Fondo sanitario nazionale l’Esecutivo punta tutto sull’appropriatezza.
In primis si punta a risparmiare 134 mln dalla riduzione dei ricoveri ospedalieri per i pazienti cronici. In seconda battuta l’obiettivo è di ridurre l’accesso inappropriato al Pronto soccorso riducendo del 90% i codici bianchi e del 60% i codici verdi per un risparmio potenziale di 719 mln di euro.
In terza battuta si spera di ricavare 329 mln da un uso più appropriato di farmaci cardiovascolari, antibiotici e gastrointestinali.

Luciano Fassari
10 maggio 2021
© Riproduzione riservata
Allegati:
 Costi riforma sanità territoriale
Costi riforma sanità territoriale
 Piano sostenibilità riforma cure territoriali
Piano sostenibilità riforma cure territoriali
 Schede PNRR Salute
Schede PNRR Salute
Altri articoli in Governo e Parlamento
gli speciali
Quotidianosanità.it
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale:
Via Giacomo Peroni, 400
00131 - Roma
Sede operativa:
Via della Stelletta, 23
00186 - Roma
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale:
Via Giacomo Peroni, 400
00131 - Roma
Sede operativa:
Via della Stelletta, 23
00186 - Roma
Direttore responsabile
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Tel. (+39) 06.89.27.28.41
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
- Joint Venture
- SICS srl
- Edizioni
Health Communication srl
Copyright 2013 © QS Edizioni srl. Tutti i diritti sono riservati
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy






