Quotidiano on line
di informazione sanitaria
Sabato 20 APRILE 2024
Studi e Analisidi informazione sanitaria
Sabato 20 APRILE 2024
Il Pnrr e i Distretti socio sanitari. Cosa cambierà?
di Giorgio BanchieriNel PNRR viene posta la “necessità di potenziare i servizi assistenziali territoriali” per consentire l’effettiva applicazione dei Livelli Essenziali di Assistenza riducendo le disuguaglianze, e contestualmente costruendo un modello di erogazione dei servizi condiviso ed omogeneo sul territorio nazionale. Ecco come tutto questo deve trovare attuazione in una nuova organizzazione dei Distretti
06 DIC - La pandemia e il suo impatto sulla saluteLa pandemia da SARS-COV-2 è orami una sindemia economico sociale che ha aumentato le fragilità sociali ed economiche, che, a loro volta, inducono spesso cronicità e poli cronicità, che sono in prevalenza presenti nei territori e non sempre sono note ai servizi sanitari, sociosanitari e sociali.
Sempre di più, il sistema sanitario basato sull’ospedale come unico centro dove si affrontano tutti i problemi che hanno a che fare, direttamente o indirettamente, con la salute si rivela inadeguato alle esigenze peculiari di un numero crescente di anziani. Ne scaturisce l’esigenza di costruire una rete di servizi di assistenza continuativa, fortemente integrata, in cui realizzare progetti di assistenza differenziati.
Una gamma complessa, quindi, che richiede anche valorizzare la funzione della famiglia e della rete amicale, quella del volontariato e dei servizi sociali, e quella più specificamente sanitaria, ed esprime due necessità pressanti: alta integrazione e duttilità della risposta rispetto all’articolarsi dei bisogni.
Pensare le reti in sanità e nel sociale
In letteratura scientifica la relazione sociale, viene interpretata come “tramite chi connette” e permette di superare il binomio oggettivo/soggettivo ed il determinismo positivistico tipico della modernità.
Assumere come fondamento l’approccio relazionale significa individuare la società stessa “nel farsi delle relazioni sociali in contesti determinati”, ovvero nelle strutturazioni che le relazioni tra i soggetti possono assumere (“forme sociali”).
L’operatore, o guida relazionale, deve calibrare la propria azione in quanto professionista delle relazioni sociali in grado di individuare eventuali carenze sia nell’intervento che nella rete configurata per fronteggiare il problema sociale in atto.
La relazione tra l’”operatore” e la “rete” si sostanzia in un processo di interscambio che crea un continuo apprendimento reciproco, nell’ambito del quale l’operatore stesso è contemporaneamente parte della rete ed interlocutore esterno alla stessa.
Nel lavoro di rete è significativo ricordare la distinzione fra due tipi di sistemi di aiuto:
- formale: composto da assistenti sociali, psichiatri, psicologi, educatori, medici e operatori sociali di vario genere;
- informale: costituito da amici, parenti, colleghi di lavoro, vicini di casa i quali possono incidere, in un certo qual modo, sulla vita delle persone affinché queste possano soddisfare i loro bisogni autonomamente.
La differenza è che gli operatori che svolgono una “professione d’aiuto” hanno delle competenze e utilizzano delle tecniche che permettono loro di svolgere il proprio compito, mentre i “natural helper” non hanno bisogno di strutturare il loro ruolo, in quanto agiscono spontaneamente diventando una risorsa naturale di “self-help”. Questi due sistemi di aiuto – “formale” e “informale” – sono elementi essenziali del lavoro di rete. Lasciati a sé stessi i due sistemi di intervento potrebbero essere divergenti non producendo, sicuramente, benessere sociale. Il modo più efficace di utilizzare i network è quello di coordinare gli interventi professionali con le risorse naturali che ogni comunità possiede.
Passare dal “governament” alla “governance” dei processi assistenziali
Il passaggio dal “government” alla “governance” evidenzia i criteri che regolano il “welfare”, in cui le articolazioni periferiche dell’amministrazione non giocano un ruolo meramente esecutivo delle politiche decise dal centro, ma sono esse stesse responsabilizzate nella costruzione di reti di governo aperte all’interazione tra una platea più ampia di attori pubblici e privati. Questo è il tipico campo di gioco della medicina non ospedaliera.
La stessa definizione delle politiche sociali prevede l’elaborazione di accordi tramite un confronto diretto ed un accordo di programma tra amministrazioni pubbliche ed attori privati con la concertazione dei Piani territoriali e/o dei Piani di Zona con una serie di diversi attori pubblici, privati e del terzo settore.
L’analisi dei bisogni determinati pesantemente dai trend demografici e sociali del Paese deve essere alla base di tutte le politiche per la salute e sanitarie insieme a quelli epidemiologici. Centrale è, quindi, il peso della struttura della popolazione per classi di età, che si è gradualmente modificata e ha subito un ribaltamento.
Da questo deriva l’analisi delle compatibilità economiche e sociali e dei risvolti etici delle scelte di priorità da compiere come community. In ogni sistema socio economico esiste un equilibrio possibile tra domanda e offerta di sanità e di servizi sociali.
Le scelte di policy sanitaria e sociale devono basarsi su un approccio di “integrazione”. Per “integrare” servono “reti integrate” in sanità …. e servono alleanze su obiettivi di salute nelle filiere assistenziali …
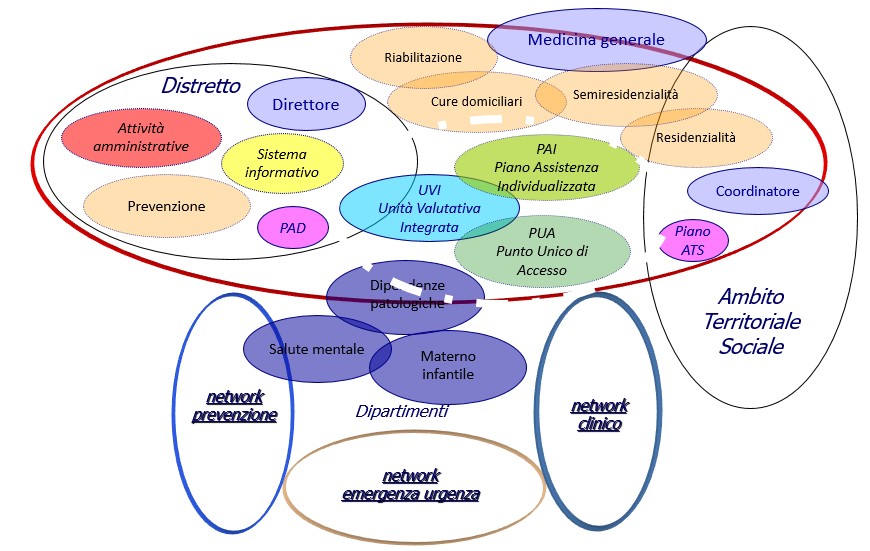
La “gestione delle compatibilità” in una situazione diffusa di risorse limitate messe a disposizione dei sistemi sanitario e sociale richiede una programmazione sanitaria e sociale sempre più “condivisa”, con momenti di sintesi operativa che sono posti all’interno delle aziende sanitarie pubbliche, quali strumenti del governo delle “compatibilità”, del rapporto tra “governo clinico” e “governo economico”, ponendo al centro della “mission” del sistema i bisogni e il ruolo del cittadino.
Competenze, funzioni e “skill” per il governo dei processi assistenziali
Le competenze necessarie per gestire questi processi di “governance” sono:
- Organizzative: per gestire l’impatto sull’organizzazione interna delle Istituzioni preposte e delle aziende sanitarie pubbliche o private accreditate e dei terzi erogatori profit e no profit e sociali;
- Gestionali: per ottimizzare le modalità gestionali delle Istituzioni preposte e delle aziende sanitarie pubbliche o private accreditate o private – private e dei terzi erogatori profit e no profit e sociali;
- Cliniche: ogni linea di intervento ha un impatto su un “core” del settore, su modalità organizzative della erogazione e fruizione delle prestazioni;
- Qualitative: per la misurazione e assicurazione della qualità reale e della qualità percepita da parte degli operatori sanitari e sociali e da parte dei cittadini utenti;
- Formative: in una logica di circolarità dell’apprendimento legata ai continui processi innovativi sul piano delle tecnologie utilizzate e per i continui processi di ottimizzazione delle gestioni interne con conseguenti processi di mobilità e di ridefinizione dei profili professionali, dei ruoli e delle competenze necessari;
- Tecnologiche: perché con lo sviluppo dell’ICT, della digitalizzazione e delle reti internet e web si sono aperti campi crescenti per l’applicazione di servizi ICT.
La programmazione sanitaria e sociosanitaria come processo “continuo”
È importante affermare una logica di programmazione anche nell’assistenza territoriale, programmazione che deve essere “continua”. Importante è avere una “circolarità della programmazione”, che però non è stabile nel tempo, ma deve essere rimodulata continuamente, man mano che le cose si fanno, vedendo come devono evolvere i servizi e come tutta l’organizzazione deve essere ridisegnata in base alla evoluzione dei bisogni della popolazione.
La programmazione deve essere “negoziata” fra i partner e deve sostanziarsi in accordi di programma all’interno delle comunity. E infine deve essere sostenibile in quanto, se il budget è predefinito, bisogna cercare di stare dentro le dotazioni esistenti.
Poiché in sanità quando si esce dall’area della ospedalità e dell’emergenza urgenza la presenza pubblica si riduce progressivamente e aumenta la presenza di soggetti terzi prestatori con varia natura sociale e portatori di interessi a breve e medio termine spesso diversi da quelli collettivi, fondamentale è il ruolo della sanità pubblica e qui si pone la centralità e il ruolo dei Distretti socio sanitari della ASL.
Non più sede di governo e coordinamento “amministrativo” delle reti di servizi territoriali e dei terzi convenzionati, ma “agenzia di salute” in grado di affermare e implementare un modello di “Medicina d’Iniziativa” in quanto “modello assistenziale di prevenzione e di gestione delle malattie croniche” orientato alla promozione della salute, che non aspetta il cittadino in ospedale o in altra struttura sanitaria, ma lo assiste “in modo proattivo” già nelle fasi precoci dell’insorgenza o dell’evoluzione della condizione morbosa.
La pandemia ha reso ancora più evidenti alcuni aspetti critici di natura strutturale, che in prospettiva potrebbero essere aggravati dall’accresciuta domanda di cure derivante dalle tendenze demografiche, epidemiologiche e sociali in atto, nonché, come evidenziato dal Rapporto sul Coordinamento della Finanza Pubblica 2021 della Corte dei Conti, ci dobbiamo confrontare con una situazione di aggravamento dei bisogni e della domanda relativa di salute da parte della popolazione per la permanenza della pandemia.
I Distretti nel Decreto “Balduzzi”
I Distretti avevano già, prima del PNRR le seguenti funzioni attribuite:
- Esercizio del proprio ruolo di garante del cittadino (Il Distretto come Agenzia di Salute);
- Accoglimento, analisi, valutazione ed orientamento della domanda ed organizzazione della risposta (l’unità valutativa multidimensionale distrettuale come porta di accesso alla rete dei servizi);
- Concorso dell’attività di pianificazione e di programmazione aziendale mediante l’analisi e la valutazione dei bisogni di salute;
- Gestione diretta di servizi ed interventi che rientrano nel “livello di assistenza distrettuale” avvalendosi di operatori e di unità operative proprie oppure attraverso rapporti convenzionali con operatori e mediante strumenti gestionali “esternalizzati” (società miste, fondazioni, società della salute, ecc.);
- Governo dei consumi di prestazioni “indirette” (farmaceutiche, specialistiche, ambulatoriali ed ospedaliere) attraverso attività di orientamento del cittadino e, soprattutto, l’integrazione nell’organizzazione distrettuale dei medici di medicina generale e dei pediatri di libera scelta (strumenti ed obiettivi di governo manageriale della medicina generale).
- Realizzazione dell’integrazione socio-sanitaria a livello gestionale ed operativo, a livello istituzionale e comunitario (AUSL, comuni, privato sociale) e a livello professionale come condizione essenziale per il raggiungimento degli obiettivi di salute individuati dal P.A.T. e dal Piano di Zona dei servizi alla persona.
Il Direttore di Distretto, quindi, dovrebbe già negoziare con la Direzione strategica obiettivi e risorse e dovrebbe avere autonomia/responsabilità nelle proprie scelte, “funge da connettore tra la Direzione aziendale, con la quale negozia il proprio budget, e i Centri di responsabilità di I° livello identificabili con le equipe territoriali (NCP)”. Non dappertutto è già così.
I Distretti nel PNRR
La ridefinizione o meglio l’assunzione di un sistema unico nazionale di valutazione del profilo di salute dei pazienti è fondamentale per l’individuazione dei “bisogni semplici” e dei “bisogni complessi”, come previsto nel Documento AGENAS-Regioni-PPAA su "Modelli e standard per lo sviluppo dell’Assistenza Territoriale nel Sistema Sanitario Nazionale", 2021.
Assistiamo a significative “disparità territoriali nell’erogazione dei servizi”, in particolare in termini di prevenzione e assistenza sul territorio, a una “inadeguata integrazione” tra servizi ospedalieri, servizi territoriali e servizi sociali, a “tempi di attesa elevati” per l’erogazione di alcune prestazioni e, infine, a una “scarsa capacità di conseguire sinergie nella definizione delle strategie di risposta” ai rischi ambientali, climatici e sanitari.
L’esperienza della pandemia ha inoltre evidenziato l’importanza di poter contare su uno sfruttamento delle tecnologie più avanzate, su elevate competenze digitali, professionali e manageriali, su nuovi processi per l’erogazione delle prestazioni e delle cure e su un più efficace collegamento fra la ricerca, l’analisi dei dati, le cure e la loro programmazione a livello di sistema.
I referenti di quanto sopra devono necessariamente essere i Distretti che nel 2009 erano 711 e oggi, dopo fusioni e integrazioni, sono 602 (fonte AGENAS), da cui derivano nel PNRR almeno pari numero di Case di Comunità Hub e di COT, Centrali Operative Territoriali.
Nel PNRR viene posta la “necessità di potenziare i servizi assistenziali territoriali” per consentire l’effettiva applicazione dei Livelli Essenziali di Assistenza riducendo le disuguaglianze, e contestualmente costruendo un modello di erogazione dei servizi condiviso ed omogeneo sul territorio nazionale.
Sempre nel PNRR si affronta il tema di riorganizzare gli ospedali attraverso la creazione delle “reti ospedaliere” basate su nuove tecnologie e nuovi modelli erogativi e su una presa in carico dei pazienti integrata tra ospedale e territorio e poi, sempre nel PNRR, si propongo nuovi modelli di servizi territoriali.
Al fine di erogare servizi universalmente accessibili, integrati, centrati sulla persona in risposta alla maggioranza dei problemi di salute del singolo e della comunità nel contesto di vita, i SSR dovrebbero perseguire una “visione” basata su pianificazione, rafforzamento e valorizzazione dei servizi territoriali attraverso lo sviluppo di strutture di prossimità, il potenziamento delle cure domiciliari e l’integrazione tra assistenza sanitaria e sociale, che promuova lo sviluppo di équipe multidisciplinari.
Se concordiamo su quanto sopra, decisivo è il ruolo di chi deve garantire la “governance” a livello dei diversi territori della presa in carico e della cura dei pazienti fragili, cronici e poli cronici, ovvero, dei Distretti sociosanitari delle ASL.
La strategia perseguita con il PNRR
La Missione 6, come noto, si articola in due componenti:
1. Reti di prossimità, strutture intermedie e telemedicina per l'assistenza sanitaria territoriale: gli interventi di questa componente intendono rafforzare le prestazioni erogate sul territorio grazie al potenziamento e alla creazione di strutture e presidi territoriali (come le Case della Comunità e gli Ospedali di Comunità), il rafforzamento dell’assistenza domiciliare e una più efficace integrazione con tutti i servizi socio-sanitari;
2. Innovazione, ricerca e digitalizzazione del servizio sanitario nazionale: le misure incluse in questa componente consentiranno il rinnovamento e l’ammodernamento delle strutture tecnologiche e digitali esistenti, il completamento e la diffusione del Fascicolo Sanitario Elettronico (FSE), una migliore capacità di erogazione e monitoraggio dei Livelli Essenziali di Assistenza (LEA) attraverso più efficaci sistemi informativi. Rilevanti risorse sono destinate anche alla ricerca scientifica e a favorire il trasferimento tecnologico, oltre che a rafforzare le competenze e il capitale umano del SSN anche mediante il potenziamento della formazione del personale.
L’attuazione del PNRR intende perseguire una nuova strategia, sostenuta dalla definizione di un assetto istituzionale e organizzativo condiviso, che consenta al Paese di conseguire standard qualitativi adeguati in linea con i migliori paesi europei.
Non a caso nel PNRR, il potenziamento dei servizi domiciliari è un obiettivo fondamentale. L’investimento mira ad aumentare il volume delle prestazioni rese in assistenza domiciliare fino a prendere in carico, entro la metà del 2026, il 10 percento della popolazione di età superiore ai 65 anni con una o più patologie croniche e/o non autosufficienti. L’obiettivo di raggiungere il 10 percento riguarda ogni regione italiana, nella consapevolezza che la situazione di partenza è molto differenziata e attualmente tale standard è raggiunto solo in quattro 4 regioni.
La presa in carico del paziente si dovrebbe realizzare attraverso la definizione di un piano/progetto assistenziale individuale che raccoglie e descrive in ottica multidisciplinare le informazioni relative ai soggetti in condizioni di bisogno per livello di complessità e, sulla base dei bisogni di cura dell’assistito, definisce i livelli di assistenza specifici, nonché i tempi e le modalità di erogazione per favorire la migliore condizione di salute e benessere raggiungibile per la persona malata.
Nel PNRR si mira a identificare un “modello condiviso per l’erogazione delle cure domiciliari” che sfrutti al meglio le possibilità offerte dalle nuove tecnologie (come la telemedicina, la domotica, la digitalizzazione), a realizzare presso ogni azienda sanitaria locale (ASL) un “sistema informativo in grado di rilevare dati clinici in tempo reale”, a attivare 602 Centrai Operative Territoriali (COT), una in ogni Distretto, con la funzione di coordinare i servizi domiciliari con gli altri servizi sanitari, assicurando l’interfaccia con gli ospedali e la rete di emergenza-urgenza. Per la realizzazione di tali interventi si prevede l’utilizzo degli strumenti della programmazione negoziata, necessari per garantire il coordinamento dei livelli istituzionali e degli enti coinvolti.
Servizi da implementare in un Distretto di ASL come da PNRR
Il Distretto, quindi, deve avere una popolazione di riferimento di circa 100.000 abitanti, con variabilità secondo criteri di densità di popolazione e caratteristiche orografiche del territorio.
La programmazione deve prevedere:
- 1 Casa della Comunità hub per ogni Distretto e almeno 3 Case della Comunità spoke (1 ogni 30/35.000 nelle aree metropolitane; 1 ogni 20/25.000 abitanti nelle aree urbane e sub-urbane; 1 ogni 10/15.000 abitanti nelle aree interne e rurali) per favorire la capillarità dei servizi e maggiore equità di accesso, in particolare nelle aree interne e rurali. Tutte le aggregazioni dei MMG e PLS sono ricomprese nelle Case della Comunità avendone in esse la sede fisica oppure attraverso un collegamento funzionale di riferimento;
- Le aggregazioni della Medicina Generale e Pediatria di Libera Scelta, quali le AFT (aggregazioni funzionali territoriali) e UCCP (unità complesse delle cure primarie), medicine di gruppo integrate, con sede fisica all’interno delle Case della Comunità, oppure a questa collegate funzionalmente, in qualità di strutture spoke, per quei territori disagiati e a minore densità abitativa;
- 1 Infermiere di Comunità ogni 2.000-2.500 abitanti, afferenti alle Case di Comunità;
- 1 Unità Speciale di Continuità Assistenziale (1 medico e 1 infermiere) ogni 100.000 abitanti;
- 2 Ospedali di Comunità (20 posti letto ogni 50.000 abitanti), da attuarsi in modo progressivo secondo la programmazione regionale;
- 1 Hospice fino a 10 posti letto all’interno della rete aziendale delle cure palliative;
- 1 Centrale Operativa Territoriale (1 ogni 100.000 abitanti).
All’interno di ogni Distretto sociosanitario inoltre sono previste Assistenza Domiciliare, Servizi per la Salute Mentale, le Dipendenze Patologiche e la Neuropsichiatria Infantile, Servizi per la Salute della Donna e del Bambino, Servizi per le Attività di Promozione e Prevenzione della Salute, il tutto supportato e integrato da un uso diffuso di Telemedicina.
Quindi nel territorio dei Distretti abbiamo e avremo una pluralità di soggetti pubblici e privati, sociali e del terzo settore che vanno portati a convergere su obiettivi di salute condivisi per le popolazioni di riferimento.
Telemedicina a supporto della riorganizzazione dei Distretti
Per essere a livello di queste sfide servono piattaforme di secondo livello basate su algoritmi di “intelligenza artificiale” che non sono in sostituzione delle dotazioni informatiche esistenti nelle aziende, ma solo “integrative”. Senza “condivisione informativa” non si fanno “presa in carico” e “continuità assistenziale”.
Per questo occorre garantire processi reali di integrazione, di condivisione informativa tra tutti gli operatori sanitari e sociosanitari e sociali presenti nelle filiere assistenziali per profili patologici e per territorio considerati senza richiedere un nuovo debito informativo e lavorando solo sulle basi di dati già esistenti in azienda, quali flussi obbligatori verso il Ministero della Salute e/o le Regioni di riferimento, quali repository di Cartelle Cliniche di PLS e MMG o specialisti territoriali, quali Cartelle Infermieristiche o di altri professionisti sanitari, indicatori di PDTA e quanto altro sia utile per garantire la “condivisone informativa” in un approccio di attività assistenziale multi professionale e multidisciplinare “integrata”.
Il seguente algoritmo illustra tutti i servizi e le strutture previste nel Piano Nazionale di Rinascita e Resilienza, Modulo 6 Salute, da integrare nel Distretto:
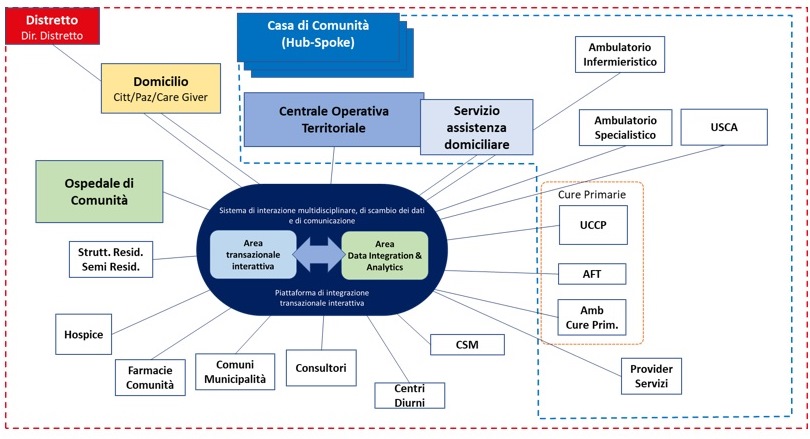
Nell’ambito del progetto “Implementazione della esperienza di Casa della Salute presso il Presidio Nuovo Regina Margherita in Trastevere, Roma”, capofila la ASL Roma 1, sono state selezionate delle piattaforme di “secondo livello” per consentire forme avanzate di integrazione e condivisione informativa.
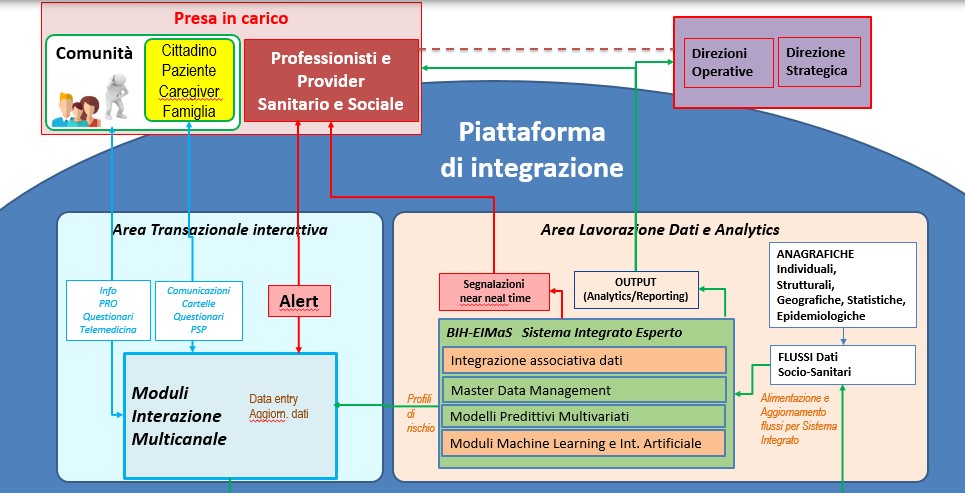
Il seguente algoritmo illustra le funzionalità delle piattaforme previste relativamente ai diversi livelli di rischio da individuare e stimare tramite un processo di stratificazione delle patologie presenti nella popolazione osservata.
Come si può osservare tutte le basi dati esistenti possono essere “censite” e “integrate” dalle due piattaforme che, oltre a svolgere le proprie funzionalità specifiche, si integrano vicendevolmente consentendo una fruibilità “online” e “in progress” di tutte le informazioni che ai vari livelli aziendali la Direzione Strategica intende condividere tra i diversi target di utilizzatori finali.
Il ruolo del Direttore di Distretto e le sfide del PNRR
La sfida manageriale è grande e fondamentale per ridisegnare il SSN e i SSR.
Parafrasando dalla Position Paper 2005 della SIQUAS, tuttora valida, il “core curriculum” del professionista che dovrebbe gestire il processo di progettazione ed implementazione dei “nuovi” Distretti e i percorsi assistenziali nei territori dovrebbe comprendere: competenza professionale, conoscenza dei principali strumenti del Miglioramento Continuo della Qualità, nozioni di epidemiologia e statistica, nozioni di management, capacità di lavorare in gruppo, leadership, conoscenza di valore e limite della Evidence Based Medicine ed elevato valore etico, perché operiamo ancora in sanità pubblica che deve essere “equa” e “universalistica”.
Le aziende sanitarie dovrebbero collocare in questo ruolo i migliori manager a loro disposizione. Su questo terreno si gioca la sfida del PNRR e più in generale della sostenibilità del SSN e dei SSR. Gli ospedali devono anche loro evolvere e modificarsi, ma è il territorio che deve crescere e innovare di più per essere all’altezza delle sfide attuali sul tema sanità e salute.
Giorgio Banchieri
Segretario Nazionale ASIQUAS
06 dicembre 2021
© Riproduzione riservata
Altri articoli in Studi e Analisi
gli speciali
Quotidianosanità.it
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale:
Via Giacomo Peroni, 400
00131 - Roma
Sede operativa:
Via della Stelletta, 23
00186 - Roma
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale:
Via Giacomo Peroni, 400
00131 - Roma
Sede operativa:
Via della Stelletta, 23
00186 - Roma
Direttore responsabile
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Tel. (+39) 06.89.27.28.41
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
- Joint Venture
- SICS srl
- Edizioni
Health Communication srl
Copyright 2013 © QS Edizioni srl. Tutti i diritti sono riservati
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy






